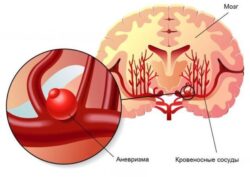
Артериовенозная мальформация (АВМ) — сосудистая патология, при которой вены и артерии небольшого диаметра, переплетаясь друг с другом, образуют «сосудистый клубок». Заболевание возникает из-за неправильного развития артерий и вен, также причиной может стать травма.
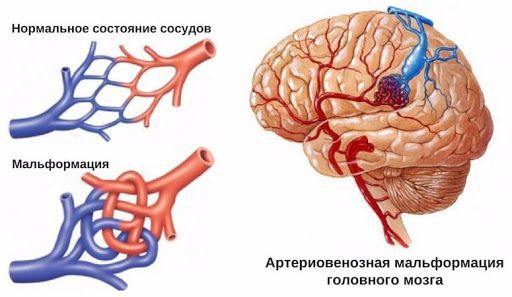
Строение нормальных сосудов и артеровенозной мальформации
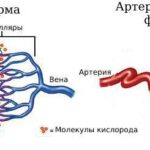
АВМ состоят из трёх компонентов: питающие артерии, очаг (нидус, или гнездо) и дренажные вены. Особенность этого сосудистого образования в том, что в нём нет капилляров, которые в норме соединяют артерии и вены. В капиллярах кровь течёт медленнее, чем в более широких сосудах, кроме этого, у капилляров тонкие стенки. Благодаря этим особенностям в капиллярной сети возможен обмен кислорода и питательных веществ между кровью и тканями организма. При АВМ капилляры отсутствуют, кровь из артерий напрямую попадает в вены, из-за большой скорости кровотока не происходит обмена веществ, то есть ткани не получают из крови достаточно питательных веществ и кислорода.
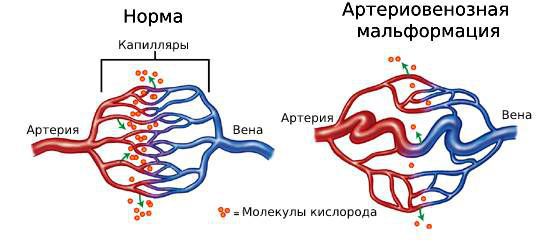
Обмен веществ в норме и при артериовенозной мальформации
Синонимы: артериовенозная дисплазия, артериовенозный шунт.
АВМ встречаются как в большом (системном) круге кровообращения, так и в малом (лёгочном). АВМ были описаны почти в каждой ткани и органе . Чаще всего артериовенозные мальформации выявляют в головном и спинном мозге. Опасными осложнениями в этом случае могут стать внутримозговые кровоизлияния и инсульты головного или спинного мозга. Такие осложнения вызывают грубые неврологические изменения (головные боли, судороги, судорожный синдром, потерю сознания, смерть). При локализации на коже одним из серьёзных проявлений является кровотечение при лёгкой ранимости самого образования. При локализации в органах зрения — потеря зрения.
Распространённость. Согласно некоторым источниками, АВМ есть у 0,1 % населения, однако данные могут быть неточными, так как многие АВМ протекают бессимптомно . Например, спинномозговые поражения обычно не обнаруживаются до появления первых симптомов, что чаще случается в возрасте от 18 до 45 лет. АВМ встречается одинаково часто у мужчин и у женщин и являются основной причиной нетравматических внутримозговых кровоизлияний у людей младше 35 лет. Известно также, что АВМ составляет 10-20 % случаев среди всех патологических изменений сосудов кровеносной и лимфатической систем .
Причина АВМ до конца не ясна. Большинство случаев врождённые, но встречаются и посттравматические формы . Врождённые АВМ могут быть не связаны с другими патологиями и выявляться случайно или быть проявлением некоторых наследственных заболеваний . Основная причина врождённых АВМ — генетические мутации: наследственная геморрагическая телеангиэктазия, синдром множественных гамартом, синдром Паркса — Вебера, синдром Кобба, синдрома Бонне — Дешама — Бланка .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы артериовенозной мальформации
Симптоматика заболевания многообразна и зависит от локализации АВМ. Возможно как бессимптомное протекание заболевания, так и тяжёлые поражения с проявлениями сердечной недостаточности.
Симптомы при АВД могут включать:
- болевой синдром;
- нейропатию: жгучие боли, чувство ползания мурашек в верхних или нижних конечностях;
- кожные проявления: гиперемию (покраснение), гипертрофию кожи (разрастание тканей), появление язв и др.;
- определение пульсации над АВМ;
- инфекционные осложнения;
- артериальные кровотечения;
- патологические шумы при аускультации (выслушивании);
- нарушение тока крови в главных артериях и венах.
Проявления болезни и дальнейшее её течение зависят от места расположения АВМ и от того, какие мягкие ткани (или органы) затронуты поражением. На ранних стадиях, как правило, можно заметить лишь перегревание кожных покровов поражённой области, однако со временем поражаются мягкие ткани и костные структуры.
Пациент может самостоятельно заметить АВМ, она проявляется пульсацией в зоне, где её не должно быть, чаще в мягких тканях. Также возможен выраженный отёк конечности. Спустя некоторое время отмечается увеличение диаметра артерий и вен с быстрым увеличением окружающих тканей (гипертрофия).
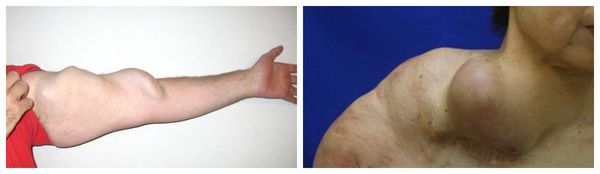
Гипертрофия тканей при артериовенозных мальформациях, возникающая за счёт увеличения диаметра сосудов
Кровотечение в области АВМ может быть симптомом латентной (скрытой) АВМ. Это возможно при появлении мальформации в центральной нервной системе или при поражениях, которые ведут к язвам кожи или слизистых.
При поражении конечностей возможна гипертрофия мягких тканей и костных структур. Гипертрофия мягких тканей затрагивает чаще всего мышцы и подкожно-жировую клетчатку. АВМ с поражением костей могут вызывать боль, но чаще наблюдается избыточный рост костей, связанный со стимуляцией зоны роста в детском возрасте. Это приводит к разнице в длине ног и нарушению походки из-за резкого перекоса таза.
Симптомы АВМ на коже
Наиболее ранними являются кожные проявления: расширенные сосуды (телеангиоэктазии) красные пятна, звездообразные бледные участки, цианотичные (синюшные, бордовые) круги с центральным бледным пятном, пятна темно-фиолетового цвета. Ярко-розовые возвышающиеся образования с чёткими границами с повышенной локальной температурой и пульсацией . Характерная локализация — центральная часть лица, полость рта и конечности.
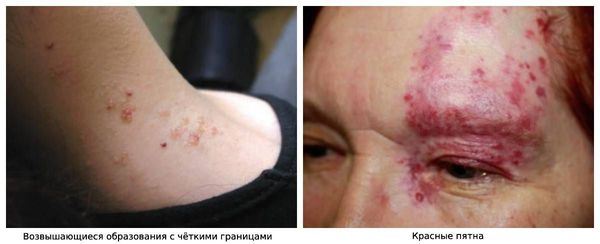
Симптомы артериовенозных мальформаций на коже
Симптомы АВМ спинного и головного мозга
Из-за постоянного повышенного давления вена может разорваться. Проявления АВМ спинного и головного мозга могут отличаться в зависимости от того, есть разрыв мальформации или нет.
При отсутствии разрыва мальформации спинальные сосудистые АВМ могут вызвать нарушение движений в руках и ногах. Также АВМ могут имитировать такие заболевания, как опухоли спинного мозга, радикулопатию (например, как при сдавлении корешка спинного мозга грыжей диска), рассеянный склероз, воспаление паутинной оболочки спинного мозга. Клинические проявления в каждом конкретном случае будут зависеть от уровня расположения АВМ в спинном мозге.
При разрыве мальформации клиника появляется остро, так как кровь попадет в спинномозговой канал:
- Боль по ходу позвоночника.
- Менингеальные симптомы:
- ригидность (скованность) затылочных мышц — пациенту трудно наклонить голову вперёд и привести подбородок к груди;
- симптома Кернига — при сгибании ноги в тазобедренном и коленном суставах с последующей попыткой разгибания в коленном суставе — трудно или невозможно разогнуть ногу;
- симптома Брудзинского — при пассивном сгибании головы или давлении рукой на область лобка ноги могут сгибаться в коленных суставах.
- Головная боль и нарушение сознания.
При АВМ головного мозга без её разрыва может беспокоить головная боль, нарушения зрения, головокружение, судороги и потеря сознания. Встречается и бессимптомное течение. При разрыве АВМ головного мозга развивается кровоизлияние в головной мозг (геморрагический инсульт).
Симптомы АВМ у детей
У новорождённых АВМ могут быть представлены красными пятнами с болью и локальным повышением температуры поражённого участка .
У новорождённых детей из-за увеличения количества крови в полостях сердца увеличиваются вены в головном мозге, крупные артерии плечевого пояса, внутренних органов, живота, мышц таза, ягодичных мышц.
При наличии АВМ в лёгких у новорождённых могут наблюдаться самостоятельное закрытие увеличенных сосудов, что приводит к развитию нарушения мозгового кровообращения. Наличие АВМ в головном мозге могут вызвать инсульт с образованием жидкой части крови в веществе головного мозга.
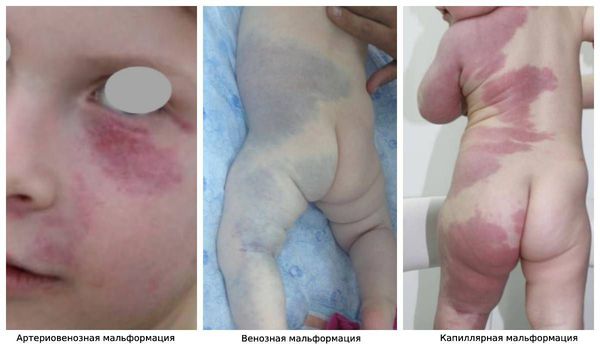
Сосудистые мальформации у детей
Патогенез артериовенозной мальформации
В норме от сердца кровь поступает сначала в артерии и их разветвления (артериолы), а затем в системы капилляров, где происходит газообмен и обмен питательных веществ. После этого по мелким венам (венулам) и крупным венам кровь возвращается к сердцу .
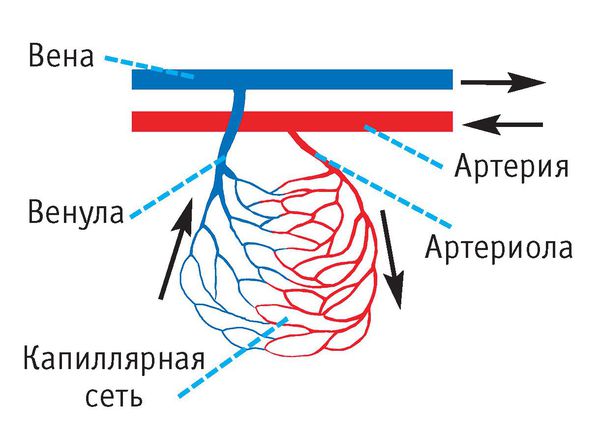
Строение капиллярного русла (схематично)
Патогенез АВМ до конца не изучен. Как уже было отмечено, врождённые АВМ могут быть связаны с генетическими мутациями. Если у пациента диагностирована наследственная геморрагическая телеангиэктазия, то причиной АВМ является мутация генов, которые участвуют в регуляции стабильности сосудов и предотвращают патологическое развитие артерий и вен: ген эндоглин, ACVRL1 и SMAD4. Если они теряют функции, при закладке сосудов изменяется прямой сброс артериальной крови в вены, вследствие чего на каком-либо участке ткани не развивается капиллярная сеть. Межвенозная ткань при этом увеличивается в диаметре и, оплетая артерии, образует «сосудистый клубок».
Есть данные, что телеангиэктазии (расширение мелких сосудов кожи) и АВМ кожи развиваются только в ответ на травму. Они появляются именно в областях, которые подвержены травмам, например в височно-лобной части черепа . Описано два механизма развития травматических АВМ на коже черепа. Согласно первому, образование патологического сообщения между артерией и веной возникает при одновременном разрыве артерии и прилегающей вены. Второй механизм начинается с разрыва мелких кровеносных сосудов, которые находятся в стенке артерии. Из этого повреждения затем образуются многочисленные мелкие сосуды, которые создают каналы между артерией и веной .
В норме в артериях давление высокое, а в венозном бассейне — низкое, но при АВМ этот баланс нарушается, так как из-за отсутствия капиллярной сети кровь переходит напрямую из артерий в вены с большой скоростью. В результате через клетки тканей проходит меньше крови и в то же время возрастает давление в венозном бассейне .
В ответ на нарушение скорости артериального и венозного кровотока в самом «сосудистом клубке» в зависимости от локализации и объёма патологического сброса из артериальной системы в венозную, можно заметить различные компенсаторные изменения.
- периферические изменения — недостаток артериального кровотока в конечностях или повышенное давление в венозной системе;
- центральные изменения — нарушения работы сердца;
- местные изменения — структурные поломки в сосудах, дренирующих АВМ.
Период стабильный (компенсация)
Чтобы поддерживать нормальный кровоток в артериях, увеличивается сердечный выброс — объём крови, который сердце перекачивает в единицу времени. Благодаря этому недостаток кровоснабжения в периферических тканях не проявляется. Однако из-за повышенного сердечного выброса переполняется венозная система, как следствие, увеличивается объём циркулирующей крови.
Сначала переполнение венозной системы компенсируется лимфатической системой, так как они тесно связаны между собой. В результате этого в области АВМ возникает отёк ткани. Однако возможности лимфатической системы ограничены.
Период нарушения (декомпенсации)
Из-за уменьшения объёма артериальной крови в отделах, которые расположены ниже зоны АВМ, возникает тканевая ишемия (недостаточность кровоснабжения). При этом по окружности АВМ цвет изменяется до синюшно–багрового или чёрного, появляется боль и отёк, выступает лимфа. Нарушаются функции венозных клапанов, формируется обратный поток крови, который усложняет венозный кровоток с периферии. Это усиливает проявления АВМ, провоцирует возникновение новых мальформаций и развитие венозной недостаточности .
Классификация и стадии развития артериовенозной мальформации
Современные классификации дают возможность выбрать тактику лечения и обследования больного. В настоящее время в сосудистой хирургии используется классификационный подход, включающий классификацию ангиодисплазий В. Н. Дана (1989), классификацию ISSVA и классификацию артериовенозных мальформаций Schöbinger .
В России используют классификацию ангиодисплазий В. Н. Дана (1989), в которой выделяют артериальную форму, венозную форму с поражением глубоких, поверхностных и органных вен, артериовенозную форму и лимфоангиоматоз. Артериовенозную форму разделяют на несколько типов:
- Артериовенозные свищи:
- макрофистулезная форма;
- микрофистулезная форма.
- В сочетании с кавернозным ангиоматозом.
Субклассификация основана на эмбриологической стадии и объёме поражения:
- Экстратрункулярная (нестволовая) форма — формирование артериовенозного ангиоматоза (разрастания ткани кровеносных сосудов различного калибра).
- Диффузная (инфильтративная) — прорастает во все слои кожи или органа. Такая АВМ расположена глубоко под фасцией (соединительнотканной оболочкой, покрывающей органы) с обширным поражением мышц, сухожилий и костей.
- Ограниченная (локализованная).
- Трункулярная (стволовая) — прямые артериовенозные соустья (аномальные соединения между артерией и веной).
- Глубокие артериовенозные соустья.
- Поверхностные артериовенозные соустья.
Классификация ISSVA выделяет высокоскоростные и низкоскоростные сосудистые мальформации:
Высокоскоростные (преобладает артериальный кровоток с высокой скоростью):
- Артериальные мальформации.
- Артериовенозные мальформации.
- Артериовенозная фистула (патологическое впадение артерии в вену).
Низкоскоростные:
- Капиллярные мальформации: винные пятна, телеангиэктазия (стойкое расширение мелких сосудов кожи), ангиокератома (доброкачественными сосудистыми новообразования на коже).
- Венозные мальформации.
- Лимфатические мальформации.
- Совместные сосудистые мальформации.
Как видно из классификации, АВМ — высокоскоростная мальформация.
Классификация артериовенозных мальформаций Schöbinger:
- Стадия I — покой. Покраснение кожи, гипертермия (перегревание), артериовенозное шунтирование (патологическое соединение артерии и вены) при допплеровском исследовании. АВМ может скрываться под маской капиллярной мальформации или гемангиомы в стадии регресса.
- Стадия II — экспансия. К признакам первой стадии добавляется увеличение сосудов в размерах, дрожание верхних или нижних конечностей, усиление пульсации, расширение и извитость вен.
- Стадия III — деструкция. Помимо симптомов второй стадии, в зоне АВМ появляются трофические нарушения (язвы) и кровотечения. Возможен лизис (расплавление) костной ткани.
- Стадия IV — декомпенсация. Признаки второй стадии + проявления сердечной недостаточности с увеличенным сердечным выбросом и гипертрофией (увеличением) левого желудочка.
Осложнения артериовенозной мальформации
Артериовенозные мальформации могут привести к различным осложнениям:
- Кровотечениям.
- Трофическим обширным язвам.
- Дефициту крови в ногах и руках, что приводит к ишемии конечности, а затем к гангрене и ампутации верхней или нижней конечности.
- Варикозному расширению глубоких и поверхностных вен.
- Нарушениям в работе сердца: перегрузке в правых отделах сердца, что приводит к выраженной одышке, отёку лёгких, неконтролируемому высокому артериальному давлению.
- Расширению полостей сердца .
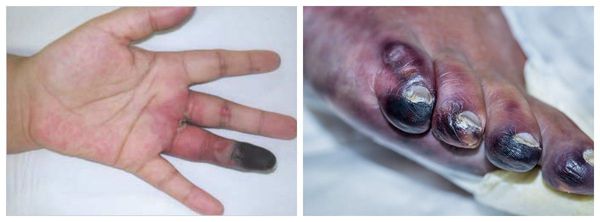
Гангрена конечностей
Диагностика артериовенозной мальформации
Диагноз «артериальная мальформация» устанавливается на основании клинического (осмотр, анамнез, физикальные методы) и лучевого (УЗИ и МРТ) методов исследований.
Клинические методы исследований
При осмотре АВМ наружной локализации можно выявить пульсацию, гипергидроз (повышенную потливость), гипертрихоз (избыточный рост волос), местное повышение температуры над зоной поражения, гиперпигментацию кожи на поражённом участке тела. Также характерна триада клинических симптомов: сосудистый невус (пигментные пятна), варикозно-расширенные вены и опухолевидное сосудистого образования (гипертрофия тканей). В анамнезе нужно обратить внимание на травмы в прошлом в области АВМ и наличие кровотечений.
Инструментальная диагностика
Ультразвуковые методы исследования — первичный способ диагностики.
Ультразвуковая допплерография (УЗДГ) — простой метод, который позволяет установить скорость кровотока, а также его отсутствие . Метод позволяет отличить сосудистые опухоли от АВМ . Сосудистые опухоли представляют собой множество сосудов разных размеров, которые локализованы в одном месте и имеют артериальный кровоток. При АВМ наблюдается образование множества сосудистых систем по типу «медовых сот» (рубцовые изменения в тканях, где находятся АВМ). При лимфатических мальформациях в отличие от АВМ кровоток не регистрируется.
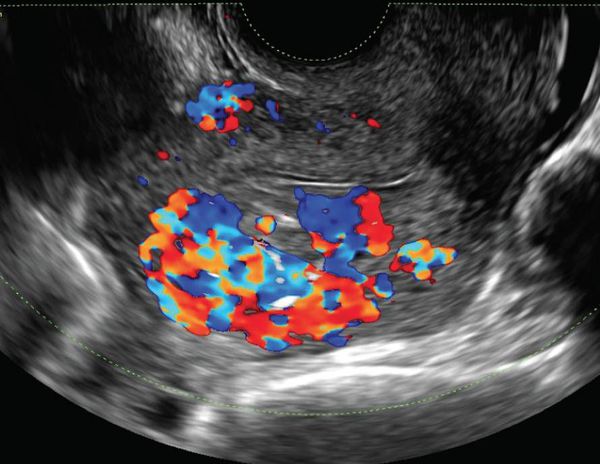
Артериовенозная мальформация на УЗИ
Компрессия (сдавливание) при ультразвуковой диагностике позволит установить точный диагноз, группу, подгруппу и вид АВМ. Артериовенозные и лимфатические мальформации в сосудистом режиме при компрессии почти не сдавливаются датчиком. В то же время расширенные вены, если они не имеют тромба внутри, сдавливаются легко .
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) дают чёткое представление и основные сведения о длине патологически изменённых сосудов, отношении сосудов с окружающими их тканями, органами, структурами.
МРТ позволяет диагностировать патологически расширенные сосуды с кровотоком, который имеет большую скорость . Однако стандартное МРТ не позволяет увидеть «главный сосуд» или сообщения между артериями и венами. КТ-ангиография предоставляет в этом плане значительно больше анатомической информации за счёт детального изображения артерий и вен. Однако КТ-ангиография предполагает лучевую нагрузку, поэтому следует избегать проведения этой методики у детей и подростков.
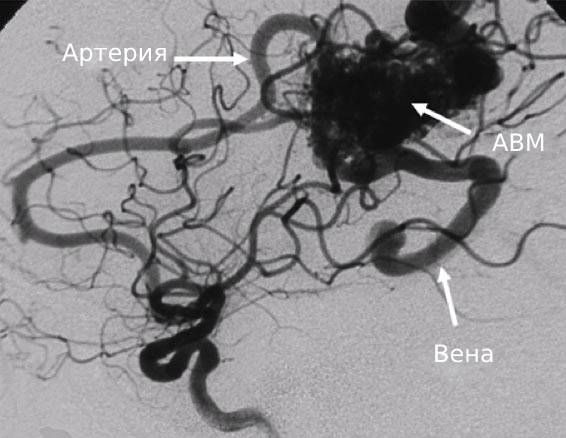
Артериовенозная мальформация. КТ-ангиография.
МРТ с динамическим контрастным усилением по многим параметрам превосходит КТ-ангиографию. Это новая методика для осмотра и определения характеристики кровотока, оценки поражения мягких тканей и их взаимоотношений с непоражёнными структурами. Эта методика имеет важное значение как для диагностики самого факта сосудистого поражения, так и для дифференциальной диагностики между низко- и высокоскоростными мальформациями. Кроме этого, МРТ с динамическим контрастным усилением играет огромную роль при планировании хирургического лечения . Особенностью этого метода является безконтрастность, не используется контрастное вещество.
Сцинтиграфия не является обязательным исследованием при диагностике АВМ, используется только в небольшом количестве случаев. В организм внутривенно вводятся радиоактивные изотопы, которые испускают излучение. Путём регистрации этого излучения получают двумерное изображение. Трансартериальная перфузионная сцинтиграфия лёгких имеет важное значение в количественной оценке артериовенозного изменения при АВМ конечностей.
Ангиография — наиболее информативный способ диагностики для планирования дальнейшего лечения . Внутривенно вводится контрастное вещество и путём серийных фотографий в режиме реального времени удаётся выяснить источник кровоснабжения АВМ и возможность её лечения.
Дифференциальная диагностика
Дифференциальная диагностика проводится со следующими патологиями:
- Венозной мальформацией.
- Младенческими гемангиомами.
- Капиллярной мальформацией.
- Различными сосудистыми опухолями.
Лечение артериовенозной мальформации
Вне зависимости от типа АВМ, это наиболее опасные изменения среди всех сосудистых патологий, так как поражают практически всю сосудистую систему и имеют тяжёлые гемодинамические осложнения.
Главная цель лечения АВМ — закрытие или полное удаление «главного очага» патологического изменения.
Хирургическое лечение
Единственным хирургическим методом лечения АВМ является перевязка питающего сосуда и удаление по площади самой мальформации с участком ткани, в котором она располагается.
Малоинвазивное лечение
Рентгеноэндоваскулярная окклюзия (эмболизация) и/или реже склеротерапия — методы выбора при поражениях, где хирургическое вмешательство связано с очень высоким риском травм, например при расположении глубоко в мышцах с обширным поражением мышц, сухожилий и костей . В питающий сосуд вводится препарат, который склеивает стенки сосуда, тем самым прекращает кровоток в АВМ. Далее мальформация самостоятельно «засыхает».
Медикаментозное лечение
При лечении новорождённых возможно применение медикаментозного лечения АВМ. Препарат сиролимус (Рапамицин) снижает активность иммунной системы и уменьшает разрастание кровеносных сосудов. Однако длительное применение может вызвать серьёзные побочные эффекты (головную боль, рвоту, отёк диска зрительного нерва, головокружение, изменения клеток крови) .
Прогноз. Профилактика
Прогноз при АВМ зависит от времени постановки диагноза, локализации и правильности лечения. Если АВМ начинает развиваться в детском возрасте, то заболевание протекает намного тяжелее, чем при появлении в возрасте 40-50 лет. Это связано с тем, что в детском возрасте артерии и вены развиты не полностью, что приводит к частым повторам заболевания. Также у детей АВМ больше по площади, что при лечении может приводить к грубым рубцовым деформациям и частым кровотечениям.
Наблюдение пациента после лечения должно осуществляться регулярно и в зависимости от жалоб. Один раз в год необходимо выполнять ультразвуковое исследование поражённой части тела, потому что есть высокая вероятность повтора заболевания .
Так как этиология и патогенез развития заболевания до настоящего времени до конца не изучены, специфической профилактики данной патологии не существует.
Список литературы
- Алексеев П. П. Болезни мелких артерий, капилляров и артерио-венозных анастомозов. — Л.: Медицина. — 1975. — С. 114–148.
- Гончарова Я. А. Гемангиомы и сосудистые мальформации. Современные теории и лечебная тактика // Здоровье ребёнка — 2013. — № 6 (49). — С. 148-152.
- Дан В. Н., Сапелкин С. В. Ангиодисплазии (врожденные пороки развития сосудов). — М.: Вердана, 2009. — 200 с.
- Дан В. Н., Сапелкин С. В., Шаробаро В. И. с соавт. Тактика лечения артериовенозных ангиодисплазий головы и шеи // Флебология. — 2013. — № 3. — С. 17-25.
- Дан В. Н., Щеголев А. И., Сапелкин С. В. Современные классификации врожденных пороков развития сосудов (ангиодисплазий) // Ангиология и сосудистая хирургия. — 2006. — № 4. — С. 28-33.
- Кунцевич Г. И., Дан В. Н., Кусова Ф. У. Ультразвуковая диагностика ангиодисплазии конечностей // Ультразвуковая диагностика. — 1997. — № 2. — С. 78-84.
- Покровский А. В., Дан В. Н., Сапелкин С. В. Ангиодисплазии (врождённые пороки развития сосудов). Клиническая ангиология. Руководство для врачей / под ред. Покровского А.В. Том.2. — М.: Медицина, 2004.
- Покровский А. В., Дан В. Н., Сапелкин С. В. с соавт. Современные концепции лечения артериовенозных ангиодисплазий (мальформация) // Ангиология и сосудистая хирургия. Согласительный документ. — М., 2015. — 28 с.
- Gwak M. S., Cho H. S., Kim Y. H. et al. The hemodynamic changes of alcohol sclerotherapy in patients with congenital peripheral arteriovenous malformations // J. Korean Anesthesiology. — 1998; 35: 1161-1168.
- Huch Böhl R. A., Brunner U., Bollinger A. et al. Management of congenital angiodysplasia of the lower limb: magnetic resonance imaging and angiography versus conventional angiography // Brith. J. Radiol. — 1995; 68: 1308-1315.ссылка
- Hyodoh H., Fujita A., Hyodoh K. et al. High-fl ow arteriovenous malformation of the lower extremity: ethanolamine oleate sclerotherapy // Cardiovasc. Intervent. Radiol. — 2001; 24: 348–351.ссылка
- Miyake R. K., Zeman H. D, Duarte F. H, Kikuchi R., Ramacciotti E., Lovhoiden G., Vrancken C. Vein imaging: a new method of near infrared imaging, where a processed image is projected onto the skin for the enhancement of vein treatment // Dermatol Surg. — 2014; 32 (8): 1031–1038.ссылка
- Paltiel H. J., Burrrows P. E., Kozakewich H. P. W. et al. Soft-tissue vascular anomalies: utility of US for diagnosis // Radiology. — 2000; 214: 747-754.ссылка
- Regina G., Impedovo G., Angiletta D., et al. A new strategy for treatment of a congenital arteriovenous fi stula of the neck. Case report // Eur. J. Vasc. Endovasc. Surg. — 2006; 32: 107-109.ссылка
- Sunagawa T., Ikuta Y., Ishida O., et al. Arteriovenous malformation of the ring fi nger. Pre- and postoperative evaluation using three-dimensional computed tomography angiography // J. Comput. Assist. Tomogr. — 2003; 27: 5: 820-823.ссылка
- Yamaki T., Nozaki M., Sakurai H., et al. Prospective randomized effi cacy of ultrasound-guided sclerotherapy compared with ultrasound-guided liquid sclerotherapy in the treatment of symptomatic venous malformations // J. Vasc. Surg. — 2008; 47: 3: 578-584.ссылка
- A systematic review of the frequency and prognosis of arteriovenous malformations of the brain in adults / R. Al-Shahi, C. Warlow // Brain . — 2001; 124(Pt 10): 1900-1926.ссылка
- Arteriovenous malformation in the buttock: treatment with a combination of selective embolization and excision / T. Ishihara, M. Hirooka, T. Ono // J Dermatol. — 1997; 24(12): 787-792.ссылка
- Arteriovenous malformation of the scalp: case report and review of the literature / Toshinori Matsushige, Katsuzo Kiya, Hideki Satoh, Tatsuya Mizoue, Kota Kagawa, Hayato Araki // Surg Neurol. — 2004; 62(3): 253-259.ссылка
- Liver involvement in hereditary haemorrhagic telangiectasia or Rendu-Osler-Weber disease / E. Buscarini, C. Danesino, C. Olivieri, G. Lupinacci, A. Zambelli // Dig Liver Dis. — 2005; 37(9): 635-645.ссылка
- Vascular malformations and arteriovenous fistulas of the kidney / Marco Cura, Fadi Elmerhi, Rajeev Suri, Alejandro Bugnone, Timothy Dalsaso // Acta Radiol. — 2010; 51(2): 144-149ссылка
- Arteriovenous Malformations and Other Vascular Malformation Syndromes / Kevin J. Whitehead, Matthew C. P. Smith, Dean Y. Li // Cold Spring Harb Perspect Med. — 2013; 3(2): a006635.ссылка
- Frequency of intracranial hemorrhage as a presenting symptom and subtype analysis: a population-based study of intracranial vascular malformations in Olmsted County / R. D. Brown Jr., D. O. Wiebers, J. C. Torner, W. M. O’Fallon // Journal of Neurosurgery. — 1996. — vol. 85, no. 1. — РР. 29-32.
- Arteriovenous malformations of the brain in adults / The Arteriovenous Malformation Study Group // The New England Journal of Medicine. — 1999. — vol. 340, no. 23. — РР. 1812-1818.
- Traumatic Arteriovenous Malformation of the Superficial Temporal Artery / Mahmoud Omrani Fard, Omid Yousofnejad, and Mohammadbagher Heydari // Adv Biomed Res. — 2017; 6: 82.ссылка
- Traumatic arteriovenous fistula of the superficial temporal artery / Otacílio de Camargo Junior, Marcia Fayad Marcondes de Abreu // Jornal Vascular Brasileiro. — 2014; 13(1): 3942.