Панкреатит (Pancreatitis; от pancreas — поджелудочная железа + itĭdis — воспаление) — это воспаление поджелудочной железы . Может проявляться болью в верхней части живота, вздутием, беспричинной потерей веса, неукротимой рвотой и стеатореей, при которой кал плохо смывается с унитаза и внешне кажется жирным .
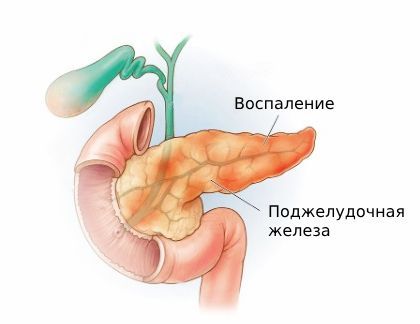
Панкреатит
Выделяют две формы панкреатита:
- Острый панкреатит — это острое воспаление, не связанное с инфекцией, которое приводит к некрозу клеток поджелудочной железы, т. е. к их повреждению и гибели. При таком воспалении ферменты поджелудочной железы начинают агрессивно влиять на неё, зона некроза увеличивается и присоединяется вторичная инфекция окружающих тканей и органов .
- Хронический панкреатит — это длительное воспаление поджелудочной железы, при котором необратимо меняется строение её ткани и протоков, что проявляется болью и/или стойким ухудшением работы органа .
Распространённость панкреатита
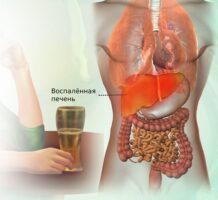
За последние 30 лет распространённость острого и хронического панкреатита во всём мире увеличилась более чем в два раза . Это может быть связано как с вредными привычками (курением и злоупотреблением алкоголем), так и с образом жизни, качеством и режимом питания.
В России хронический панкреатит выявляют у 27–50 человек на 100 000 населения. Хронический панкреатит обычно развивается в возрасте 35–50 лет, мужчины болеют в два раза чаще женщин. После первого эпизода острого панкреатита или обострения хронического около 15 % пациентов теряют трудоспособность. В течение 10 лет после первого обострения хронического панкреатита погибает до 20 % больных, в течение 20 лет — более 50 % . Такая высокая смертность связана с недостаточной диагностикой, некорректной терапией, в том числе при самолечении, а также высокими рисками осложнений: перитонита, сепсиса, асцита, кисты, панкреонекроза и т. д.
Причины панкреатита
В зависимости от причины выделяют следующие виды острого панкреатита:
- алкогольно-алиментарный — возникает из-за злоупотребления алкоголем, нарушения режима и качества питания, переедания;
- билиарный — вызван забросом желчи в панкреатические протоки, что часто бывает при желчнокаменной болезни, реже при дивертикуле, папиллите и описторхозе;
- травматический — возникает из-за травмы поджелудочной железы, например при авариях, а также как осложнение операции или диагностического исследования, например эндоскопической ретроградной холангиопанкреатикографии (ЭРХПГ);
- панкреатит, вызванный другими причинами — аутоиммунными заболеваниями, сосудистой недостаточностью, васкулитами, действием некоторых лекарств (Гидрохлортиазида, Меркаптопурина, системных гормональных препаратов), инфекциями (вирусным паротитом, гепатитом, цитомегаловирусом), аллергическими факторами (лаками, красками, запахами строительных материалов, анафилактическим шоком), гормональной перестройкой при беременности и менопаузе, заболеваниями соседних органов (гастродуоденитом, пенетрирующей язвой, опухолями желудка, двенадцатиперстной кишки, поджелудочной железы, печени и желчного пузыря) .
Причины хронического панкреатита отражены в классификации TIGAR-O (toxic-metabolic, idiopathic, genetic, autoimmune, recurrentacute, obstructive):
- токсический/метаболический — связан с алкоголем, курением, повышенным уровнем триглицеридов или кальция в крови, хронической почечной недостаточностью, действием лекарств, токсинов и т. д.;
- наследственный — при предрасположенности к воспалению поджелудочной железы;
- аутоиммунный — при изолированном агрессивном воздействии собственного организма на поджелудочную железу, а также при других аутоиммунных заболеваниях;
- как следствие часто рецидивирующего и/или тяжёлого острого панкреатита — постнекротический, ишемический, лучевой и т. д.;
- обструктивный — вызван стенозом (сужением) сфинктера Одди, обструкцией (закупоркой) протока опухолью, периампулярными кистами двенадцатиперстной кишки, посттравматическими рубцами панкреатических протоков, что часто бывает осложнением эндоскопических процедур (папиллосфинктеротомии, удаления камней и др.), удвоением поджелудочной железы;
- идиопатический — возникающий по неизвестным причинам .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы панкреатита
Основные симптомы острого панкреатита:
- боль в верхней части живота (эпигастрии) — распространяющаяся в спину или опоясывающая;
- неукротимая рвота;
- тонус мышц в эпигастрии.
Боль в эпигастрии
Симптомы хронического панкреатита:
- боль в верхней части живота, иногда отдающая в спину, — может усиливаться после приёма пищи и уменьшаться в положении сидя или наклоне вперёд; в редких случаях бывает «безболевой панкреатит» ;
- нарушение всасываемости жиров — проявляется жирным калом, плохо смывающимся с унитаза, метеоризмом (вздутием и урчанием в животе), беспричинной стойкой потерей веса в последние шесть месяцев ;
- эндокринная панкреатическая недостаточность — может нарушиться толерантность к глюкозе и развиться сахарный диабет .
Патогенез панкреатита
При развитии панкреатита происходят следующие процессы:
- ферменты поджелудочной железы вызывают повреждение клеток железы в результате окисления (оксидативный стресс);
- возникает патологическая реакция организма на нарушение обмена липидов (липидный дистресс-синдром);
- развивается тромбоз капилляров, т. е. закупорка их просвета сгустками крови;
- к клеткам поджелудочной железы поступает меньше кислорода;
- кислотно-щелочное равновесие смещается в сторону окисления (ацидоз);
- ускоряется обмен веществ (гиперметаболизм);
- повреждаются мембраны клеток и эндотелий поджелудочной железы.
В этих патологических процессах, т. е. в развитии воспаления поджелудочной железы, участвует несколько факторов агрессии. По порядку воздействия их можно разделить на первичные, вторичные, третичные и четвертичные.
Первичные факторы агрессии — это сами ферменты поджелудочной железы. Если она повреждена или её работа нарушена, то эти ферменты усугубляют возникшие нарушения, способствуя разрушению железы.
К таким ферментам относятся:
- трипсин и химотрипсин — расщепляют белки тканей железы;
- фосфолипаза А2 — разрушает мембраны клеток железы;
- липаза — расщепляет внутриклеточные триглицериды до жирных кислот и воды, а при соединении с кальцием приводит к некрозу жировой ткани железы, забрюшинной клетчатки, брыжейки тонкой и толстой кишки;
- эластаза — разрушает стенку сосудов железы и межтканевые структуры из соединительной ткани, что опять же приводит к некрозу.
Вторичные факторы агрессии. Ферменты поджелудочной железы активируют особые белки крови, которые регулируют артериальное давление и свёртываемость, участвуют в развитии воспаления и болевых ощущений (калликреин-кининовая система). Из-за этого активируются такие вещества, как брадикинин, гистамин и серотонин, которые увеличивают проницаемость сосудов. При этом в тканях поджелудочной железы нарушается транспорт жидкостей, появляется отёк, повышается выход жидкой части крови и форменных элементов за пределы сосудов, в мелких сосудах формируются микротромбы. В ткани и клетки при этом поступает меньше кислорода и кислотно-щелочной баланс смещается в сторону повышения кислотности.
Третичные факторы. Когда в тканях поджелудочной железы нарушается транспорт жидкостей, защищающие наш организм клетки (макрофаги, мононуклеары и нейтрофилы) начинают активно вырабатывать цитокины, которые способствуют угнетению иммунитета.
Четвертичные факторы. Цитокины и ферменты увеличивают проницаемость стенки кишки, в результате чего бактерии и токсины из желудочно-кишечного тракта проникают в портальный, системный кровоток и лимфатическое русло, а далее в органы-мишени: печень, лёгкие, почки, сердце, мозг, желудок и кишечник.
Нарушение работы органов и факторы агрессии вызывают синдром взаимного отягощения, при котором каждое из нарушений усугубляет тяжесть общего состояния .
По описанному механизму и развивается острый панкреатит, и обостряется хронический.
Классификация и стадии развития панкреатита
В классификации острого панкреатита выделяют три степени тяжести:
- Лёгкая степень. Некроз поджелудочной железы и органная недостаточность не возникают. Пациентов беспокоит только боль в животе и неукротимая рвота, также повышен тонус мышц в области живота.
- Средняя степень. Присутствует одно из следующих проявлений: скопление жидкости или инфильтрат вокруг поджелудочной железы, ограниченный некроз и/или органная недостаточность, которая длится не более 48 часов. Симптомы похожи на проявления лёгкой степени, но ещё может повышаться температура до 37,1–39,0 °С и возникать диарея.
- Тяжёлая степень. Развивается инфицированный панкреонекроз и/или постоянная органная недостаточность. Появляется лихорадка, диарея, выраженная болезненность в верхних отделах живота. Симптомы сохраняются дольше 48 часов .
Около 80–85 % случаев острого панкреатита приходится на отёчную форму, которая протекает легко и редко даёт осложнения. Она может проявляться болезненностью или дискомфортом в эпигастрии, тошнотой и нарушением стула, чаще диареей. Фазового течения эта форма не имеет.
Примерно 15–20 % случаев острого панкреатита приходится на некротический панкреатит (панкреонекроз) . Учитывая периоды повышенного риска смерти, в течении средней тяжести и тяжёлом течении выделяют на две фазы:
I фаза — ранняя, делится на две стадии:
- IА — первые 7 дней болезни. В этот период в паренхиме поджелудочной железы или окружающей её клетчатке формируются очаги некроза и возникает интоксикация. Может нарушаться работа многих органов и развиваться сердечно-сосудистая, дыхательная, почечная и печёночная недостаточность. Появляется одышка, нарушается артериальное давление и работа мочевыделительной системы, появляется общая слабость, выраженная боль в верхних отделах живота, повышается температура.
- IВ — 7–14-й день болезни. Организм реагирует на сформировавшиеся очаги некроза в поджелудочной железе и окружающей её клетчатке: появляется высокая температура, около поджелудочной формируется инфильтрат (т. е. скапливается воспалительная жидкость), что сопровождается болью в верхних отделах живота.
II фаза — поздняя (с 3-й недели болезни до нескольких месяцев). Формируется изолированное скопление жидкости в области железы, образуются постнекротические псевдокисты. Если присоединяется инфекция, то ткани железы и окружающих тканей погибают и возникают гнойные осложнения. Могут развиться абсцессы брюшной полости и забрюшинного пространства, гнойный перитонит, желудочно-кишечные кровотечения, свищи, сепсис и другие осложнения с нарушением работы различных органов.
Обе фазы характерны именно для острого панкреатита.
Классификация хронического панкреатита:
1. По причине развития:
- билиарнозависимый (вызванный травмой, камнями в желчном пузыре или протоках, ложными кистами, опухолями, нарушениями сфинктера Одди);
- алкогольный (при употреблении алкоголя больше 60–80 мл/сутки ежедневно в течение 10–15 лет и курении);
- дисметаболический (при хронической почечной недостаточности, гиперпаратиреозе, ишемическом поражении при атеросклерозе и др.);
- инфекционный (наличие лямблий и других паразитов);
- лекарственный (в инструкциях всегда указываются риски развития панкреатита, но подтверждённых данных о том, что какой-то препарат точно вызывает это заболевание, на сегодняшний день нет);
- аутоиммунный (возникает изолированно или сочетается с синдромом Шёгрена, воспалительными заболеваниями кишечника, например болезнью Крона и язвенным колитом, а также многими другими аутоиммунными заболеваниями);
- идиопатический (неизвестной причины).
2. По клиническим проявлениям:
- болевой (боль в эпигастрии, отдающая в спину и/или носящая опоясывающий характер);
- диспептический (тошнота, отрыжка, позывы на рвоту, изжога, вздутие, нарушение стула и т. д.);
- сочетанный (симптомы из первого и второго пунктов);
- латентный (скрытый, протекает без симптомов, встречается редко, больше как находка при профилактическом обследовании).
3. По характеру клинического течения:
- редко рецидивирующий (обострение реже, чем раз в 3 месяца);
- часто рецидивирующий (чаще, чем раз в 3 месяца);
- с постоянными симптомами.
4. По клинической стадии:
- I стадия: доклиническая (признаки только по данным УЗ-исследования). Прогноз зависит от причины панкреатита, выраженности воспалительного процесса и реакции на него организма.
- II стадия: начальные проявления (частые боли, повторные приступы панкреатита, снижение качества жизни; продолжительность симптомов 4–7 лет). Прогноз — повышается риск панкреонекроза и других осложнений из-за обострения панкреатита.
- III стадия: персистирующая симптоматика (частые боли, снижение эластазы-1 в кале и преддиабет). Организм на этой стадии получает недостаточно питательных веществ.
- IV стадия: атрофия поджелудочной железы (боли становятся менее интенсивными, развивается выраженная недостаточность железы, отсутствуют эпизоды обострения панкреатита). Прогноз — может снизиться вес и мышечная масса, развиться сахарный диабет, повышается риск рака поджелудочной железы .
Осложнения панкреатита
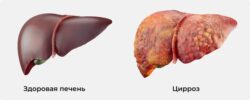
- Механическая желтуха (у 16–35 % пациентов) — нарушается отток желчи и прохождение дуоденального содержимого (пищи из желудка, смешанной с желчью из печени, желчного пузыря и с панкреатическим соком из поджелудочной железы). Может развиться вторичный билиарный цирроз печени .
- Псевдоаневризма — проявляется кишечными кровотечениями, но при гастродуоденоскопии изъязвления желудка или двенадцатиперстной кишки (ДПК) не обнаруживаются. Выделение крови из большого сосочка ДПК выявляется у 14 % обследованных .
- Эндокринные нарушения — панкреатогенный сахарный диабет, гипогликемические состояния и др.
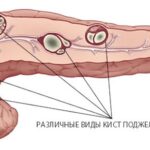
- Панкреонекроз с развитием абсцесса, кисты, парапанкреатита, «ферментативного» холецистита, пневмонии, экссудативного плеврита, паранефрита и др. Около 1/3 пациентов с хроническим панкреатитом имеют псевдокисты поджелудочной железы, чаще бессимптомные.
- Синдром мальабсорбции с дефицитом микронутриентов — развивается из-за разрастания соединительной ткани и появления рубцовых изменений в поджелудочной железе, а также при бесконтрольном приёме ферментных препаратов. Чаще возникает недостаточность витаминов A, D, E, K и B12, что может привести к развитию остеопороза.
- Рак поджелудочной железы — у пациентов, страдающих панкреатитом в течение 5 лет, риск этого вида рака возрастает в 8 раз .
- Возможные или нечастые осложнения — эрозивный эзофагит, синдром Маллори — Вейсса, гастродуоденальные язвы, абдоминальный ишемический синдром, повышение давления в воротной вене, кровотечение из желудка или пищевода .
Диагностика панкреатита
Диагностика панкреатита включает осмотр, пальпацию (ощупывание), лабораторные и инструментальные исследования.
Диагностика острого панкреатита
Осмотр: больной беспокойный, температура чаще 37,1–39 °C, учащённое сердцебиение, фиолетовые пятна на лице (симптом Мондора) — такие пятна связаны с воздействием ферментов и нарушением кровообращения. Также наблюдаются синюшные пятна (цианоз) на боковых поверхностях живота (симптом Грея — Турнера), цианоз околопупочной области (симптом Грюнвальда) и сухость языка.
При пальпации: боль в эпигастрии, в редких случаях она возникает при надавливании на живот и резко усиливается при отдёргивании руки (симптом Щеткина — Блюмберга), может не прощупываться пульс брюшной аорты (симптом Воскресенского) и возникать болезненность при пальпации в области хвоста поджелудочной железы (симптом Мейо-Робсона) и в проекции грудных позвонков: 8–9-го — слева, 9–11 — справа (симптом Кача).
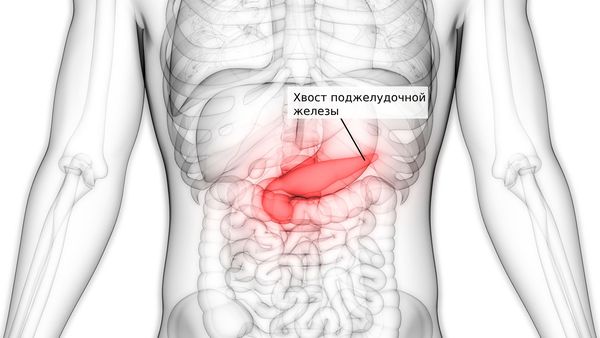
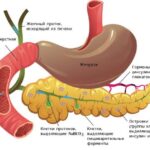
Хвост поджелудочной железы
Лабораторные анализы:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий, прямой и непрямой билирубин, АСТ, АЛТ, мочевина, креатинин, глюкоза, коагулограмма, С-реактивный белок, амилаза и липаза; основные показатели, изменения которых будут указывать на острый панкреатит, — это амилаза и липаза).
Инструментальные обследования:
- УЗИ органов брюшной полости. Признаки острого панкреатита: увеличение поджелудочной железы, размытость контуров, присутствие жидкости в брюшной полости и сальниковой сумке и другие проявления.
УЗИ органов брюшной полост
- Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) органов брюшной полости. Позволяют определить тяжесть состояния, а также проводятся в тех случаях, когда нет улучшения от консервативной терапии. Лучше делать МРТ, но если нет возможности или есть противопоказания (например, металл в теле), то делают КТ.
- ЭндоУЗИ — при подозрении на камни в протоках при билиарном панкреатите.
- Лапароскопия — когда не получается поставить диагноз с помощью перечисленных выше исследований.
Диагностика хронического панкреатита
Лабораторные анализы:
- биохимический анализ крови и мочи — повышение альфа-амилазы и липазы указывает на хронический панкреатит;
- анализ кала на панкреатическую эластазу-1 — определение внешнесекреторной недостаточности (т. е. дефицита ферментов поджелудочной железы); анализ показателен даже при приёме ферментных препаратов;
- определение свободного жира в кале — анализ мало информативен при диагностике хронического панкреатита;
- анализ крови на гликозилированный гемоглобин, уровень глюкозы натощак и глюкозотолерантный тест — для диагностики преддиабета или сахарного диабета;
- ИФА крови на определение IgG4 в её сыворотке — для выявления аутоиммунного панкреатита.
Инструментальные обследования:
- УЗИ органов брюшной полости, забрюшинного пространства и малого таза — при панкреатите поджелудочная железа увеличена, есть участки фиброза, в структуре железы наблюдаются кальцинаты, есть кисты и камни в протоках железы и другие характерные признаки.
- КТ органов брюшной полости с внутривенным болюсным контрастированием — проводится при отсутствии признаков панкреатита на УЗИ.
- Эндоскопическая ультрасонография — позволяет отличить хронический панкреатит от других воспалительных и опухолевых заболеваний поджелудочной железы.
- Магнитно-резонансная холангиопанкреатография (МРХПГ) — с её помощью можно оценить изменения паренхимы и протоков поджелудочной железы на ранних стадиях хронического панкреатита и при аномалиях протоковой системы.
- МРТ органов брюшной полости — показана при непереносимости йодсодержащих контрастных препаратов; на панкреатит будут указывать локальные или диффузные изменения, при фиброзе меняется контрастность.
- Денситометрия — определение минеральной плотности костей, выявление раннего остеопороза на фоне внешней недостаточности поджелудочной железы и нарушения усвоения витамина D.
Денситометрия
Оценка нутритивного статуса: расчёт индекса массы тела (ИМТ), определение уровня общего белка, альбумина, лимфоцитов и гемоглобина в общем анализе крови, витамина В12, фолиевой кислоты, трансферрина, магния и цинка.
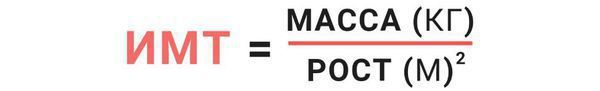
ИМТ
Для объективной оценки качества жизни и симптомов, которые беспокоят пациента, могут использоваться анкеты-опросники: визуально-аналоговая шкала (ВАШ), опросники по оценке качества жизни SF-36 и QLQ-C30 .
Лечение панкреатита
При панкреатите может проводиться консервативное и хирургическое лечение.
Лечение острого панкреатита
Всех пациентов с острым панкреатитом госпитализируют в хирургическое отделение.
Базисное лечение включает:
- отказ от еды на сутки;
- инфузионную терапию (введение нужных лекарств через капельницу);
- приём препаратов, снижающих тонус гладкой мускулатуры и выработку соляной кислоты.
Это лечение проводится для того, чтобы избежать операции — лапароскопии или других методов, которые подбираются индивидуально .
Реабилитация после лечения острого панкреатита включает ультрафиолетовое облучение (УФО), соллюкс, индуктотермию области живота, грязевые аппликации, введение препаратов йода в область живота с помощью постоянного электрического тока. Эти методы прописаны в клинических рекомендациях, но исследований, подтверждающих их эффективность, пока недостаточно .
Лечение хронического панкреатита
При хроническом панкреатите необходимо проконсультироваться с врачом, потому что самолечение может привести к осложнениям и гибели пациента.
Рекомендуется отказаться от употребления алкоголя и курения. Для лучшего всасывания питательных веществ следует дробно питаться (5–6 раз в сутки) и есть много белков и углеводов.
Врач может назначить приём:
- витаминов А, D, Е, К, В1, В2, В6, В12 (при их недостаточности по результатам анализов);
- анальгетиков или НПВС при выраженном болевом синдроме;
- антидепрессантов, чтобы уменьшить боль и усилить эффект анальгетиков;
- ферментных препаратов — микросферы Панкреатина, чтобы улучшить переваривание и усвоение питательных веществ и микроэлементов из пищи;
- ингибиторов протонной помпы (ИПП) — чтобы подавить выработку кислоты, которая влияет на интенсивность боли.
При обострении и развитии осложнений может потребоваться эндоскопическое и хирургическое лечение.
Прогноз. Профилактика
Прогноз острого и хронического панкреатита зависит от многих факторов, например от ИМТ, количества потребляемого алкоголя и выкуриваемых сигарет, выраженности изменений в анализах крови, состояния поджелудочной железы и протоковой системы.
Для профилактики острого панкреатита нужно вовремя выявлять и лечить желчнокаменную болезнь, заболевания протоков желчного пузыря, печени и поджелудочной железы. При обнаружении этих болезней рекомендуется регулярно наблюдаться у гастроэнтеролога и хирурга.
При хроническом панкреатите следует полностью отказаться от употребления алкоголя и курения. При необходимости может проводиться плановая холецистэктомия — операция по удалению желчного пузыря. Также важно не допускать чрезмерного набора веса, переедания и увеличения уровня холестерина в крови. . Следует питаться 4–5 раз в день небольшими порциями, равномерно распределяя белки, жиры и углеводы в течение дня, употреблять достаточно антиоксидантов, растительной клетчатки и быть физически активным.
Также рекомендуется регулярно наблюдаться у терапевта, врача общей практики или гастроэнтеролога — частота приёмов зависит от выраженности симптомов, но в среднем посещать доктора нужно раз в 6–12 месяцев.
Список литературы
- Российское общество хирургов. Хронический панкреатит: клинические рекомендации. — М., 2020. — 81 с.
- Российское общество хирургов. Острый панкреатит: клинические рекомендации. — М., 2020. — 38 с.
- Цисык А. З., Круглик Н. А., Ромашкевичус С. К. Латинский язык для студентов фармацевтического факультета: учебно-методическое пособие в 2-х частях. Часть 2. — Минск: БГМУ, 2012. — 108 с.
- Etemad B., Whitcomb D. C. Chronic Pancreatitis: Diagnosis, Classification, and New Genetic Developments // Gastroenterology. — 2001. — № 3. — Р. 682–707. ссылка
- Warshaw A. L., Banks P. A., Fernandez-Del Castillo C. AGA technical review: treatment of pain in chronic pancreatitis // Gastroenterology. — 1998. — № 3. — Р. 765–776. ссылка
- Hollemans R. A., Hallensleben N. D. L., Mager D. J. et al. Pancreatic exocrine insufficiency following acute pancreatitis: Systematic review and study level meta-analysis // Pancreatology. — 2018. — № 3. — Р. 253–262. ссылка
- Paisley P., Kinsella J. Pharmacological management of pain in chronic pancreatitis // Scott Med J. — 2014. — № 1. — Р. 71–79. ссылка
- Zhu X., Liu D., Wei Q. et al. New-Onset Diabetes Mellitus After Chronic Pancreatitis Diagnosis: A Systematic Review and Meta-analysis // Pancreas. — 2019. — № 7. — Р. 868–875. ссылка
- Толстой А. Д., Сопия Р. А., Краснорогов В. Б. и др. Деструктивный панкреатит и парапанкреатит. — СПб.: Гиппократ, 1999. — 128 с.
- Uhl W., Warshaw A., Imrie C. IAP guidelines for the surgical management of acute pancreatitis // Pancreatology. — 2002. — Vol. 2. — P. 565–573. ссылка