Розовый лишай (питириаз розовый, Жибера болезнь, розеола шелушащаяся, pityriasis rosea) — острый воспалительный доброкачественный самостоятельно разрешающийся дерматоз, характеризующийся высыпанием шелушащихся бляшек и папул.
Краткое содержание статьи — в видео:
В целом заболевание распространено среди населения и составляет от 0,39 до 4,8% пациентов дерматологических клиник . Оно наблюдается у людей всех возрастных групп, хотя чаще встречается у лиц в возрасте 10-35 лет и редко возникает у младенцев и пожилых людей. Самому младшему пациенту, о котором сообщалось в литературе, было три месяца, а самому старшему — 85 лет .
Розовый лишай встречается у женщин несколько чаще, чем у мужчин, в соотношении 2:1 или 3:2. Большинство случаев приходится на весенний и зимний периоды .
Причина возникновения заболевания до сих пор точно не установлена. Были предложены многочисленные гипотезы как об этиологической роли различных инфекций, таких как вирусы, бактерии и спирохеты, так и о неинфекционных причинах — атопии (аллергическая природа заболевания) и аутоиммунный механизм.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы розового лишая
Классическая форма заболевания
Симптомами классической формы розового лишая являются:
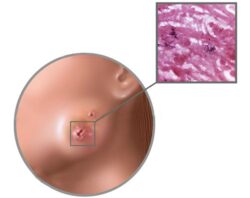
- Материнская бляшка — одиночное крупное плоское овальное пятно размером от 2 до 5 см розового или красного цвета с чёткими границами, покрытое тонкими чешуйками в центре и «воротничком» из более крупных чешуек по периферии, что придаёт ей кольцеобразный вид. Наиболее типичная локализация — шея, туловище, реже конечности. Является первоначальным симптомом заболевания.
- «Рождественская ель» — высыпания в виде мелких (от 0,5 до 2 см) многочисленных шелушащихся папул и бляшек продолговатой овальной формы розового цвета с «воротничком» из чешуек серого окраса, располагающихся по линиям натяжения кожи Лангера, что придает им при локализации в области груди или спины вид веток дерева. Эта сыпь возникает спустя несколько дней (реже недель) после появления материнской бляшки.
- Зуд — не является обязательным симптомом заболевания и встречается примерно у четверти пациентов .
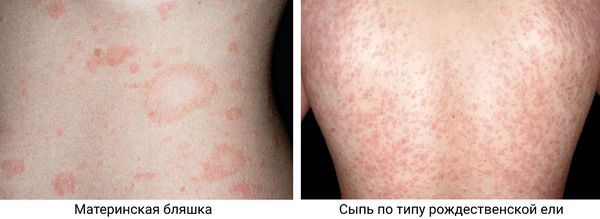
Материнская бляшка и «рождественская ель» [10][13]
Атипичные формы заболевания
Атипичные варианты розового лишая встречаются примерно в 20% случаев . Нехарактерность проявляется в морфологии элементов сыпи, её размерах и локализации . Некоторые авторы считают, что дети с атопическим дерматитом более предрасположены к атипичным вариантам розового лишая, чем взрослые.
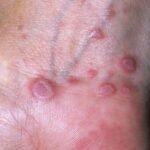
Везикулярный розовый лишай — генерализованное высыпание везикул (пузырьков) диаметром 2-6 мм, часто образующих «розетки» и сопровождающихся сильным зудом. Чаще всего встречается у детей и подростков и может локализоваться в области волосистой части головы, ладоней и подошв .
Геморрагический розовый лишай характеризуется высыпанием элементов в виде пурпуры, которое возникает на коже и, довольно часто, на слизистой оболочке полости рта .
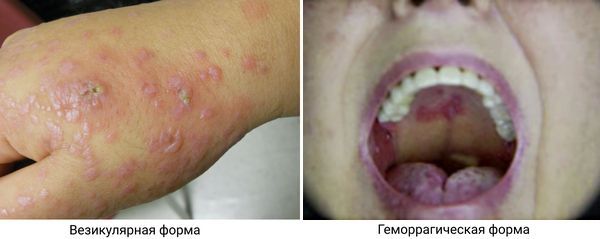
Везикулярный и геморрагический розовый лишай [50][51]
Уртикарный розовый лишай представляет собой поражения в виде волдырей, что придаёт ему сходство с крапивницей. Такой тип заболевания сопровождается интенсивным зудом .
Папулёзный розовый лишай — редкая форма заболевания, которая чаще встречается у маленьких детей и беременных женщин. Проявляется высыпаниями нескольких мелких папул размером 1-2 мм, которые могут присутствовать наряду с классическими пятнами и бляшками .
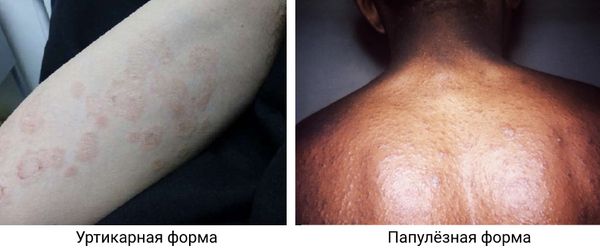
Уртикарный и папулёзный розовый лишай [28][44]
Розовый лишай, подобный мультиформной эритеме – при данном типе заболевания наряду с классическими симптомами отмечаются мишеневидные очаги .
Фолликулярный розовый лишай характеризуется высыпанием сгруппированных в округлые бляшки фолликулярных папул. Часто они возникают наряду с классическими поражениями .
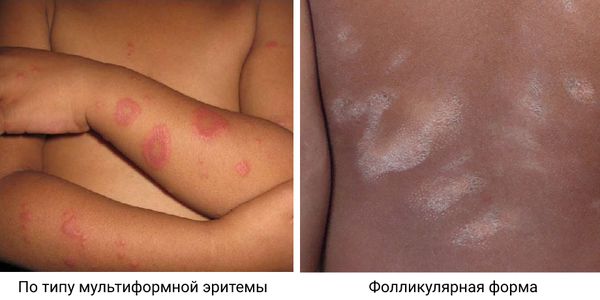
Розовый лишай по типу мультиформной эритемы и фолликулярный розовый лишай [28][45]
Гигантский розовый лишай Дарье представляет собой бляшки очень большого размера от 5 см до 7 см, при этом отдельные очаги могут достигать размера ладони пациента .
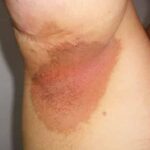
Кольцевидный окаймлённый розовый лишай Видаля локализуется преимущественно в подмышечной и паховой областях и характеризуется крупными кольцеобразными высыпаниями .
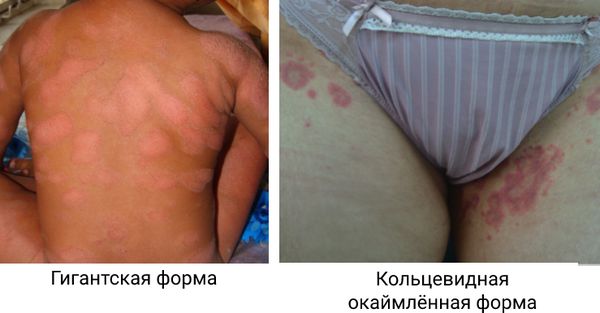
Гигантский розовый лишай Дарье и розовый лишай Видаля [46][47]
Гипопигментный розовый лишай чаще всего встречается у темнокожих и смуглых людей и представляет собой гипопигментные шелушащиеся бляшки с типичной локализацией .
Акральный розовый лишай представляет собой типичные высыпания в области конечностей — предплечья, запястья, ладони, голени и подошвы .
Инверсный розовый лишай характеризуется высыпаниями в области сгибов — подмышечной и паховой областях, локтевых и подколенных ямках .
Односторонний розовый лишай — чрезвычайно редкий вариант, возникающий как у детей, так и у взрослых. При этой форме высыпания расположены на одной стороне тела .
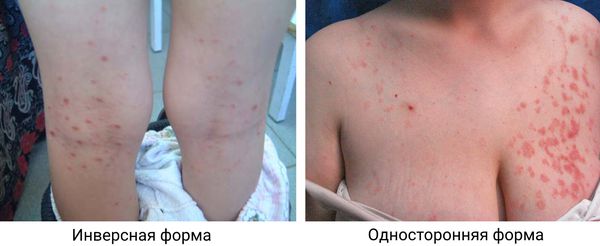
Инверсивный и односторонний розовый лишай [48][49]
Поражение полости рта при розовом лишае встречается у 16% пациентов в виде эрозий, буллёзных или геморрагических высыпаний, но обычно они бессимптомны .
Обезглавленный розовый лишай — возникают высыпания только вторичных мелких элементов без предшествующего появления материнской бляшки. Встречается преимущественно у детей .
Блашкоидный розовый лишай характеризуется высыпаниями по линиям Блашко (пигментация в форме узора) .
Асбестовидный розовый лишай — очень редкая форма заболевания, представленная в виде бляшек в области волосистой части головы, покрытых толстыми плотными чешуйками серого цвета. Клинически она имитирует pityriasis amiantacea .
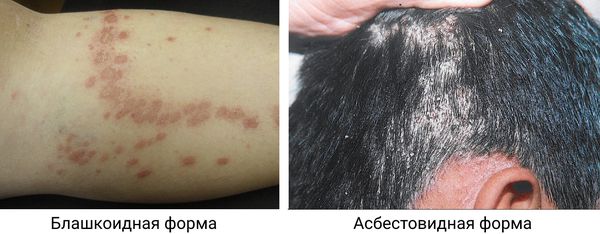
Блашкоидный и асбестовидный розовый лишай [16][18]
Рецидивный розовый лишай
Повторное появление розового лишая встречаются у 1-3% пациентов. Частые рецидивы считаются очень редким проявлением. Тем не менее, имеются сообщения о случаях с более чем двумя эпизодами. Точная этиология не известна, но возможной их причиной является реактивация герпесвирусов (вирусов ветряной оспы, Эпштейна — Барра, шестого и седьмого типов) .
Патогенез розового лишая
Точный механизм возникновения розового лишая не известен. Однако следующие факторы позволяют предполагать инфекционную причину данного дерматоза:
- сезонность заболевания;
- наличие продромального периода (появление предвестников болезни);
- случаи заболевания в одной семье;
- редкие рецидивы.
В ряде исследований были предприняты попытки связать заболевание с некоторыми микроорганизмов (цитомегаловирус, вирус Эпштейна — Барра, парвовирус B19, пикорнавирусы, вирусы гриппа и парагриппа, Legionella spp., Mycoplasma spp. и Chlamydia spp.), однако доказать, что розовый лишай связан с ними, не удалось .
В нескольких исследованиях оценивалась роль стрептококка исходя из того, что обычно заболеванию предшествуют инфекции верхних дыхательных путей. У 37% пациентов были обнаружены повышенные титры антистрептолизина и положительный терапевтический эффект от приёма эритромицина, что свидетельствует о вовлечённости стрептококков в патогенез розового лишая .
Основной теорией этиопатогенеза заболевания в настоящее время является его связь с реактивацией герпесвирусов шестого и седьмого типов . В одном исследовании при использовании ПЦР диагностики было обнаружено, что ДНК герпесвируса седьмого типа присутствует в поражённой (93%) и здоровой коже (86%), слюне (100%), мононуклеарных клетках периферической крови (83%) и образцах сыворотки (100%), а ДНК герпесвируса шестого типа была обнаружена в поражённой (86%) и здоровой коже (79%), слюне (80%), в мононуклеарных клетках периферической крови (83%) и сыворотке (88%). Это свидетельствует о роли герпесвирусов HHV-6 и HHV-7 в системной активации при розовом лишае . Однако этот вопрос по-прежнему обсуждается, так как у некоторых людей, инфицированных герпесвирусами шестого и седьмого типов, розовый лишай не развивается.
Сообщалось также о возникновении заболевания после вакцинации БЦЖ, от гриппа, дифтерии, оспы и гепатита В .
Классификация и стадии развития розового лишая
Международная классификация болезней 10 пересмотра кодирует розовый лишай как L42.
Общепринятой классификации заболевания пока не существует, но зарубежными дерматологами предложена следующая клиническая классификация:
- Классический розовый лишай взрослых и детей.
- По наличию материнской бляшки:
- отсутствие материнской бляшки;
- только материнская бляшка без вторичных высыпаний;
- множественная материнская бляшка;
- материнская бляшка с атипичной локализацией.
- По локализации вторичных высыпаний:
- ограничены волосистой частью головы;
- только на туловище;
- в паховых и подмышечных областях (розовый лишай Видаля);
- только в складках;
- только в области конечностей;
- акральный тип;
- вдоль линий Блашко;
- односторонний.
- По морфологическим элементам:
- геморрагический;
- уртикарный;
- подобный многоформной эритеме;
- папулёзный;
- фолликулярный;
- везикулярный;
- гигантский;
- гипопигментный;
- раздраженный.
- По течению:
- рецидивный;
- персистентный;
- лекарственная сыпь, подобная розовому лишаю .
Стадии заболевания:
- Продромальный период — отмечается у 50-60% больных и характеризуется незначительной лихорадкой, катаральными симптомами, головной болью и артралгиями. Обычная длительность этого периода — 3-7 дней.
- Стадия первичного высыпания (материнская бляшка) — наблюдается у 80-90% пациентов. Как одиночный элемент существует 7-14 дней (у детей 3-4 дня).
- Стадия экзантемы (вторичные высыпания) — продолжительность данного периода составляет в среднем 45 дней (у детей 16 дней) .
Осложнения розового лишая
Раздражённый (ирритантный) розовый лишай — вариант заболевания, при котором наблюдается интенсивный зуд (особенно при контакте с потом), выраженная отёчность и гиперемия элементов сыпи. Чаще всего причиной такого осложнения является нерациональное местное лечение спиртовыми растворами и трение (например, мочалкой или тесной одеждой) .
Беременность и розовый лишай
Сообщается, что частота случаев розового лишая при беременности составляет 18% против 6% в общей популяции. Это заболевание во время вынашивания ребёнка (особенно в первом триместре) может быть маркером возможного неблагоприятного исхода беременности .
Так, проведённое исследование 38 женщин, заболевших во время беременности в первые 15 недель, показало, что у девяти из них в дальнейшем наблюдались преждевременные роды, а у пяти — самопроизвольные аборты. При этом у всех пациенток были обнаружены высокие титры антител к иммуноглобулину G (IgG) против герпесвирусов шестого и седьмого типов.
В шести случаях у новорождённых была выявлена гипотония, слабая подвижность и гиперреактивность.
При исследовании эмбриональной ткани, полученной в одном случае, были обнаружены признаки вирусного цитопатического (клеточного) повреждения. Это указывает на то, что розовый лишай является системной герпесвирусной инфекцией, приводящей к трансплацентарной передаче вируса (от матери к ребёнку).
Диагностика розового лишая
В большинстве случаев диагноз устанавливается на основании анамнеза (истории заболевания) и характерных клинических признаков. Разработаны диагностические критерии заболевания .
Основные критерии:
- изолированные высыпания кольцевидной или округлой формы;
- шелушение поверхности большинства элементов;
- периферическое шелушение в виде «воротничка».
Дополнительные критерии:
- локализация на туловище и проксимальных отделах (ближе к центру тела);
- расположение вдоль линий натяжения кожи;
- предшествующая высыпаниям «материнская» бляшка.
Сыпь при розовом лишае
Рекомендованная лабораторная диагностика:
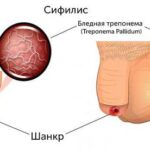
- серологическое исследование на сифилис (МР, ИФА, РПГА, РИФ) для исключения вторичного сифилиса;
- микроскопическое исследование соскоба с очагов поражения (тест с КОН) для исключения микоза гладкой кожи;
- целесообразно по возможности исследовать уровень антител класса G и М против герпесвирусов шестого и седьмого типов.
Дифференциальная диагностика
Заболевание дифференцируют от:
- вторичного сифилиса;
- микоза гладкой кожи;
- каплевидного псориаза;
- подострой кожной красной волчанки;
- первичной ВИЧ-инфекции;
- себорейного дерматита;
- лекарственной сыпи;
- мультиформной эритемы;
- кожной Т-клеточной лимфомы .
Биопсия
Данный вид исследования необходим в нетипичных случаях. Он, в основном, помогает исключить другие заболевания, а не диагностировать розовый лишай, поскольку его гистопатологические признаки относительно неспецифичны и напоминают подострый или хронический дерматит. Эпидермальные изменения включают очаговый паракератоз (ороговение), тонкий зернистый слой и спонгиоз (воспаление слоя эпидермиса). В папиллярной дерме наблюдается отёк с незначительным периваскулярным лимфогистиоцитарным инфильтратом. Однако в ряде исследований было обнаружено, что дискератотические клетки в эпидермисе и экстравазированные эритроциты в дерме являются характерными гистопатологическими признаками заболевания и наблюдаются примерно у 60% пациентов .

Биопсия кожи
Биопсия кожи
Лечение розового лишая
Поскольку розовый лишай является самопроходящим заболеванием, большинству пациентов никакого лечения не требуется. В различных исследованиях были предложены многочисленные виды терапии, но Кокрановский обзор не нашёл достаточных доказательств эффективности любого из них .
Симптоматическая терапия
Данный тип лечения применяется при наличии интенсивного зуда и включает в себя применение антигистаминных и местных (иногда системных) глюкокортикостероидных препаратов.
Антигистаминные средства спользуются в течение 7-10 дней:
- цетиризина гидрохлорид — 10 мг перорально 1 раз в сутки;
- лоратадин — 10 мг перорально 1 раз в сутки;
- хлоропирамин — 25 мг перорально 3-4 раза в сутки;
- клемастин — 1 мг перорально 2 раза в сутки .
Местные кортикостероидные препараты применяются в виде аппликаций в течение 5-7 дней:
- гидрокортизона бутират (крем, мазь 0,1%) — 1-2 раза в сутки;
- алклометазона дипропионат (крем, мазь 0,05%) — 1-2 раза в сутки;
- метилпреднизолона ацепонат (крем, мазь 0,1%) — 1-2 раза в сутки;
- мометазона фуроат (крем, мазь 0,1%) — 1-2 раза в сутки .
Системные кортикостероидные препараты назначаются при осложнённых формах заболевания: преднизолон 15-20 мг в сутки перорально до купирования основной клинической симптоматики .Однако в одном проведённом исследовании сообщается об обострении заболевания при пероральном назначении стероидов в виде интенсивного зуда, раздражения и увеличения количества сыпи . Принимая во внимание наиболее вероятную вирусную этиологию заболевания, использование кортикостероидов должно быть ограничено.
Антибиотики-макролиды и противовирусные препараты
Антибактериальная и противовирусная терапия не входят в российские клинические рекомендации по лечению розового лишая. Их эффективность всё ещё не доказана. Но некоторые исследования указывают на то, что антибиотики и противовирусные средства могут уменьшить симптомы болезни .
Механизм действия макролидов при розовом лишае неизвестен, однако считается, что в данном случае они оказывают не антибиотическое действие, а противовоспалительный и иммуномодулирующий эффекты . К таким препаратам относятся три вида антибиотиков:
- эритромицин;
- кларитромицин;
- азитромицин.
Обоснованием для использования антивирусных препаратов, в частности ацикловира, может стать сезонность, наличие продромальных симптомов, спонтанное выздоровление и вероятное участие в этиопатогенезе герпесвирусов шестого и седьмого типов . Однако следует отметить, что ацикловир мало эффективен в борьбе с герпесвирусом седьмого типа, который не содержит ген тимидинкиназы .
Светолечение
Механизм терапевтического эффекта фототерапии при розовом лишае не известен. Считается, что он связан с воздействием на иммунологические процессы, протекающие в коже. Назначаются следующие схемы лечения:
- ультрафиолетовая терапия с длиной волны 280-320 нм (UVB), начиная с 0,8 минимальной эритемной дозы и увеличивая её на 17% — ежедневно в течение 10 дней ;
- ультрафиолетовая терапия с длиной волны 340-400 нм (UVA1), начиная с 10-20 Дж/см и увеличивая до 30 Дж/см — 2-3 раза в неделю до улучшения процесса на коже .
Прогноз. Профилактика
Прогноз заболевания благоприятный. В любом случае заболевания происходит спонтанное выздоровление в сроки от 3 до 8 недель (в среднем 40-45 дней), начиная с момента появления материнской бляшки.
Учитывая, что вероятной причиной розового лишая является вирусная инфекция, меры профилактики сводятся к общепринятым мероприятиям:
- избегать массового скопления людей в сезонный период и переохлаждения;
- ношение защитной маски;
- полноценное витаминизированное питание и т.д.
Все беременные женщины, заболевшие розовым лишаем, должны находиться под пристальным наблюдением акушера-гинеколога.
Список литературы
- De Souza Sittart J.A., Tayah M., Soares Z. Incidence pityriasis rosea of Gibert in the Dermatology Service of the Hospital do Servidor Público in the state of São Paulo // Med Cutan Ibero Lat Am. — 1984; 12: 336-38.ссылка
- Olumide Y. Pityriasis rosea in Lagos // Int J Dermatol. — 1987; 26: 234-36.ссылка
- Zawar V., Jerajani H., Pol R. Current trends in pityriasis rosea // Expert Rev Dermatol. — 2010; 5: 325–33.
- Chuang T.Y., Ilstrup D.M., Perry H.O., Kurland L.T. Pityriasis rosea in Rochester, Minnesota, 1969 to 1978 // J Am Acad Dermatol. — 1982; 7(1): 80-9.ссылка
- González L.M., Allen R., Janniger C.K., Schwartz R.A. Pityriasis rosea: An important papulosquamous disorder // Int J Dermatol. — 2005; 44: 757–64.ссылка
- Garcia R.L. Letter: Vesicular pityriasis rosea // Arch Dermatol. — 1976; 112: 410.ссылка
- Chuh A., Zawar V., Lee A. Atypical presentations of pityriasis rosea: Case presentations // J Eur Acad Dermatol Venereol. — 2005; 19: 120–6.ссылка
- Bernardin R.M., Ritter S.E., Murchland M.R. Papular pityriasis rosea // Cutis. — 2002; 70: 51–5.ссылка
- Relhan V., Sinha S., Garg V.K., Khurana N. Pityriasis rosea with erythema multiforme – Like lesions: An observational analysis // Indian J Dermatol. — 2013; 58: 242.ссылка
- Hopcroft K. Medical arithmetic: unusual skin and nail presentations. What do these presentations add up to? // Pulse. — 2021.
- Klauder J.V. Pityriasis rosea with particular reference to its unusual manifestations // JAMA. — 1924; 82: 178–83.
- Zawar V., Kumar R. Multiple recurrences of pityriasis rosea of Vidal: a novel presentation // Clin Exp Dermatol. — 2009; 34(5): 114-6.ссылка
- National Health Service. Pityriasis rosea. — 2020.
- Polat M., Yildirim Y., Makara A. Palmar herald patch in pityriasis rosea // Australas J Dermatol. — 2012; 53: 64–5.ссылка
- Brar B.K., Pall A., Gupta R.R. Pityriasis rosea unilateralis // Indian J Dermatol Venereol Leprol. — 2003; 69: 42–3.ссылка
- Ang C.C., Tay Y.K. Blaschkoid pityriasis rosea // J Am Acad Dermatol. — 2009; 61: 906–8.ссылка
- Zawar V., Jerajani H., Pol R. Current trends in pityriasis rosea // Expert Rev Dermatol. — 2010; 5: 325–33.
- Zawar V. Pityriasis amiantacea-like eruptions in scalp: A novel manifestation of pityriasis rosea in a child // Int J Trichology. — 2010; 2: 113–5.ссылка
- Singh S.K., Singh S., Pandey S.S. Recurrent pityriasis rosea // Indian J Dermatol Venereol Leprol. — 1998; 64: 237.ссылка
- Drago F., Broccolo F., Rebora A. Pityriasis rosea: An update with a critical appraisal of its possible herpesviral etiology // J Am Acad Dermatol. — 2009; 61: 303–18.ссылка
- Chuh A., Chan H., Zawar V. Pityriasis rosea — Evidence for and against an infectious aetiology // Epidemiol Infect. — 2004; 132: 381–90.ссылка
- Sharma P.K., Yadav T.P., Gautam R.K., Taneja N., Satyanarayana L. Erythromycin in pityriasis rosea: A double-blind, placebo-controlled clinical trial // J Am Acad Dermatol. — 2000; 42(2 Pt 1): 241–4.ссылка
- Drago F., Malaguti F., Ranieri E., Losi E., Rebora A. Human herpes virus-like particles in pityriasis rosea lesions: an electron microscopy study // J Cutan Pathol. — 2002; 29: 359-61.ссылка
- Broccolo F., Drago F., Careddu A.M., Foglieni C., et al. Additional evidence that pityriasis rosea is associated with reactivation of human herpesvirus-6 and -7 // J Invest Dermatol. — 2005; 124: 1234-40.ссылка
- Watanabe T., Kawamura T., Jacob S.E., Aquilino E.A., et al. Pityriasis rosea is associated with systemic active infection with both human herpesvirus-7 and human herpesvirus-6 // J Invest Dermatol. — 2002; 119: 793–7.ссылка
- Oh C.W., Yoon J., Kim C.Y. Pityriasis rosea-like rash secondary to intravesical bacillus calmette-guerin immunotherapy // Ann Dermatol. — 2012; 24: 360-62.ссылка
- Papakostas D., Stavropoulos P.G., Papafragkaki D., Grigoraki E.,et al. An atypical case of pityriasis rosea gigantea after influenza vaccination // Case Rep Dermatol. — 2014; 6: 119-23.ссылка
- Urbina F., Das A., Sudy E. Clinical variants of pityriasis rosea // World J Clin Cases. — 2017; 5(6): 203-11.ссылка
- Corson E.F., Luscombe H.A. Coincidence of pityriasis rosea with pregnancy // AMA Arch Derm Syphilol. — 1950; 62: 562–4.ссылка
- Drago F., Broccolo F., Zaccaria E., Malnati M., et al. Pregnancy outcome in patients with pityriasis rosea // J Am Acad Dermatol. — 2008; 58(5): 78–83.ссылка
- Chuh A.A. Diagnostic criteria for pityriasis rosea: A prospective case control study for assessment of validity // J Eur Acad Dermatol Venereol. — 2003; 17: 101–3.ссылка
- Relhan V., Relhan A.K., Garg V.K. Pityriasis Rosea: An Update on Etiopathogenesis and Management of Difficult Aspects // Indian J Dermatol. — 2016; 61: 375-84.ссылка
- Okamoto H., Imamura S., Aoshima T., Komura J., Ofuji S. Dyskeratotic degeneration of epidermal cells in pityriasis rosea: Light and electron microscopic studies // Br J Dermatol. — 1982; 107: 189–94.ссылка
- Chuh A.A., Dofitas B.L., Comisel G.G., Reveiz L., et al. Interventions for pityriasis rosea // Cochrane Database Syst Rev. — 2007; 2: CD005068.ссылка
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем / 5-е изд., перераб. и доп. — М.: Деловой экспресс, 2016. — 768 с.
- Leonforte J.F. Pityriasis rosea: Exacerbation with corticosteroid treatment // Dermatologica. — 1981; 163: 480–1.ссылка
- Drago F., Rebora A. Treatments for Pityriasis Rosea // Skin Therapy Letter. — 2009; 14(3): 6–7.ссылка
- Drago F., Vecchio F., Rebora A. Use of high-dose acyclovir in pityriasis rosea // J Am Acad Dermatol. — 2006; 54: 82–5.ссылка
- Leenutaphong V., Jiamton S. UVB phototherapy for pityriasis rosea: A bilateral comparison study // J Am Acad Dermatol. — 1995; 33: 996–9.ссылка
- Lim S.H., Kim S.M., Oh B.H., Ko J.H., et al. Low-dose ultraviolet A1 phototherapy for treating pityriasis rosea // Ann Dermatol. — 2009; 21: 230–6.ссылка
- Contreras-Ruiz J., Peternel S., Jiménez Gutiérrez C., Culav-Koscak I., et al. Interventions for pityriasis rosea // Cochrane Database Syst Rev. — 2019; 10: CD005068.ссылка
- Sonthalia S., Kumar A., Zawar V., Priya A., et al. Double-blind randomized placebo-controlled trial to evaluate the efficacy and safety of short-course low-dose oral prednisolone in pityriasis rosea // J Dermatolog Treat. — 2018; 29 (6): 617-622.ссылка
- Amatya A., Rajouria E. A., Karn D. K. Comparative study of effectiveness of oral acyclovir with oral erythromycin in the treatment of Pityriasis rosea // Kathmandu Univ Med J (KUMJ). — 2012; 10 (37): 57-61.ссылка
- Deitrick R. O. Pityriasis Rosea // Centers for Disease Control and Prevention. — 1966.ссылка
- Zawar V., Chuh A. Follicular pityriasis rosea. A case report and a new classification of clinical variants of the disease // J Dermatol Case Rep. — 2012; 6 (2): 36–39.ссылка
- Chuh A. A Herald Patch Almost Encircling the Trunk-Extreme Pityriasis Rosea Gigantea in a Young Child // Pediatr Dermatol. — 2016; 33 (5): e286–287.ссылка
- Yorulmaz A., Artuz F., Kulacoglu S., Sen E. A case of pityriasis rosea of vidal accompanied by neurofibromatosis type 1 // Our Dermatol Online. — 2015; 6 (3): 372–374.
- Ermertcan A. T., Ozgüven A., Ertan P., Bilaç C., Temiz P. Childhood Pityriasis rosea inversa without Herald Patch Mimicking Cutaneous Mastocytosis // Iran J Pediatr. — 2010; 20 (2): 237–241.ссылка
- Segmental Pityriasis Rosea // Virtual grand rounds in dermatology 2.0. — 2012.
- Rullán J., Diaz N. C., Vazquez-Botet M. Lichen planus pemphigoides associated with pregnancy mimicking pemphigoid gestationis // Cutis. — 2016; 97 (6): E20–24.ссылка
- Drago F., Broccolo F., Ciccarese G., Rebora A., Parodi A. Persistent pityriasis rosea: an unusual form of pityriasis rosea with persistent active HHV-6 and HHV-7 infection // Dermatology. — 2015; 230 (1): 23–26.ссылка