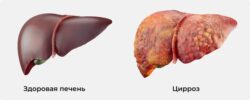
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Замещение клеток печени рубцовой тканью
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
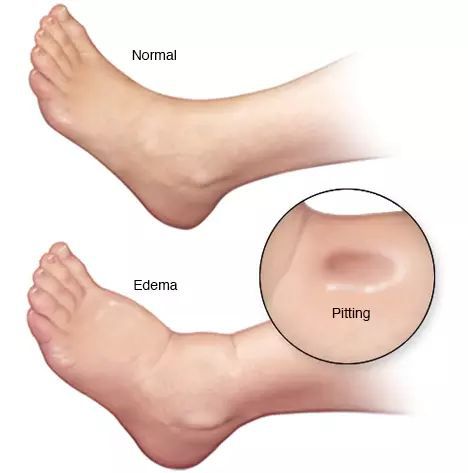
Отёк ноги при циррозе печени
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
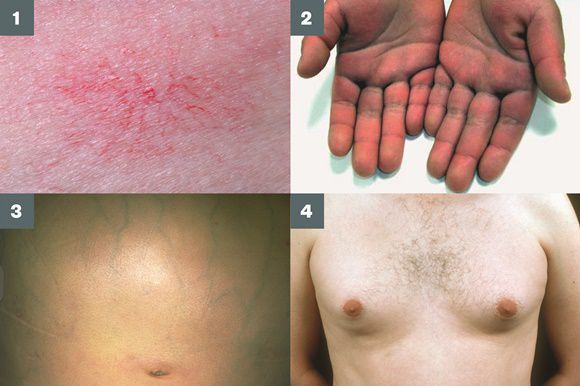
Симптомы цирроза печени
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты.
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Гистологическая классификация ЦП:
- микронодулярная (мелкоузловая) форма — узлы одинакового размера диаметром 1-3 мм, узел состоит из частей одной дольки;
- макронодулярная (крупноузловая) форма — узлы разной величины диаметром от 3 мм до нескольких см, перегородки неправильной формы, варьируются по ширине, узел состоит из частей нескольких долек;
- смешанная форма или крупно- и мелкоузловой цирроз — количество мелких и крупных узлов приблизительно одинаково;
- неполный септальный цирроз — полноценные узлы не сформированы, но паренхиму пересекают септы. Часть септ может быть отнесена к неполным, так как они являются незавершенными.
Классификация по течению заболевания:
- Латентный цирроз — клинические, биохимические и морфологические признаки активности ЦП не наблюдаются. Портальная гипертензия и печёночная недостаточность развивается очень редко. Эта форма ЦП у большинства пациентов не влияет на продолжительность жизни, если не активируются другие причины цирроза.
- Вялотекущий цирроз — клинические признаки зачастую отсутствуют, биохимические маркеры заболевания возникают только при активации цирроза, морфологические признаки выражены умеренно. Крайне медленно формируется портальная гипертензия, а функциональная недостаточность печени чаще не развивается. Продолжительность жизни большинства пациентов — 15 лет и более. Основная причина смерти — случайные болезни.
- Медленно прогрессирующий (активный) цирроз — выражены биохимические и морфологические признаки, клинические проявления нечёткие. Медленно формируется портальная гипертензия. Продолжительность жизни большинства пациентов — 10 лет и более.
- Быстро прогрессирующий (активный) цирроз — присутствуют все признаки высокой активности ЦП. Прогрессирует портальная гипертензия и печёночная недостаточность. Продолжительность жизни большинства пациентов — около пяти лет.
- Подострый цирроз — почти непосредственный переход острого гепатита в ЦП с летальным исходом. Характеризуется сиптомами начальной стадии цирроза, развивающегося на фоне острого гепатита. Продолжительность болезни — 4-12 месяцев.
Классификация по этиологии:
- билиарный цирроз печени;
- алкогольный цирроз печени;
- токсический цирроз печени (из-за воздействия лекарств, БАДов, ядов и т. д.);
- вирусный цирроз печени;
- аутоиммунный;
- генетический (метаболический);
- кардиальный;
- с неизвестной причиной (криптогенный).
По шкале Чайлд — Пью выделяют следующие степени тяжести ЦП:
| Показатель | Баллы | ||
|---|---|---|---|
| 1(А) | 2(В) | 3(С) | |
| Энцефалопатия | 0 | 1-2 | 3-4 |
| Асцит | нет | мягкий, легко поддаётся лечению | напряжённый, плохо поддаётся лечению |
| Концентрация билирубина в сыворотке крови, мкмоль/л (мг%) | менее 34 (≤2) | 34-51 (2-3) | более 51 (≥ 3,0) |
| Уровень альбумина в сыворотке крови, г | более 35 | 28-35 | менее 28 |
| Протромбиновый индекс (норма — 80-110%) | 1-3 (более 60) | 4-6 (40-60) | более 6 ( менее 40) |
Каждый из показателей оценивают в баллах (1,2 или 3). Интерпретация осуществляется по следующим критериям:
- класс А (компенсированный) — 5-6 баллов;
- класс В (субкомпенсированный) — 7-9 баллов;
- класс С (декомпенсированный) — 10 баллов и более.
У цирроза печени нет стадий. Выделяют стадии развития фиброза печени:
- 1 стадия (F1) — умеренный фиброз, протекает без симптомов;
- 2 стадия (F2) — фиброз, также протекает без симптомов;
- 3 стадия (F3) — выраженный фиброз, снижаются функции печени, и может возникать вздутие живота, нарушаться стул, появляется слабость и психосоматические расстройства;
- 4 стадия (F4) — лишь на этой стадии фиброза можно утверждать, что у пациента развился цирроз печени.
Осложнения цирроза печени
Асцит — это скопление жидкости в брюшной полости, которое, как правило, проявляется чувством вздутия, тяжести, полноты, иногда распиранием в животе. Визуально может определяться увеличение живота. Достаточно просто диагностируется при УЗИ и КТ органов брюшной полости.
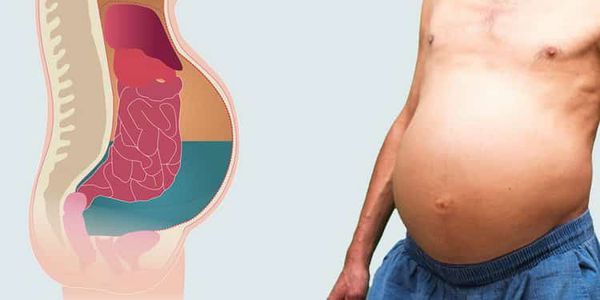
Асцит
Средний и большой асцит (белее 4 л жидкости) проявляется увеличением массы тела на 5-6 кг. Первично диагностированный асцит требует выполнения пункции брюшной полости для исследования жидкости на микрофлору, определения уровня pH, микроскопического, цитологического и серологического анализа.
Спонтанный бактериальный перитонит (СБП) — осложнение асцита,возникающего при ЦП, которое проявляется в большинстве случаев положительными перитонельными синдромами и лихорадкой. При таком осложнении часто не удаётся выявить первичный инфекционный очаг.
Предполагается, что в развитии СБП важную роль играет условно-патогенная микробная флора кишечника: при возникновении лимфостаза (отёка конечностей) условно-патогенные кишечные бактерии проникают в брюшную полость и активизируются. Из асцитической жидкости чаще высевается кишечная палочка и другие грамотрицательные кишечные микроорганизмы, реже — стрептококки и пневмококки.
Энцефалопатия — осложнение, возникающее из-за печёночной депрессии в результате печёночно-клеточной и портально-печёночной недостаточности. Оба вида энцефалопатии требуют дифференциальной диагностики с передозировками лекарственных средств (в частности, седативных и наркотических средств), острыми цереброваскулярными заболеваниями (включая субдуральную гематому) и острым отравлением алкоголем с определением уровня этилового спирта в крови.
Гепаторенальный синдром — тяжёлая функциональная острая почечная недостаточность у пациентов, имеющих выраженную печёночную недостаточность, которая возникает в результате острого или хронического заболевания печени, чаще всего цирроза.
Диагностика гепаторенального синдрома основана на критериях International Ascites Club (1996 год). К большим критериям относятся:
- хроническое или острое заболевание печени с печёночной недостаточностью и портальной гипертензией;
- низкая клубочковая фильтрация — креатинин сыворотки более 225 мкмоль/л или скорость клубочковой фильтрации менее 40 мл/мин в течении суток при отсутствии противоотёчной терапии;
- отсутствие шока, текущей бактериальной инфекции мочевыводящих путей или нефротоксической терапии;
- отсутствие стойкого улучшения почечной функции при прекращении противоотёчной терапии диуретиками и в/в введении 1,5 л жидкости;
- протеинурия (> 500 мг/сутки) и отсутствие признаков обструкции мочевыводящих путей или заболеваний почек по данным УЗИ.
Диагностика цирроза печени
К методам диагностики ЦП относятся сбор анамнеза, лабораторные и инструментальные исследования, а также проводится дифференциальная диагностика.
Сбор анамнеза
При расспросе пациента уделяется особое внимание наличию в прошлом желтухи, зуда, острых, хронических или наследственных заболеваний печени, употреблению наркотиков, алкоголя, переливаниям препаратов крови и т. д.
Лабораторные исследования
Клинический анализ крови необходим для определения состояния клеток печени. У людей ЦП отмечается тромбоцитопения и тенденция к снижению количества лейкоцитов и нейтрофилов в крови при гиперспленизме. СОЭ часто увеличена. Анемия любой степени тяжести может свидетельствовать о недавно перенесённом кровотечении.
Биохимический анализ крови зависит от причины и выраженности цирроза. При подозрении на заболевание в сыворотке крови определяют уровень активности аминотрансфераз (АЛТ, АСТ), общего и прямого билирубина. Для оценки белково-синтетической функции печени используют протромбиновый индекс, устанавливают количество аммиака и уровень АФП и другое.
Специфические лабораторные тесты для установления причины цирроза предполагают определение наличия аутоантител и проводение серологической диагностики гепатотропных вирусов (HBsAg, HBeAg, Anti-HBc, anti-HCV).
При функциональном обследовании у 80-90% пациентов выявляется повышенная активность аминотрансфераз (обычно в 2-6 раз больше нормы), при аутоиммунных поражениях печени показатели могут быть выше.
Важное значение имеют гамма-глобулин сыворотки (повышен у 90% пациентов с ЦП), сулемовая проба (положительна у 85% пациентов), уровень билирубина (повышен в 2-5 раз у 80-90% пациентов) и содержание аммиака (увеличено у 80-85% людей с ЦП).
Сывороточные маркеры фиброза пока не позволяют точно определить стадию фиброза. Однако Французскими учёными был изобретён тест «ФиброМакс» – метод неинвазивной (без биопсии) структурной оценки состояния ткани печени. Он состоит из нескольких лабораторных исследований, результаты которых используются для расчёта пяти основных показателей состояния ткани печени:
- стадия фиброза по шкале METAVIR (Fibro test);
- степень некровоспалительной реакции (Acti test);
- степень стеатоза и жирового перерождения ткани печени (Steato test);
- диагностика неалкогольного стеатогепатита (Nash test);
- диагностика алкогольного повреждения печени с определением его активности (Ash test).
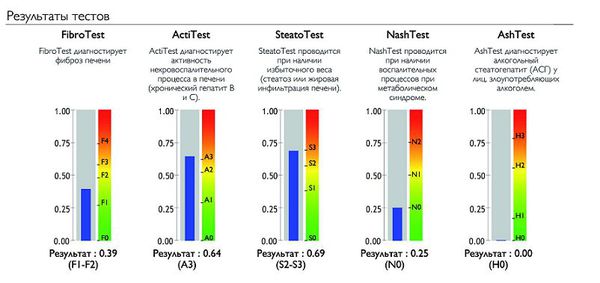
Результаты теста «ФиброМакс»
«ФиброМакс» является альтернативой биопсии печени. Он позволяет комплексно оценить изменения, вызванные заболеванием печени.
Инструментальная диагностика
Ультразвуковое исследование органов брюшной полости (УЗИ) — высокоинформативный метод диагностики ЦП, который позволяет поставить предварительный диагноз. С его помощью можно выявить увеличение плотности печени, узловатую деформацию контуров, расширение внутрипечёночных ветвей воротной и селезёночной вен, а также размеры селезёнки. При высокоактивном ЦП с помощью УЗИ и УЗДГ выявляются чёткие изменения у 80% обследованных, при малоактивных формах ЦП — у 40-60%.
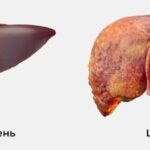
Компьютерная томография (КТ) по диагностической информативности превосходит УЗИ, поэтому она обязательно проводится в сомнительных случаях и при подозрении на онкологические заболевания.
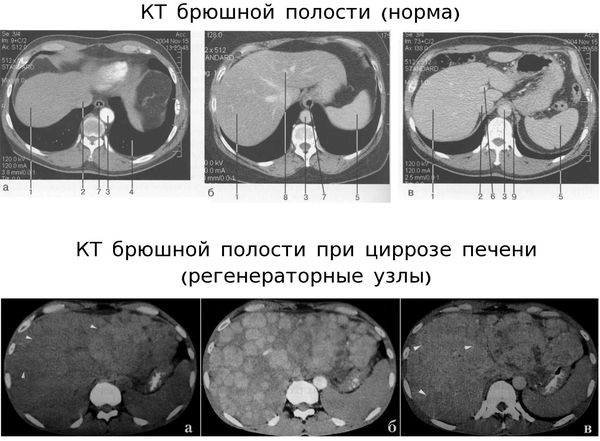
Кт-картина здоровой печени и цирроза печени
Магнитно-резонансная томография (МРТ) не обладает преимуществами по сравнению с КТ, но такую разновидность МРТ, как магнитно-резонансная холецистопанкреатография, необходимо проводить людям с первичным билиарным циррозом.
УЗДГ (допплерографию) проводят преимущественно для диагностики и оценки выраженности портальной гипертензии.
УЗ-эластография (эластометрия) представляет неинвазивное определение эластичности печени, взаимосвязанное со стадией фиброза по шкале METAVIR.
Видиоэзофагогастродуоденосскопия (ВЭГДС) в 60-70% случаев позволяет выявить узловое расширение вен пищевода (иногда вен кардиального отдела желудка), а в 15-20% — признаки разных стадий язвенной болезни.
Биопсия печени — это морфологическое инвазивное исследование, обладающее высокой информативностью и специфичностью. Оно является золотым стандартом в диагностике ЦП и других заболеваний печени.
Дифференциальная диагностика
Дифференциальная диагностика ЦП проводится с нецирротическими причинами увеличения печени, асцита, портальной гипертензии и энцефалопатии.
При высокоактивных формах ЦП важно дифференцировать заболевание от острого (вирусного, алкогольного или лекарственного) гепатита. Для этого широко используются маркеры вирусов гепатита, ПЦР и иммунология.
Так же дифференциальную диагностику цирроза печени проводят с:
- обструкцией желчевыводящих путей;
- токсическими воздействиями различных веществ, тяжёлых металлов и лекарств;
- аутоиммунным гепатитом;
- первичным и вторичным билиарным циррозом;
- первичным склерозирующим холангитом;
- опухолью или метестазами в печени;
- неалкогольной жировой болезнью печени;
- врождённые патологии (наследованный гемохроматоз, болезнь Вильсона — Коновалова, недостаточность альфа 1 антитрипсина).
Для диагностики, профилактики и поиска оптимального лечения прибегают к помощи дополнительных специалистов: офтальмолога, кардиолога, психиатра, генетика и трансплантолга (для определения возможности и необходимости пересадки печени).
Лечение цирроза печени
Диета
Лечебные мероприятия начинаются с рациональной диеты. Она должна быть высококалорийной и высокобелковой (за исключением тяжёлых форм печёночной энцефалопатии), при асците — низкосолевой, с потреблением белка в определённом количестве (из расчёта на 1,5 г/кг массы тела и до 40 ккал/кг в день).
В качестве нутритивной поддержки рекомендуется дополнительные приёмы пищи в виде энтерального питания смесями, обогащёнными пищевыми волокнами, с низким содержанием ароматических аминокислот.
Этиотропное лечение
Этиотропная терапия предполагает лечение основного заболевания, на фоне которого развился цирроз:
- при вирусных гепатитах — противовирусная терапия аналогами нуклеозидов;
- при алкогольном стеатогепатите — исключение приёма алкоголя;
- при лекарственных стеатогепатитах в результате одновременного назначения множества лекарств — ограничение гепатотоксичных и нефротоксичных лекарственных препаратов с сохранением лекарства только по жизненным показаниям;
- при гемохроматозе — отмена препаратов железа.
Патогенетическая терапия
Лечение проводится в зависимости от механизмов развития ЦП, лечения обострений и наличия у пациента хронических заболеваний.
У пациентов с алкогольным циррозом печени (АЦП) возникает дефицит витаминов группы В. Поэтому в этих случаях необходимо принимать 100 мг тиамина, 30 мг пиридоксина и 1 мг фолиевой кислоты в сутки. Для восстановления нарушенной структуры мембран гепатитов используют эссенциальные фосфолипиды, разведённые с кровью пациента по 10 мл на 500 мг в сутки в течение не более 14 дней. Также можно использовать препараты селимарина («Силибинин», «Легалон») и адеметионина («Гептор», «Гептрал») по 800 мг в сутки в/в струйно, метионин и липовую кислоту.
При стойком холестазе и нехватке жирорастворимых витаминов в отсутствии признаков острой печёночной недостаточности в/в водят ретинол (витамин А), эргокальциферол (витамин D), токоферол (витамин Е), викасол (витамин К) и препараты кальция. Для купирования холестаза, развившегося на фоне АЦП, часто назначают препараты урсодезоксихолевой кислоты («Урсосан», «Урсофальк», «Урдокса», «Урсо 100»).
При аутоиммунном гепатите (АИГ) показана иммуносупрессивная и противовоспалительная терапия глюкокортикостероидами (преднизолон, метилпреднизолон). Приём азатиоприна позволяет снизить дозировку глюкокортикостеройдов. Вместо азатиоприна могут быть использованы 6-меркаптопурин, циклоспорин А, циклофосфамид, микофенолата мофетил.
| Суточная доза препаратов | |
|---|---|
| Преднизолон: 60 мг — 1-я неделя; 40 мг — 2-я неделя; 30 мг — 3-я и 4-я неделя; 20 мг — поддерживающая дозировка. | Преднизолон: 30 мг — 1-я неделя; 20 мг — 2-я неделя; 15 мг — 3-я и 4-я неделя; 10 мг — поддерживающая дозировка. Азатиоприн: 50 мг — постоянно. |
Ориентировочный курс лечения — 22 месяца. Перед планируемой отменой терапии обязательно проводится контрольная биопсия печени, а после отмены — наблюдение не реже одного раза в шесть месяцев.
При первичном билиарном циррозе используют иммуносупрессивную терапию бедсонидом в сочетании с препаратами урсодезоксихолевой кислоты (УДХК), проводят мониторинг на предмет остеопороза. С появлением топических стеройдов с ММХ-технологией количество побочных действий от гормональной терапии снизилось.
При первичном склерозирующем холангите (ПСХ) длительно назначаются препараты УДХК в дозах 12-35 мг на 1 кг массы тела. Также возможно хирургическое лечение — эндоскопическая баллонная дилатация наиболее суженных участков желчных протоков. Данный вид лечения достоверно увеличивает продолжительность жизни пациентов с ПСХ
При гемохроматозе необходимо ограничить употребление железосодержащих продуктов и лекарственных препаратов. Для коррекции уровня ферритина проводят лечебное кровопускание при помощи флеботомии до двух раз в неделю с периодической оценкой содержания гемоглобина и гематокрита в крови (до достижения ферритина сыворотки 50 мкг/л). В случае противопоказаний к кровопусканию в связи с развитием анемии используют десферал (дефероксамин).
При болезни Вильсона — Коновалова показано ограниченное употребление продуктов, содержащих медь, и пожизненный приём хелатирующих соединений Д-пеницилламина (купренил, металкаптазу), триентина (куприд) или хелатирующих соединений цинка. При тяжёлом течении и терминальной стадии цирроза производят трансплантацию органа.
При недостаточности альфа-1-антитрипсина применяется только специфическая патогенетическая терапия с применением лечебных концентратов альфа-1-антитрипсина из донорской плазмы (Prolastin, Zemaira, Aralast).
При синдроме Бадда — Киари помимо ограничительной диеты производят коррекцию портальной гипертензии неселективными бета-адреноблокаторами (атенолон, пропранолол) и мочегонными препаратами (фуросемеид, спиронолактон). Также используют антикоагулянтную терапию гепарином или варфарином до достижения целевого уровня МНО. При развитии эмболии проводится тромболитическая терапия стрептокиназой, урокиназой или рекомбинантным тканевым активатором плазминогена.
Основными методами лечения при синдроме Бадда — Киари являются:
- наложение шунтов для восстановления венозного кровотока;
- трансъюгулярное внутрипечёночное портосистемное шунтирование;
- ангиопластика при стенозе нижней полой вены.
При венокклюзионной болезни и обструкции воротной вены необходимо исключение этиологического фактора и антикоагулянтная терапия. При эмболии — тромболитическая терапия, коррекция портальной гипертензии и хирургическое лечение для наложения шунтов (тромбэктомия с ангиопластикой).
Симптоматическое лечение
Часто на фоне течения и декомпенсации ЦП развивается стойкий распространённый зуд. Для его купирования используют холестирамин, энтеросорбены и гемосорбенты (активированный уголь, энтеросгель, полисорб). Положительный эффект оказывает плазмаферез.
Для улучшения метаболических процессов восполняют витаминную недостаточность при помощи добавления препаратов УДХК. Некоторые пациенты с первичным билиарный циррозом эти препараты принимают пожизненно.
Хирургическое лечение
При неэффективности консервативного лечения, сохранённых резервах организма и учёте возрастных показателей принимают решение о трансплантации печени. Особенно это необходимо при выраженной гипоальбуминемии (менее 25 г/л) и стойкой гипербилирубинемии (более 100 мкмоль/л).
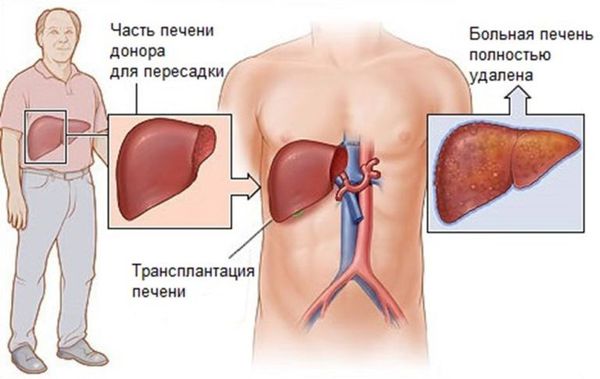
Трансплантация печени
Лечение осложнений ЦП
Основная стратегия лечения осложнений — определение преобладающего компонента развития большой печёночной недостаточности и других осложнений.
Для лечения спонтанного бактериального перитонита назначается инвазионная антибактериальная терапия с учётом чувствительности микроба к антибиотикам (до получения результатов посева). Звенья оксидантного стресса блокируются при помощи диализных аппаратов MARS и Прометей.
Асцит лечится комплексно:
- обязательно ежедневное взвешивание и изменение окружности живота, контроль выпитой и выделенной жидкости (оптимальная скорость потери массы тела при лечении асцита — 0,5 л/сут);
- избегание назначения НПВП, строгая абстиненция;
- ограничение жидкости по диурезу (не требуется, если натрий сыворотки менее 125 ммоль/л);
- употребление пищи без добавления соли, бессолевого хлеба, сухарей;
- диуретическая терапия, включающая сочетание антагонистов альдостерона и петлевых диуретиков.
При напряжённом асците и неэффективности консервативного лечения используют парацентез (прокол и ликвидация жидкости). Если эвакуировано более пяти литров асцитической жидкости, показано в/в ведение альбумина из расчёта 10 г на литр эвакуированной жидкости.
Замедление прогрессирования цирроза
С этой целью используются препараты, обладающие антифибротическим действием — колхицин, интерферон и некоторые гепатопротекторы. Они уменьшают связывание коллагена и ускоряют его разрушение.
Лечение цирроза печени народными средствами
Лечение методами альтернативной медицины не имеет научно обоснованных доказательств. Применяя народные средства, пациент может вовремя не получить эффективную терапию. В результате чего разовьются опасные осложнения: асцит, перитонит, энцефалопатия и острая почечная недостаточность.
Прогноз. Профилактика
Прогноз заболевания во многом зависит от причин развития цирроза, быстроты постановки окончательного диагноза, степени тяжести болезни, имеющихся жизненных резервов (наличия хронических сопутствующих заболеваний) и своевременно оказанной медицинской помощи.
По статистике, десятилетняя выживаемость составляет от 35% до 67%. Прогнозируется, что при ”C” классе тяжести (более 10 баллов по шкале Чайлд — Пью), вероятность летального исхода в течение одного года составляет 50%.
Для оценки предполагаемой продолжительности жизни при планировании трансплантации печени используется модель конечной стадии болезни печени (MELD).
Трёхмесячный статистический прогноз по MELD:
- менее 9 баллов — летальность 2,9%;
- 10-19 баллов — 7,7%;
- 20-29 баллов — 23,5%;
- 30-39 баллов — 60%;
- более 40 баллов — 81%.
После трансплантации печени пятилетняя выживаемость составляет 80%.
Для предупреждения развития заболевания и формирования осложнений у пациентов с ЦП начинают с мер вторичной профилактики:
- профилактические прививки от гепатита В, так как, по данным некоторых источников, заражение гепатитом В пациента с ЦП невирусной причины приводит к летальному исходу в 50-60% случаев после развития острого вирусного гепатита;
- полное исключение приёма алкоголя и гепатотоксических лекарственных средств.
Для снижения риска появления осложнений используют мочегонные препараты, бетта-адреноблокаторы, гипоаммониемическую терапию и венотонические препараты («Детролекс» и «Флебодиа»). Они корректируют концентрацию белков и альбумина в крови, улучшают свёртываемость крови и купируют кровотечения из варикозно расширенных вен пищевода.
Дополнительно производится профилактика остеопороза и тромбозов, особенно при длительном приёме глюкокортикостеройдов. Для этого используют препараты кальция и цинка, витамин Д, бифосфонаты, проводится симптоматическое лечение зуда, контроль и лечение анемии.
Профилактика развития заболевания предполагает:
- своевременное обращение за медицинской помощью;
- необходимость бессолевой диеты;
- контроль баланса жидкости (измерение массы тела, объёма живота и суточного диуреза с учётом потребляемой жидкости);
- контроль самосознания (почерковедческую пробу и лечебную физкультуру — борьбу с гиподинамией).
Профилактика инфекционных осложнений осуществляется путём вакцинации и своевременного назначения противомикробных препаратов.
Список литературы
- Федеральный закон от 21 ноября 2011 года № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
- Приказ Министерства здравоохранения Российской Федерации от 12 ноября 2012 года № 906 н «Об утверждении стандарта медицинской помощи населению по профилю «Гастроэнтерология»».
- Приказ Министерства здравоохранения и социального развития РФ № 404 от 26 мая 2006 года «Об утверждении стандарта медицинской помощи больным с алкогольным, первичным, вторичным и неуточнённым билиарным, другими неуточнёнными циррозами печени».
- Гастроэнтерология и гепатология: диагностика и лечение / А.В. Калинин, А.Ф. Логинов, А.И. Хазанов, И.Г. Бакулин. — 3-е изд., перераб. и доп. — М.: ДЕДпресс-информ, 2013. — 848 с.
- Приказ Министерства здравоохранения РФ от 9 ноября 2012 года № 772н «Об утверждении стандарта специализированной помощи при других заболеваниях печени».
- Гастроэнтерология / А.Ю. Барановский. — СПб.: Питер, 2011. — 512 с.
- Абдулаев С.M., Абдурахманов Д.Т., Авдеев В.Г., Бурневич Э.З. и др. Справочник по гепатологии. — М.: Литтерра, 2009. — 416 с.
- Иванников И.О. Общая гепатология / И.О. Иванников, В.Е. Сюткин. — М.: Медпрактика-М. —2003. — 160 с.
- Ивашкин В.Т., Раппопорт С.И. Справочник практического врача по гастроэнтерологии. — М.: Советский спорт. — 1999. — 432 с.
- Гастроэнтерология. Стандарты медицинской помощи / А.С. Дементьев, И.Р. Манеров, С.Ю. Кочетков, Е.Ю. Чепанова. — М.: ГЭОТАР-Медиа, 2016. — 384 с.
- Подымова С.Д. Болезни печени: пособие для врачей. — 4-е изд., перераб. и доп. — М.: Медицина, 2005. — 768 с.
- Гастроэнтерология: национальное руководство / В.Т. Ивашкин, Т.Л. Лапина. — М.: ГЭОТАР-Медиа, 2015. — 480 с.
- Чернов В.Н., Чеботарев А.Н., Донсков А.М. Гастроэнтерология. — Ростов н/Д, 1997. — 411 с.
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: практическое руководство / Пер. с англ. / З.Г. Апросина, Н.А. Мухин. — М.: Гэотар Медицина, 1999 — 864 с.
- Шулутко Б.И. Болезни печени и почек. — СПб.: Изд-во СПб СГМИ, 1993 — 480 с.
- Бобров А.Н. Цирроз печени: этиологические, эпидемиологические, клиникодиагностические и профилактические аспекты по данным 15-летнего (1996-2010 гг.) наблюдения в многопрофильном госпитале: Автореф. дис. … д-ра мед. наук. — М., 2011. — 290 c.
- Кармазановский Г.Г., Вилявин М.Ю., Китаев Н.С. Компьютерная томография печени и желчных путей. — М.: Паганель-Бук, 1997. — С. 315.