Многоводие, или полигидрамнион (Polyhydramnios), — это патологическое состояние, при котором в полости матки накапливается слишком много околоплодной жидкости, что осложняет течение беременности и родов. Патологией будет считаться скопление более 1500 мл жидкости на доношенном сроке беременности (т. е. с 37-й недели и далее), когда нормальный объём в этом периоде составляет примерно 777 мл . Многоводие может возникать и в более ранние сроки.
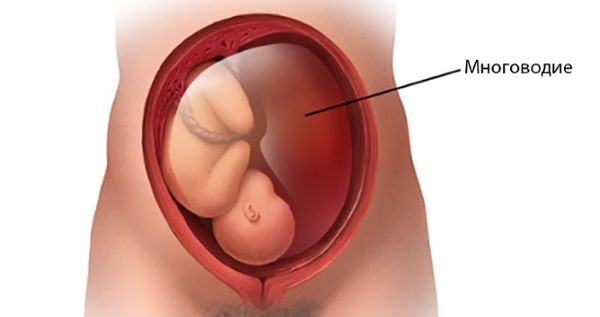
Многоводие
Амниотическая жидкость, т. е. околоплодные воды, защищает плод и участвует в обмене веществ. Её количество увеличивается со сроком беременности и достигает максимума на 36–37-й неделе.
Встречаемость многоводия зависит от срока гестации, так в 16–19 недель её отмечают у 1,5 % женщин, на 20–23-й неделе — примерно у 9 %, на 24–27-й — 12 %, на 28–32-й — 28 %, на 33–38-й — 20 % .
Количество амниотической жидкости во многом зависит от сопутствующих патологий у беременной, состояния и врождённых аномалий плода.
Причины развития многоводия
Самая основная причина многоводия — это плацентарная недостаточность, при которой плацента не может качественно фильтровать околоплодные воды. Она также не может поставлять плоду все необходимые для его развития питательные вещества. Среди патологий плаценты выделяют хориоангиому (доброкачественную опухоль плаценты) и плаценту, окружённую валиком, который появляется после отслойки внешней оболочки плода на ранних сроках беременности.
К факторам риска со стороны матери относятся:
- сахарный диабет, в том числе гестационный;
- резус-конфликт;
- бактериальные и вирусные инфекции, в том числе внутриутробные;
- артериальная гипертензия (как хроническая, так и возникшая при беременности);
- воспалительные заболевания (например, пневмонии, циститы, пиелонефриты и др.).
Внутриутробные инфекции чаще вызывают TORCH-инфекции (это могут быть как вирусы, так и бактерии): цитомегаловирус, токсоплазмоз, парвовирус, хламидиоз, вирус краснухи, кори и гриппа. В таком случае в плаценте развивается воспаление, что влияет на её фильтрационную способность.
Со стороны плода многоводие вызывают:
- водянка;
- хромосомные аномалии и заболевания (синдром Дауна, синдром Патау, синдром Эдвардса);
- гемолитическая болезнь при резус-конфликте;
- пороки развития желудочно-кишечного тракта (например, трахеопищеводный свищ, атрезия пищевода);
- пороки лёгких, сердца, сердечно-сосудистой системы и почек (например, двусторонняя агенезия почек, двусторонняя поликистозная дисплазия почек, синдром Поттера 1-го и 2-го типов);
- эмбриональные опухоли;
- патологии центральной нервной системы (например, анэнцефалия, микроцефалия);
- фето-фетальный трансфузионный синдром (при многоплодной беременности, когда общий кровоток неравномерно переходит от одного близнеца к другому) .
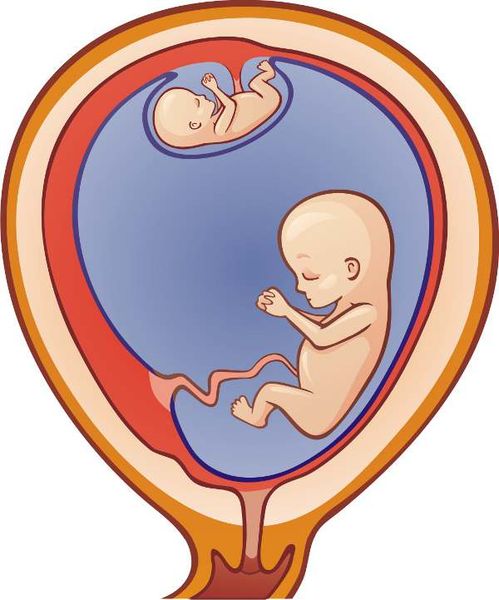
Фето-фетальный трансфузионный синдром
В ряде случаев многоводие не сопровождается патологией, и причина остаётся неизвестной (идиопатическое многоводие). Такой тип встречается гораздо чаще — в 60–70 % случаев и, как правило, не опасен . Роды протекают без осложнений, ребёнок рождается в удовлетворительном состоянии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы многоводия
Клинические проявления зависят от скорости развития патологии и степени её выраженности. Обычно пациентки жалуются на боли в животе и пояснице. Так как матка сильнее давит на диафрагму, появляется одышка и тахикардия. Женщина не может заснуть на спине или часто просыпается.
Обычно патология сопровождается отёками ног и передней брюшной стенки, после чего на коже появляются растяжки.
Плод может реагировать на многоводие чрезмерным шевелением, иногда меняется его предлежание (с головного в тазовое и наоборот) .
Патогенез многоводия
Происхождение амниотической жидкости в ранние сроки связывают с просачиванием материнской плазмы в плодное яйцо через все оболочки, окружающие плод.
Со второго триместра источником околоплодных вод становится сам плод. По большей части именно он регулирует объём жидкости. Например, к 37-й неделе плод производит около 700–900 мл мочи в сутки. Лёгкие доношенного малыша также производят примерно 300–400 мл жидкости. При этом плод проглатывает около 270–710 мл жидкости в сутки. Ещё часть околоплодной жидкости всасывает плацента .
Нормальный объём околоплодных вод изменяется, когда происходят нарушения в механизме регуляции: если в сторону увеличения, возникает многоводие, если количество амниотической жидкости уменьшается, развивается маловодие.
Околоплодные воды обновляются каждые 3 часа: в течение часа при доношенной беременности сменяется треть околоплодных вод.
Амниотическая жидкость необходима:
- для защиты от травм как плода, так и матери;
- передвижения плода;
- поддержания его температуры тела;
- предотвращения сжатия пуповины в родах;
- обмена веществ между матерью и плодом.
При многоводии эти функции нарушаются, что может привести к чрезмерной подвижности ребёнка и неправильному предлежанию.
Классификация и стадии развития многоводия
Многоводие бывает:
- лёгкой степени (количество околоплодных вод от 1500 до 3000 мл);
- средней степени (от 3100 мл до 5000 мл);
- тяжёлой степени (более 5000 мл).
Патология может быть острой (нарастает до тяжёлой степени менее чем за 4 недели) и хронической (процесс нарастает медленно, характерна средняя или лёгкая степень тяжести).
В зависимости от срока появления может быть первичное (возникает в 16–25 недель) и вторичное многоводие (после 25 недель) .
Осложнения многоводия
Наиболее частое осложнение многоводия — это преждевременные роды. Когда содержимое матки сильнее давит на шейку матки, она укорачивается, размягчается и открывается, после чего изливаются околоплодные воды. Исход для новорождённого разнится в зависимости от того, насколько заранее начались роды. Чем ближе срок беременности к доношенному (к 37-й неделе), тем благоприятнее прогноз для ребёнка, если у него нет других врождённых и генетических аномалий.
При многоводии повышается риск преждевременной отслойки нормально расположенной плаценты и излития околоплодных вод. На преждевременную отслойку могут указывать такие симптомы, как кровотечение, боль в животе, повышенный тонус матки, слабость, головокружение и снижение активности плода.
При многоводии, вследствие чрезмерной подвижности малыша, развивается неправильное положение плода относительно матки.
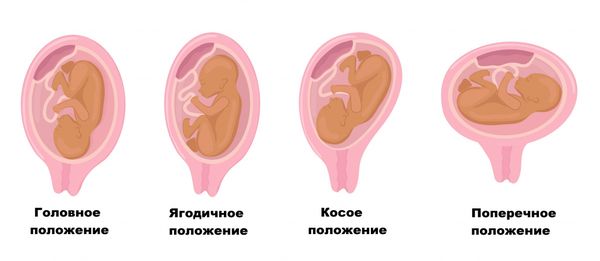
Виды предлежания плода
Патология также чревата развитием послеродовых кровотечений. Это связано с тем, что матка во время беременности чрезмерно растянулась и после родов не может полностью сократиться .
Диагностика многоводия
Врач тщательно собирает историю болезни пациентки. Важным диагностическим фактором является резус-конфликт, артериальная гипертензия, повышенный уровень сахара в крови и диагностированный сахарный диабет, возникший до или во время беременности. Также доктор уточняет перенесённые во время беременности инфекционные заболевания в виде острых респираторно-вирусных инфекций и гриппа. Вдобавок, на беременность влияют вредные привычки (например, курение).
Резус-конфликт
Пороки развития плода и нарушения в формировании плаценты, диагностированные ранее во время УЗИ, также могут спровоцировать появление многоводия.
При осмотре беременной врач измеряет высоту стояния дна матки, т. е. ВДМ, — расстояние от лобка до самой верхней точки матки в сантиметрах. Высота стояния дна матки имеет чёткие размеры в зависимости от срока беременности. Если показатель высоты дна матки значительно выше нормы, можно заподозрить развитие многоводия.
Высота стояния матки в зависимости от срока беременности
размеры, в зависимости от срока беременности.
| Срок беременности (недели) | ВДМ (см) |
|---|---|
| 8–9 | 8–9 |
| 10–11 | 10–11 |
| 12–13 | 10–11 |
| 14–15 | 12–13 |
| 16–17 | 14–19 |
| 18–19 | 16–21 |
| 20–21 | 18–24 |
| 22–23 | 21–25 |
| 24–25 | 23–27 |
| 26–27 | 25–28 |
| 28–29 | 26–31 |
| 30–31 | 29–32 |
| 32–33 | 31–33 |
| 34–35 | 32–33 |
| 36–37 | 32–37 |
| 38–39 | 35–38 |
| 40–41 | 34–35 |
После доктор измеряет окружность живота (ОЖ) по самой широкой его части с помощью сантиметровой ленты. Чётких показателей соответствия ОЖ сроку беременности нет, это индивидуально. Значение имеет прирост сантиметров относительно предыдущего осмотра. Если прирост значительно больше обычного, врач может заподозрить многоводие и назначить УЗИ.
При многоводии матка напряжена, поэтому мелкие части плода (руки и ноги) прощупываются с трудом, сердцебиение приглушено. Плод, как правило, находится в неустойчивом положении, так как из-за большого количества околоплодных вод быстро переворачивается. При головном предлежании головка располагается высоко над лоном.
Проведение кардиотокографии также сопряжено со сложностями. Если плод не спит, его повышенная активность мешает зафиксировать точку аускультации, которая позволяет оценить тоны сердца.
При осмотре на кресле врач может выявить укорочение и размягчение шейки матки — в таком случае пациентку обычно госпитализируют в связи с угрозой преждевременных родов, проводят УЗИ и регулярно наблюдают за состоянием женщины и плода.
Инструментальная диагностика
Основной метод диагностики многоводия — это комплексное УЗИ, которое также выявляет пороки развития плода и патологию плаценты. При диагностике многоводия обращают внимание на следующие показатели:
- индекс амниотической жидкости (ИАЖ, или AFI) — сумма вертикальной глубины жидкости, измеренной в каждом квадранте матки;
- одиночный вертикальный карман (ОВК);
- самый глубокий карман (СГК) — составляет 2–8 см.
Многоводие отмечают, если ИАЖ достигает более 24 см, а максимальная глубина ОВК — более 8 см.
По степени многоводие делят:
- на лёгкое: ИАЖ — 25–29,9 см, ОВК — 8–11 см;
- умеренное: ИАЖ — 30–34,9 см, ОВК — 12–15 см;
- Выраженное: ИАЖ — более или равно 35 см, ОВК — выше 16 см .
При многоплодной беременности измеряют только ОВК.
При ультразвуковом исследовании также пытаются выяснить причину многоводия. Трансвагинальное УЗИ измеряет длину шейки матки: если она короче 25 мм, появляется риск преждевременных родов. Чтобы проверить, есть ли задержка развития плода, также замеряют его размер. Исследование функций плаценты позволяет проанализировать уровень плацентарного кровотока.
При подозрении на врождённые пороки плода или хромосомные аномалии иногда выполняют кордоцентез — инвазивную дородовую диагностику, которая выявляет кариотип плода (набор хромосом). Также можно провести тест без проникновения в организм (НИПТ): после 10 недель беременности врачи берут у матери кровь из вены. С помощью специальных методов из неё выделяют ДНК ребёнка и определяют его кариотип. Этот тест с 99%-й точностью выявляет трисомию 13, 18 и 21-й хромосом, т. е. наличие лишней хромосомы (синдром Дауна, синдромы Эдвардса и Патау) . Он также помогает обнаружить такие генетические аномалии, как синдром Клайнфельтера (дополнительная Х-хромосома у мальчиков) и синдром Тернера (недостающая Х-хромосома у девочек). Сделать НИПТ можно только в частных клиниках и лабораториях, в программу ОМС он не входит.
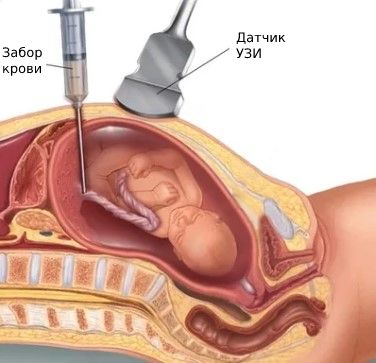
Кордоцентез
Лабораторная диагностика
Чтобы выяснить причины многоводия, проводят следующие обследования:
- анализ на уровень глюкозы натощак, гликированного гемоглобина, а также глюкозотолерантный тест — проверяют наличие гестационного или сахарного диабета, проводят на 24–28-й неделе, если нет противопоказаний, например повышенного уровня венозной глюкозы натощак более 5,1 ммоль/л;
- тест на группу крови, резус-фактор и антирезусные антитела — исключают гемолитическую болезнь плода у женщин с отрицательным резус-фактором;
- ИФА и ПЦР-тест — выявляют внутриутробные TORCH-инфекции (T — токсоплазмоз, О — другие инфекции, R — краснуху, С — цитомегаловирус, Н — инфекции, вызванные вирусом простого герпеса).
Если у матери или плода обнаружат какие-либо патологии, могут понадобиться консультации со смежными специалистами:
- с генетиком — при выраженном многоводии и врождённых пороках развития плода;
- неонатальным хирургом — в случае врождённых пороков развития плода;
- эндокринологом — при сахарном или гестационном диабете.
Все полученные результаты обследований для удобства можно загрузить в специальное приложение и показать врачу на приёме: он откроет их у себя на компьютере и сможет детально со всем ознакомиться.
Лечение многоводия
Специфической терапии не существует. Если врач замечает увеличение количества околоплодных вод, он ищет причину и лечит именно её.
При сахарном или гестационном диабете назначают диету, при необходимости инсулинотерапию.
Если у плода обнаружили гемолитическую болезнь, проводят соответствующую коррекцию с помощью внутриутробного переливания. В последнее время оно, как и фетальная (внутриутробная) хирургия, получает всё большее распространение.
Чтобы избавиться от воздействия инфекционного бактериального агента, проводят антибактериальную терапию . При выявлении вирусных инфекций действуют в соответствии с клинической ситуацией и сроком гестации. Тут идёт речь о лечении и внутриутробной инфекции, и инфекционных заболеваний.
Хирургическое лечение
После выявления врождённых пороков развития плода проводят генетическое исследование. Перинатальный консилиум, в который входят различные специалисты, совместно с женщиной разрабатывают дальнейшую тактику ведения беременности. В некоторых случаях требуется внутриутробная операция:
- при диафрагмальной грыже, чтобы избежать гипоплазии лёгкого и развития лёгочной гипертензии;
- при сужении (обструкции) нижних отделов мочевыводящих путей, что может привести к почечной недостаточности;
- при объёмных образованиях в грудной клетке и опухоли крестцово-копчикового отдела, чтобы не допустить развитие сердечной недостаточности и недоразвития лёгких;
- при дефектах нервной трубки, которые могут привести к гидроцефалии;
- при пороках развития сердца.
Внутриутробную хирургию плаценты, пуповины и плодных оболочек используют, чтобы вылечить:
- хориоангиому, вызывающую водянку плода;
- амниотические тяжи, способствующие травмам рук и ног у ребёнка;
- патологию монохориальных двоен, при которой кровоток между близнецами распределён неравномерно;
- несовместимую с внутриутробной жизнью патологию одного из плодов в двойне .
В России внутриутробные операции проводят в крупных научных центрах. Внутриутробное переливание крови может помочь только при резус-конфликте.
Госпитализация
Показанием для госпитализации беременной может быть:
- остро возникшее многоводие;
- многоводие в сочетании с признаками гипоксии плода (изменения по КТГ, признаки гипотрофии плода, снижение маточно-плацентарного и плодово-плацентарного кровотока по УЗИ);
- необходимость в проведении фетальной хирургии;
- отсутствие эффекта от инсулинотерапии при сахарном или гестационном диабете (чтобы подборать корректную дозировку инсулина);
- признаки угрозы прерывания беременности, например укорочение шейки матки.
При выпадении петель пуповины, признаках преждевременной отслойки нормально расположенной плаценты или плацентарной недостаточности (декомпенсации плода) проводят экстренное родоразрешение.
Прогноз. Профилактика
Прогноз зависит от причины развития многоводия.
Если причина не выявлена (идиопатическое многоводие), прогноз обычно благоприятный. Женщину, как правило, не госпитализируют, а продолжают планово наблюдать. При неидиопатическом многоводии пациентку сразу госпитализируют.
Профилактика многоводия
Профилактика заключается в выделении факторов риска ещё в начале беременности, т. е. при постановке на учёт в женской консультации.
В группу риска входят пациентки с сахарным диабетом, артериальной гипертензией, часто болеющие ОРВИ, женщины с отрицательным резус-фактором и очагами хронической инфекции (кариесом, тонзиллитом и др.). Своевременная коррекция имеющихся факторов риска минимизирует вероятность развития многоводия .
Список литературы
- Савельева Г. М., Сухих Г. Т., Серов В. Н. Акушерство. Национальное руководство. — 2-е издание, переработанное и дополненное. — М.: ГЭОТАР-Медиа, 2022. — 1080 с.
- Акушерство: учебник / под ред. В. Е. Радзинского, А. М. Фукса. — 2-е издание, переработанное и дополненное. — М.: ГЭОТАР-Медиа, 2016. — 576 с.
- Ушницкая Е. К., Орджоникидзе Н. В., Канн Н. Е. и др. Алгоритм ведения беременных с многоводием инфекционного генеза // Российское общество акушеров-гинекологов. — 2007. — № 2. — С. 16–18.
- Башмакова Н. В., Косовцова Н. В. Фетальная хирургия: достижения и проблемы // Доктор.Ру. — 2017. — № 13–14. — С. 31–36.
- Пустотина О. А., Бубнова Н. И., Ежова Л. С. и др. Клинико-морфологическая характеристика фетоплацентарного комплекса при много- и маловодии инфекционного генеза // Акушерство и гинекология. — 2008. — № 2. — С. 19–22.
- Побединский Н. М., Ботвин М. А., Кирющенков А. П. и др. Многоводие: диагностика и лечение // Акушерство и гинекология. — 2004. — № 1. — С. 7–10.
- Hwang D. S. Mahdy H. Polyhydramnios // StatPearls. — 2023.ссылка
- Мочалова М. Н., Мудров В. А., Мудров А. А. Роль состава околоплодных вод в структуре перинатальной патологии // Журнал акушерства и женских болезней. — 2019. — № 2. — С. 95–108.
- Сидоренко В. Н., Бугров В. Ю., Клецкий С. К., Сахаров И. В. Современный взгляд на этиопатогенез маловодия и многоводия и пути их решения при многоводии инфекционной природы // Медицинские новости. — 2018. — № 4. — С. 53–57.
- Чернуха Е. А. Родовой блок: руководство для врачей. — М.: Триада-Х, 2005. — 712 с.