Альвеолит (Аlveolitis) — это прогрессирующее поражение альвеол, при котором нормальная лёгочная ткань замещается на фиброзную. Альвеолит может быть как самостоятельной болезнью, так и следствием других заболеваний, например системных болезней соединительной ткани, воспалительных заболеваний, болезни печени и саркоидоза.
Альвеолит
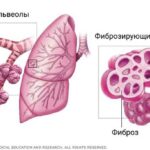
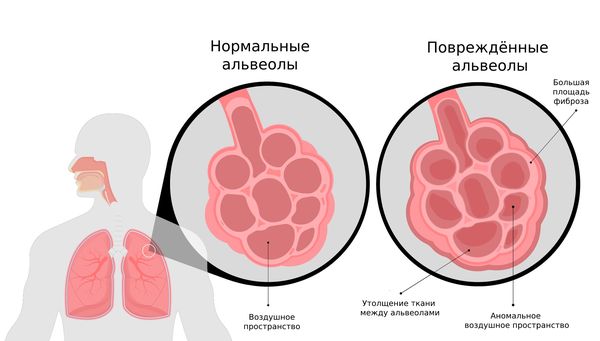
Фиброзная (рубцовая) ткань не участвует в дыхании и газообмене, т. е. чем больше она разрастается, тем хуже работают лёгкие. Со временем развивается тяжёлая дыхательная недостаточность с выраженной одышкой и кашлем.
Альвеолит относится к группе интерстициальных болезней, куда входит более 100 патологий, поражающих паренхиму лёгких. Хотя методы диагностики и лечения постоянно совершенствуются, высокотехнологичные методы обследований доступны не везде, поэтому интерстициальные болезни до сих пор представляют серьёзную проблему для пульмонологов. При этом альвеолит на раннем этапе почти никак себя не проявляет. Всё это приводит к тому, что диагноз ставят уже после развития фиброза и дыхательной недостаточности .
Распространённость альвеолита
Согласно исследованиям с опросом всех крупных пульмонологических центров России, распространённость болезни составляет около 9–11 случаев на 100 тыс. населения . Большинство заболевших курят или курили раньше.
В последние годы выявляемость альвеолита повысилась. Отчасти этому способствует распространение мультиспиральной компьютерной томографии (МСКТ) лёгких, которая выявляет болезнь ещё на начальной, бессимптомной стадии болезни.
Причины развития альвеолита лёгких
Причины болезни не известны. Большую роль играет генетическая предрасположенность и последствия перенесённых инфекций и острых заболеваний, связанных с поражением лёгочной ткани.
Развитию заболевания способствуют разные факторы:
- длительное курение;
- воздействие аллергенов (пыли, плесени, грибков-актиномицетов, белковых и пищевых аллергенов) и токсинов;
- приём некоторых медицинских препаратов (антибиотиков, цитостатиков, противоопухолевых и антигрибковых средств);
- аутоиммунные поражения (системная красная волчанка, аутоиммунный гепатит, ревматоидный артрит);
- вирусные заболевания (вирус Эпштейна — Барр, гепатита и аденовируса).
- проживание на загрязнённой территории.
Риск развития фиброза лёгких повышается при рефлюксе (забросе кислоты из желудка в пищевод).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы альвеолита легких
Особенность болезни в том, что патологический процесс в лёгких может существовать десятилетиями и никак себя не проявлять.
На альвеолит может указывать одышка во время физической нагрузки, которая со временем возникает при выполнении элементарных действий (одевании, умывании). Затем одышка не проходит даже в спокойном состоянии.
Некоторых пациентов беспокоит сухой приступообразный кашель .
Иногда болезнь сопровождается изменениями на кончиках пальцев, например утолщаются фаланги (симптом «барабанных палочек») или искривляются ногти («часовые стёкла»).
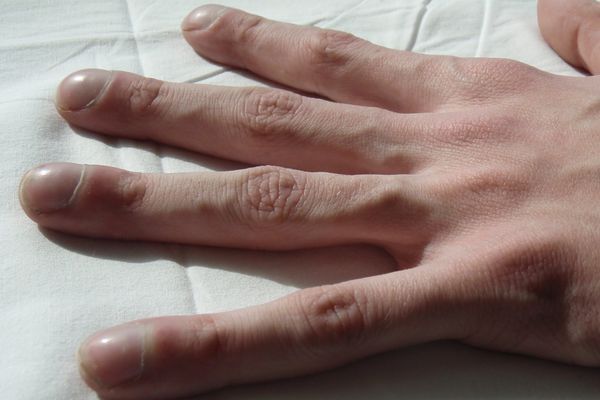
Синдром «барабанных палочек» [30]
В некоторых случаях появляются неспецифические симптомы: боль в грудной клетке и мышцах, усталость, учащение пульса.
Патогенез альвеолита легких
Здоровые лёгкие состоят из бронхов, бронхиол и альвеол — маленьких пузырьков с тонкими стенками — и прилегающих к ним сосудам. Альвеолы отвечают за газообмен — насыщение крови кислородом и выведение углекислого газа. Насыщение крови кислородом — это залог нормальной работы всех тканей и органов.
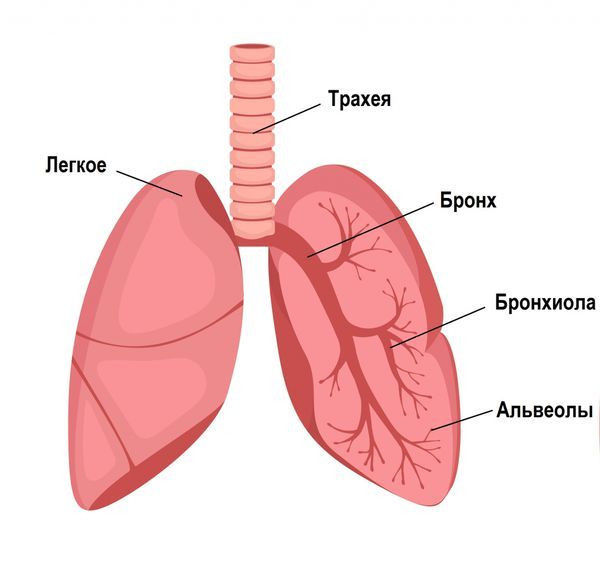
Строение лёгкого
Воздействие раздражающих и аллергических веществ на стенку лёгочных сосудов вызывает воспаление лёгких (пневмонию). На месте поражения может сформироваться фиброз (так называемый поствоспалительный пневмофиброз), который со временем замещает нормальная ткань.
При альвеолите процесс восстановления лёгочной ткани нарушается: к месту повреждения мигрирует много фибробластов (клеток, формирующих фиброзную ткань). Повышенная активность фибробластов и нарушение апоптоза (запрограммированного разрушения, «самоубийства» повреждённых клеток) приводит к чрезмерному фиброзу: на месте нормальных альвеол возникают очаги грубой соединительной ткани (рубцовые очаги) .
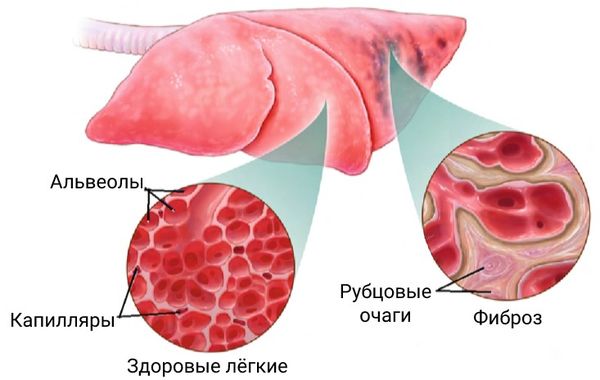
Фиброз
Процесс газообмена нарушается, и организм начинает страдать от недостатка кислорода, что со временем наносит серьёзный ущерб сердечно-сосудистой системе и головному мозгу, после чего развивается лёгочная гипертензия (повышение давления в лёгочной артерии).
Во время болезни альвеолярные стенки зарастают фиброзной тканью и не пропускают воздух к капиллярами. Одышка появляется, когда поражение охватывает более 50 % лёгочной ткани.
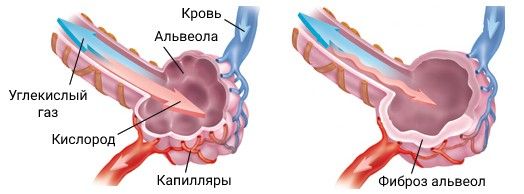
Нарушение газообмена при фиброзе
Классификация и стадии развития альвеолита легких
Единой классификации интерстициальных болезней лёгких не существует . Условно врачи используют классификацию, основанную на причине развития болезни:
- Альвеолиты с известной природой заболевания:
- токсический альвеолит;
- экзогенный аллергический альвеолит, в том числе профессиональный (в зависимости от поражающего фактора различают «лёгкое птицевода», «лёгкое винодела», «лёгкое фермера», «лёгкое мукомола» и др.).
- Альвеолиты с неустановленной причиной:
- фиброзирующий альвеолит — лёгочный фиброз, причину которого установить невозможно;
- десквамативная интерстициальная пневмония — хроническое воспаление лёгких со скоплением макрофагов в просвете альвеол;
- лимфоидная интерстициальная пневмония — скопление в альвеолах малых лимфоцитов;
- облитерирующий бронхиолит — фиброзное закупоривание бронхиол.
- Альвеолит лёгких на фоне хронических и аутоиммунных заболеваний:
- при циррозе печени;
- системной красной волчанке;
- саркоидозе;
- радиационном альвеолите;
- посттрансплантационном альвеолите;
- на фоне ВИЧ-инфекции.
Токсический альвеолит
Воздействие токсических веществ повреждает капилляры и вызывает микротромбозы, что приводит к кислородному голоданию, которое само по себе может стимулировать образование коллагена и ретикулярных волокон, т. е. фиброза.
К токсическим веществам относятся разные химические и промышленные агенты, а также лекарственные вещества. Одно из наиболее известных проявлений токсического поражения лёгких — «амиодароновое лёгкое», которое развивается при приёме Кордарона (кардиологического антиаритмического препарата).
В список препаратов, способных вызвать токсический альвеолит, входят:
- иммунодепрессанты, которые используют при тяжёлых аутоиммунных заболеваниях (например, Циклофосфамид, Метотрексат);
- противоопухолевые средства (Блеомицин);
- антибиотики (нитрофураны, сульфаниламиды);
- противогрибковые средства;
- препараты для похудения (Меноцил).
В группу риска также входят люди, которые по долгу службы работают с марганцем, бериллием, ртутью, никелем, флор- и фторсодержащими веществами, пестицидами и гербицидами .
Описаны разные формы проявления болезни:
- Острая форма — симптомы появляются через 4–12 часов после контакта с аллергеном: повышается температура, появляются озноб, одышка, сухой кашель, боль в мышцах и суставах, головная боль. Симптомы исчезают через двое суток после прекращения контакта с аллергеном.
- Подострая форма — время проявления симптомов занимает от недели до 4 месяцев с момента воздействия неблагоприятного фактора. Прежде всего пациента беспокоит одышка .
- Хроническая форма — изменения могут появиться через 5 лет после воздействия токсического агента. Одышка нарастает медленно и на начальных стадиях почти незаметна. Также появляется кашель и слабость, пациент постепенно теряет вес. Развивается правожелудочковая сердечная недостаточность: отёки, одышка и кашель становятся постоянными, на рентгене выявляется картина «сотового лёгкого», среди внешних проявлений выделяют симптомы «барабанных палочек» и «часовых стёкол».
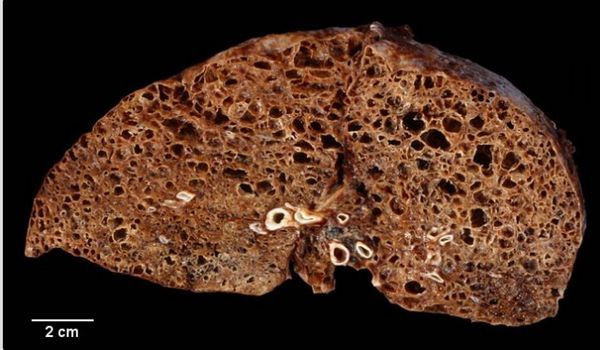
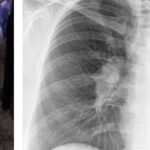
«Сотовое лёгкое» [31]
Если не устранить токсический фактор, фиброз продолжит прогрессировать. Тогда у пациента развивается дыхательная недостаточность и кислородозависимость (необходимость в постоянной ингаляции кислородом).
Токсический альвеолит диагностируют с помощью опроса, в ходе которого пациент уточняет токсический агент, и компьютерной томографии .
Экзогенный аллергический альвеолит (ЭЭА)
Его также называют гиперчувствительным пневмонитом. Он возникает в процессе развития аллергической реакции или в ответ на длительное и/или интенсивное действие органического аллергена. Мелкие частицы проникают в паренхиму лёгких, тем самым вызывая образование антител — клеток воспаления. При отсутствии лечения процесс переходит в хроническую фазу с образованием фиброза лёгких .
Впервые болезнь обнаружили у фермеров. Впоследствии на похожие изменения жаловались люди, занятые на производстве удобрений, в сельском хозяйстве и пекарнях.
Основными причинами развития ЭЭА являются споры грибов, пыльца растений и клещи домашней пыли .
Курицы, голуби и попугаи также могут стать причиной развития альвеолита («лёгкое фермера», «лёгкое любителей волнистых попугаев», «лёгкое голубей»). Болезнь чаще находят у взрослых, но среди пациентов встречаются и дети. Считается, что ЭЭА развивается примерно у 5–15 % людей, которые подверглись воздействию высокой концентрации аллергена .
Сферы производств, увеличивающие риск развития альвеолита:
- сельское хозяйство (фермеры, заготовители кормов);
- пищевое производство (пиво, молочные продукты, дрожжи, сыры);
- деревообрабатывающая промышленность;
- фармацевтическое производство.
Также не исключено влияние генетического фактора: известны семейные случаи заболевания.
Курение снижает риск развития аллергического альвеолита, так как у курильщика подавлен иммунный ответ на раздражитель, тем не менее курение является основной причиной развития рака лёгкого.
Формы аллергического альвеолита совпадают с токсическим:
- Острая форма — развивается через 4–12 часов после контакта с аллергеном, проникшим через дыхательные пути, пищеварительный тракт или кожу. У пациента повышается температура, появляются кашель, озноб, недомогание и одышка. Возможны приступы удушья, как при бронхиальной астме. В лёгких выслушиваются крепитация (хруст) и хрипы. Все симптомы проходят самостоятельно через несколько дней, как только прекращается воздействие причинного фактора. Для острой формы характерен «симптом понедельника»: жалобы появляются в начале недели при выходе на работу, а в выходные, когда человек не контактирует с аллергеном, состояние улучшается.
- Подострая форма — развивается спустя несколько недель после контакта с аллергеном. Проявляется одышкой, кашлем, могут быть признаки дыхательной недостаточности, например цианоз (синюшность кожи). Чтобы установить диагноз и вылечить пациента, обычно требуется госпитализация.
- Хроническая форма — фиброз прогрессирует даже после прекращения контакта с аллергеном. У пациентов постепенно нарастает одышка, которая появляется при выполнении повседневных дел, развиваются признаки периферической гипоксии (симптом «барабанных палочек» и «часовых стёкол»).
Десквамативная пневмония
При этом типе болезни в нижних отделах лёгких откладываются макрофаги (клетки, которые поглощают и переваривают чужеродные частицы). Развивается в основном у курильщиков (91 %) .
Симптомы неспецифичны, включают одышку и малопродуктивный кашель. С помощью компьютерной томографии удаётся обнаружить изменения по типу «матового стекла» в нижних отделах лёгких.
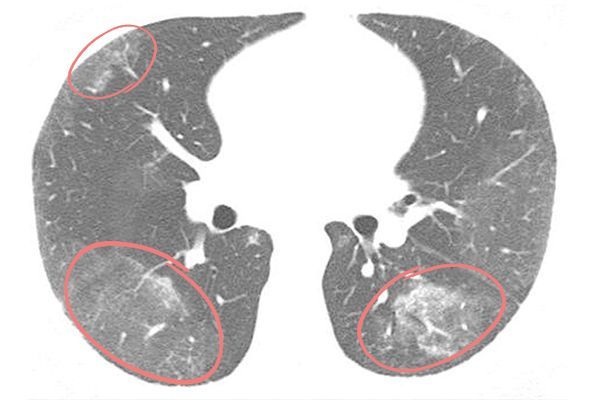
Изменения по типу «матового стекла» [32]
Респираторный бронхиолит
В отличие от десквамативной пневмонии макрофаги накапливаются в основном в просвете бронхиол и прилежащих к ним альвеол, поэтому изменения обычно расположены в верхних долях. Симптомы такие же, как при других альвеолитах. Диагноз устанавливают по результатам биопсии лёгкого.
Лимфоидная интерстициальная пневмония (ЛИП)
Встречается, как правило, у женщин в возрасте от 40 до 60 лет . В основе этой болезни лежит пропитывание тонкой прослойки между альвеолами (интерстиция) лимфоцитами, которое указывает на развитие системного воспаления.
Для ЛИП характерно хроническое течение с постепенным развитием одышки и малопродуктивного кашля. В лёгких слышится крепитация. По данным компьютерной томографии, на фоне картины «матового стекла» определяются очаговые скопления лейкоцитов. При длительном течении болезни в лёгких могут образоваться кисты.
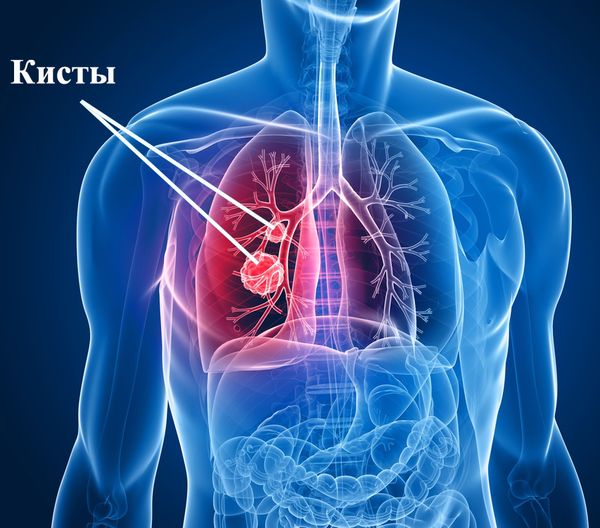
Кисты в лёгком
Альвеолит на фоне других заболеваний
Различные аутоиммунные и ревматологические болезни часто поражают лёгкие. Например, есть много данных о развитии альвеолита на фоне аутоиммунного гепатита. Нередко у него бессимптомное течение, и долгое время пациент не догадывается о поражении лёгких. Лишь в финальной стадии заболевания появляются одышка, кашель и снижение веса.
Также описаны случаи развития лимфоидной пневмонии при гепатите .
Альвеолит может сопровождать синдром Шёгрена — аутоиммунное поражение слюнных желёз, органов пищеварения и кожи. В этом случае к сухости кожи присоединяются одышка и кашель.
Похожие симптомы возникают при других диффузных заболеваниях соединительной ткани (системной склеродермии и дерматомиозите). Если диагноз подтвердился, необходимо сразу начать лечение основной болезни в сочетании с приёмом антифибротических препаратов. Чем раньше назначено лечение, тем выше эффективность препаратов и ниже риск развития фиброза лёгких.
Системная красная волчанка может сопровождаться геморрагическим альвеолитом: в лёгких обнаруживают кровоизлияния, на месте которых развивается бактериальное воспаление. У пациентов повышается температура, появляется одышка и кашель (иногда с гнойной мокротой). При назначении антибиотиков состояние улучшается. Чтобы остановить прогрессирование поражения лёгких, необходимо вылечить основную болезнь.
Люди с ВИЧ-инфекцией в стадии СПИДа часто заражаются пневмоцистной инфекцией, при которой развивается альвеолит. Так как пневмоцисты плотно прикрепляются к ткани лёгкого, дыхательная поверхность уменьшается. Это приводит к дыхательной недостаточности, после чего у пациентов повышается температура, появляется выраженная одышка, снижается насыщение крови кислородом менее 90 %.
Осложнения альвеолита легких
При альвеолите развиваются следующие осложнения:
- дыхательная недостаточность — постоянная зависимость от кислорода (пациент вынуждены использовать кислородный концентратор не менее 16 часов в сутки);
- лёгочное сердце — формируется в результате поражения сосудов в малом круге кровообращения, развивается лёгочная гипертензия, которая проявляется болями в грудной клетке, одышкой и обмороками ;
- рак лёгкого — пациенты жалуются на кровохарканье, выраженную слабость и снижение веса.
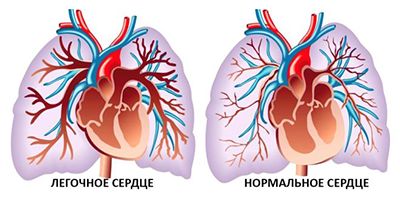
Лёгочное сердце
Диагностика альвеолита легких
На приёме врач уточняет:
- когда возникла одышка;
- как долго пациент курил;
- были ли в семье случаи болезни лёгких;
- был ли контакт с профессиональными вредными факторами.
После опроса врач осматривает пальцы и ногти рук пациента, затем слушает лёгкие и проверяет содержание кислорода в крови с помощью пульсоксиметра.
Инструментальная диагностика
Обязательными методами обследования являются:
- МСКТ грудной клетки — это высокоточный метод диагностики, который показывает характер поражения лёгких и распространённость процесса (объём поражения). Она также позволяет исключить другие болезни. Характерным признаком альвеолита является феномен «сотового лёгкого», когда структура ткани в нижних отделах лёгких напоминает пчелиные соты.
- Спирография с бронхолитиком (препаратом, который снимает бронхоспазм) — измеряет объём лёгких, скорость выдоха и его объём за одну секунду. Помогает исключить обструктивные заболевания, такие как ХОБЛ и бронхиальная астма. Для всех форм альвеолита характерно снижение лёгочного объёма.
- Исследование диффузионной способности лёгких (DLCO) — показывает способность лёгких транспортировать кислород из альвеол в кровоток. При альвеолите эта способность снижается и приводит к развитию дыхательной недостаточности. В норме показатель DLCO должен быть не ниже 80 %.
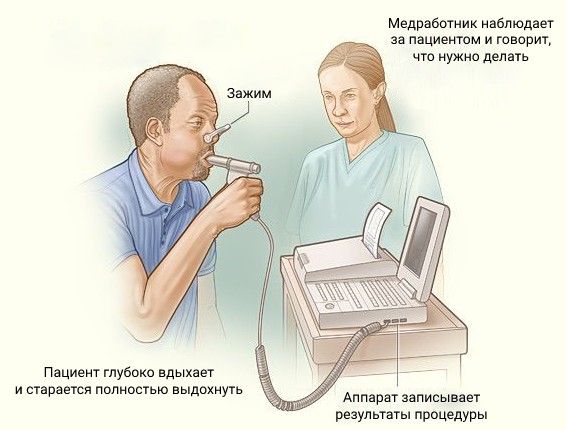
Спирометрия
Ранее с целью диагностики альвеолита хирург брал биопсию лёгкого и отправлял на гистологическое исследование, однако, согласно последним рекомендациям, этот метод диагностики очень опасен и серьёзно ухудшает самочувствие пациента . Биопсию используют при остром развитии болезни, если она не повлияет на работу лёгких. Этот метод также применяют для дифференциации лимфоидной интерстициальной пневмонии с лимфомой и лимфогранулематозом.
Чтобы выявить аллерген, проводят разные тесты:
- прик-тест для эпидермальной аллергии (аллергены различных животных и птиц);
- внутрикожную пробу при грибковой аллергии;
- патч-тест при аллергии к некоторым химическим веществам (например, моющим средствам).
Рентгенография органов грудной клетки и флюорография считаются малоинформативными методами диагностики при альвеолите . Их используют только в качестве в качестве скрининга — первичного обследования с виду здоровых людей из группы риска.
При подозрении на идиопатический лёгочный фиброз часто собирают консилиум пульмонологов, рентгенологов и морфологов. Основываясь на данных, полученных в ходе обследования, они выносят коллегиальное решение касательно диагноза пациента .
Дифференциальная диагностика
Различные симптомы альвеолита можно наблюдать и при других болезнях лёгких, обычно разница заключается в выраженности клинических проявлений и характере их прогрессирования. Однако длительное течение на фоне лечения (более 6 лет), особенно при (волнообразном течении), заставляет врача продолжать поиск причины болезни.
Одним из важных дифференциально-диагностических признаков является поражение дыхательной системы (поиск внелёгочного поражения) .
Обычно люди с альвеолитом (в 70–80 % случаев) бывшие или настоящие курильщики, у 30 % болезнь сопровождается эмфиземой лёгких . В основном это мужчины, ранее интенсивно курившие, с повышенной склонностью к кислородозависимости.
У пациентов с альвеолитом риск развития рака лёгкого увеличивается почти в 5 раз: его находят у 3–22 % пациентов с альвеолитом, предполагаемая заболеваемость — 11 случаев на 100 тыс. в год .
Нередко у пациентов с поражением лёгких обнаруживают болезни соединительной ткани. В этом случае пациенты жалуются на боли в суставах, поражения кожи и слизистых оболочек. При наличии этих симптомов назначают консультацию ревматолога и лабораторное тестирование.
Чтобы исключить туберкулёз и опухолевое поражение, проводят исследование на микобактерии туберкулёза и опухолевые клетки.
Лечение альвеолита легких
Лечение альвеолита — сложная задача. Болезнь постоянно прогрессирует, поэтому терапия направлена на замедление этого процесса. Когда наступают обострения, тактика лечения меняется.
На эффективность терапии указывает:
- снижение симптомов;
- улучшение данных МСКТ;
- повышение показателей насыщения крови кислородом;
- улучшение переносимости физических нагрузок;
- увеличение жизненной ёмкости лёгких (ЖЕЛ);
- повышение диффузионной способности лёгких.
Однако сделать полноценный вывод о восстановлении работы лёгких можно только через 3 месяца от начала лечения.
Консервативная терапия
При лёгком течении острой формы иногда болезнь проходит сама после устранения раздражающего фактора, поэтому в лечении нет необходимости.
Сегодня пациентам с признаки фиброза и «сотовым лёгким» обычно назначают препараты против разрастания ткани и развития фиброза (антипролиферативные и антифибротические средства) . Если точная причина альвеолита не установлена, препараты принимают всю жизнь.
Среди антифибротических препаратов выделяют Нинтеданиб и Пирфенидон. Нинтеданиб сниждает одышку, повышает переносимость физических нагрузок, улучшает и стабилизирует показатели диффузионной способности лёгких. Он также снижает темп прогрессирования болезни по данным КТ и не ухудшает биохимические показатели крови и показатели периферической крови.
При подострой и хронической форме, а также при обострениях проводят гормональную терапию. Дозы и кратность применения медикаментов определяют в соответствии с тяжестью и выраженностью обострения. Обычно пациенту назначают 1–1,5 мг Преднизолона на кг веса в сутки. Препарат принимают несколько недель с постепенным снижением дозы в последующем. При неэффективности назначают Циклофосфамид, иногда в сочетании с Преднизолоном. При этом следят за уровнем лейкоцитов в общем анализе крови — их количество не должно снизиться менее чем до 1500 на 1 мкл .
Гормональную терапию также назначают при токсическом альвеолите. Если у пациента есть кашель, её комбинируют с Ацетилцистеином и ингаляциями бронхорасширяющих препаратов через небулайзер.

Небулайзер
Хирургическое лечение
Несмотря на прогресс в создании эффективных антифибротических препаратов, единственным методом спасения жизни пациента с хронической формой альвеолита остаётся трансплантация лёгких .
После операции пациенты постоянно находятся под наблюдением врача: сначала раз в неделю, спустя месяц — каждые две недели, спустя 2 месяца — каждый месяц в течение года. Также необходимо избегать переохлаждения и контакта с инфекционными больными. Если у прооперированного повышается температура, появляется одышка и кашель, необходима экстренная врачебная консультация.
Прогноз. Профилактика
Прогноз при альвеолите напрямую зависит от причины болезни. Например, если устранить причинный аллерген и провести адекватное лечение аллергического альвеолита, возможно полное выздоровление.
При ЛИП прогноз благоприятный: примерно в 50–60 % случаев болезнь не возникает снова в течение 5 лет и больше. Гормональная терапия способна улучшить и стабилизировать состояние пациента .
В случаях с развитием фиброза и отсутствием специфического лечения продолжительность жизни пациентов составляет не более 5 лет .
Среди факторов, предвещающих худший прогноз, можно назвать пожилой возраст, мужской пол, низкую диффузионную способность и жизненную ёмкость лёгких (ниже 40 %).
Причиной острого ухудшения может стать инфекция лёгких, тромбоэмболия лёгочной артерии и сердечная недостаточность, которые сами по себе могут привести к тяжёлым последствиям, в том числе к смерти.
Профилактика альвеолита лёгких
Чтобы предотвратить появление болезни, необходимо перестать курить и снизить к минимуму воздействие вредных факторов производства.
Для своевременной диагностики поражения лёгких необходимо проходить компьютерную томографию пациентам:
- с хроническим бронхитом;
- системными заболеваниями соединительной ткани;
- ревматоидным артритом;
- онкологическими заболеваниями в семейном анамнезе.
Её делают раз в год или при развитии одышки.
Для профилактики фиброза могут назначить Ацетилцистеин.
Список литературы
- Авдеев С. Н. Различные варианты течения идиопатического лёгочного фиброза: фенотипы и коморбидные состояния // Практическая пульмонология. — 2016. — № 2. — С. 37–46.
- Черняев А. Л., Самсонова М. В. Диффузное альвеолярное повреждение: этиология, патогенез и патологическая анатомия // Пульмонология. — 2005. — № 4. — С. 65–69.
- Hamada K., Nagai S., Tanaka S. et al. Significance of pulmonary arterial pressure and diffusion capacity of the lung as prognosticator in patients with idiopathic pulmonary fibrosis // Chest. — 2007. — № 3. — Р. 650–656.ссылка
- Диагностика и лечение идиопатического лёгочного фиброза. Федеральные клинические рекомендации // Пульмонология. — 2016. — № 4. — С. 399–420.
- Walsh S. E., Wells A. U., Desai S. R. Multicentre evalution of multidisciplinary team meeting agreement on diagnosis in diffuse parenchymal lung disease a care-cohort study // Lancet Respir. Med. — 2016. — № 7. — P. 557–565. ссылка
- Baumgartner K. B., Samet J. M., Stidley C. A. et al. Cigarette smoking: a risk factor for idiopathic pulmonary fibrosis // Am J Respir Crit Care Med. — 1997. — № 1. — Р. 242–248. ссылка
- Ryerson C. J., Hartman T., Elicker B. M. et al. Clinical features and outcomes in combined pulmonary fibrosis and emphysema in idiopathic pulmonary fibrosis // Chest. — 2013. — № 1. — Р. 234–240.ссылка
- Kurashima K., Takayanagi N., Tsuchiya N. et al. The effect of emphysema on lung function and survival in patients with idiopathic pulmonary fibrosis // Respirology. — 2010. — № 5. — Р. 843–848.ссылка
- Hubbard R., Venn A., Lewis S., Britton J. Lung cancer and cryptogenic fibrosing alveolitis. A population-based cohort study // Am J Respir Crit Care Med. — 2000. — № 1. — Р. 5–8. ссылка
- Park J., Kim D. S., Shim T. S. et al. Lung cancer in patients with idiopathic pulmonary fibrosis // Eur Respir J. — 2001. — № 6. — Р. 1216–1219.ссылка
- Le Jeune I., Gribbin J., West J. et al. The incidence of cancer in patients with idiopathic pulmonary fibrosis and sarcoidosis in the UK // Respir Med. — 2007. — № 12. — Р. 2534–2540. ссылка
- Ozawa Y., Suda T., Naito T. et al. Cumulative incidence of and predictive factors for lung cancer in IPF // Respirology. — 2009. — № 5. — Р. 723–728.ссылка
- Matsushita H., Tanaka S., Saiki Y. et al. Lung cancer associated with usual interstitial pneumonia // Pathol Int. — 1995. — № 12. — Р. 925–932.ссылка
- Spagnolo P., Wells A. U., Collard H. R. Pharmacological treatment of idiopathic pulmonary fibrosis: un update // Drug Discovery Today. — 2015. — № 5. — Р. 514–524.ссылка
- Lamas D. J., Lederer D. J. Lung transplantation for Idiopathic Pulmonary Fibrosis // Idiopathic Pulmonary Fibrosis. — 2014. — Р. 363–377.
- Заболевания органов дыхания / под ред. М. М. Ильковича. — СПб, 1998. — С. 109–318.
- Шмелев Е. И. Дифференциальная диагностика интерстициальных болезней лёгких // Consilium medicum. — 2003. — № 4. — С. 176–181.
- Коган Е. А., Корнев Б. М., Попова Е. Н. и др. Интерстициальные болезни лёгких: практическое руководство. — М.: Литтерра, 2007. — 432 с.
- James P. L., Cannon J., Barber C. M. et al. Metal worker’s lung: spatial association with Mycobacterium avium // Thorax. — 2017. — № 2. — Р. 151–156. ссылка
- Илькович М. М., Орлова Г. П., Васильева О. С., Артемова Л. В. Профессиональные экзогенные аллергические альвеолиты. В книге: Профессиональные заболевания органов дыхания. Национальное руководство. — M.: ГЕОТАР-Медиа, 2015. — С. 506–529.
- Диссеминированные заболевания лёгких / под ред. М. М. Ильковича. — М.: ГЭОТАР-Медиа, 2011. — 480 с.
- Cha S. I., Fesler M. B. et al. Lymphoid interstitial pneumonia: clinical features, associations and prognosis // Eur Respir J. — 2006. — № 2. — P. 364–369. ссылка
- LaRusso N. F., Shneider B. L., Black D. et al. Primary sclerosing cholangitis: Summary of a workshop // Hepatology. — 2006. — № 3. — Р. 746–764.ссылка
- Гаврисюк В. К. Фиброзирующие альвеолиты: диагностика и принципы терапии // Клиническая иммунология, аллергология и инфекции. — 2011. — № 3. — С. 5–12.
- Бойцова Е. В., Беляшова М. А., Овсянников Д. Ю. Современные представления об интерстициальных заболеваниях лёгких у детей // Вестник РАМН. — 2015. — № 2. — С. 227–236.
- Vasakova M., Morell F., Walsh S. et al. Hypersensitivity Pneumonitis: Perspectives in Diagnosis and Management // AJRCCM. — 2017. — № 6. — Р. 680–689.ссылка
- Терехова Е. П. Экзогенные аллергические альвеолиты: современные подходы к диагностике и терапии // Эффективная фармакотерапия. Пульмонология и оториноларингология. — 2013. — № 3. — С. 40–55.
- Ryu J. H., Myers J. L., Capizzi S. A. et al. Desquamative interstitial pneumonia and respiratory bronchiolitis-associated interstitial lung disease // Chest. — 2005. — № 1. — Р. 178–184.ссылка
- Российское респираторное общество. Диагностика и лечение идиопатического лёгочного фиброза: федеральные клинические рекомендации. — М., 2016. — 29 с.
- Fibrose cística: como os familiares do paciente podem ajudar // SSI Saúde. — 2016.
- Ramnani D. M. Lymphangio-myomatosis: Introduction // Webpathology. — 2016.
- Котов М. А. Поражение лёгких по типу матового стекла на КТ // Центр КТ «Ами». — 2020.