Фетоплацентарная недостаточность (ФПН) — это изменения в плаценте и реакция плода на различные патологические состояния в организме матери.
Плод и плацента
ФПН длительное время может никак не проявляться, первые признаки возникают с началом осложнений, таких как отставание в росте и развитии плода. Они выявляются инструментальными методами, например с помощью УЗИ, и при объективном обследовании (аускультации сердцебиения плода, осмотре и измерении высоты стояния дна матки).
Фетоплацентарная недостаточность встречается довольно часто. Её развитие напрямую зависит от состояния здоровья и возраста будущей матери. Учитывая современное повышение возраста перво- и повторнородящих женщин, процент заболеваний, влияющих на развитие ФПН, также увеличивается. Частота встречаемости патологии прямо пропорциональна возрасту беременных: если в среднем в популяции она достигает 20-30 %, то в старшей возрастной группе нарушение распространено значительно шире .
Все причины фетоплацентарной недостаточности можно разделить на три группы: нарушения формирования плаценты, осложнения беременности и экстрагенитальные патологии (ЭГП). ЭГП — это болезни, обостряющиеся в период беременности, но сюда не относятся гинекологические заболевания и акушерские осложнения.
К нарушениям формирования плаценты приводят:
- патология эндометрия, например эндометрит;
- яичниково-гипофизарные и надпочечниковые нарушения, такие как гиперандрогения, синдром поликистозных яичников, гиперпролактинемия;
- предшествующие аборты и самопроизвольные прерывания беременности;
- хронические инфекции;
- сосудистые расстройства.
Осложнения беременности:
- преэклампсия — осложнение второй половины беременности, проявляется повышенным артериальным давлением и выявлением белка в моче;
- угроза прерывания беременности;
- несовместимость плода и матери по резус-фактору;
- привычное невынашивание;
- генитальный инфантилизм — запоздалое развитие половой системы женщины, что проявляется в позднем менархе (первой менструации), нарушениях цикла, недоразвитием матки и её малыми размерами;
- многоплодная беременность.
Экстрагенитальные патологии:
- дисфункция коры надпочечников;
- гипертоническая болезнь;
- хронический пиелонефрит;
- хронический гломерулонефрит;
- сахарный диабет;
- тиреотоксикоз;
- сердечно-сосудистые болезни;
- заболевания крови, например тромбофилия — распространённое состояние у беременных, проявляющееся повышенной свёртываемостью крови и тромбообразованием с нарушением микроциркуляции во всех органах, в том числе и в плаценте .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы фетоплацентарной недостаточности
Первичная фетоплацентарная недостаточность (до 16 недель) проявляется угрозой самопроизвольного аборта. Зачастую пациентки страдают от аномальных вагинальных кровотечений и схваткообразной боли в нижней части живота.
Первичная ФПН в отдельных случаях переходит во вторичную или позднюю недостаточность (более 16 недель). Патология может долгое время никак не проявляться, так как компенсаторные механизмы в плаценте сглаживают возникающие нарушения. Заподозрить наличие ФПН можно только при ультразвуковой диагностике (УЗИ), ультразвуковой допплерографии (УЗДГ) и кардиотокографии (КТГ). Таким образом, самостоятельно женщина не может определить, есть ли у неё фетоплацентарная недостаточность. Это возможно только на последних стадиях, когда двигательная активность плода снижается и пациентка перестаёт чувствовать его шевеления.
Острая фетоплацентарная недостаточность, к которой относится отслойка плаценты, проявляется массивным кровотечением из половых путей, болезненностью, гипертонусом матки и приглушённым сердцебиением плода. Это экстренное состояние, для предотвращения гибели плода потребуется немедленное родоразрешение путём операции кесарева сечения .
Патогенез фетоплацентарной недостаточности
Важное значение в развитии первичной ФПН имеет ферментативная недостаточность децидуальной ткани — слизистой оболочки матки, подвергающейся преобразованиям при беременности и отпадающей после родов.
В результате ферментативной недостаточности нарушается внедрение трофобласта (наружного клеточного слоя зародыша) в эндометрий матки.
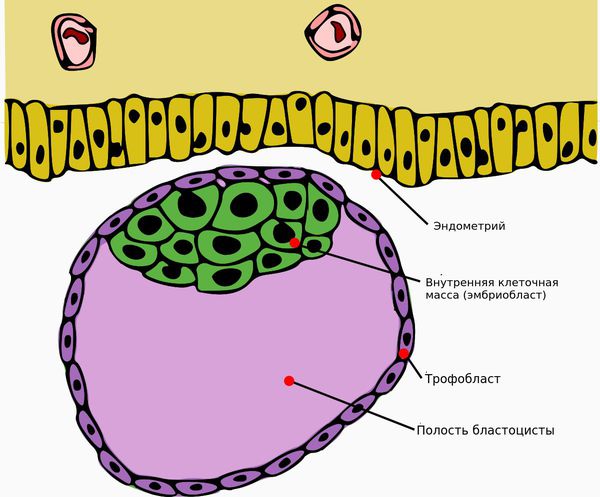
Бластоциста и эндометрий
Ферментативная недостаточность слизистой оболочки наблюдается при дисфункции яичников, нарушениях строения и расположения плаценты, например при её предлежании — патологии, при которой плацента располагается в нижних отделах матки. ФПН выявляется также и при дефектах формирования сосудов и нарушениях в развитии хориона (внешней оболочки зародыша).
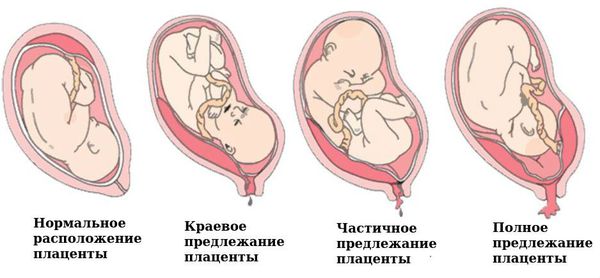
Предлежание плаценты
Первичная плацентарная недостаточность может стать причиной неразвивающейся беременности и способствовать появлению отклонений в развитии плода.
Выделяют острую и хроническую форму фетоплацентарной недостаточности. При остром нарушении из-за отслойки плаценты или её инфаркта (отмирания плацентарной ткани) стремительно нарушается кровоснабжение, что нередко приводит к гибели плода.
При хронической ФПН жизнедеятельность плода поддерживается благодаря компенсаторным реакциям, таким как увеличение числа ворсин хориона и капилляров в них, особенностями обмена веществ синцитиотрофобласта — поверхностного слоя трофобласта зародыша. При более тяжёлых формах ФПН приспособительные реакции отсутствуют, плацента повреждается, созревание хориона нарушается .
Плацентарная недостаточность часто развивается при изменениях кровотока в сосудах плаценты и микроциркуляторных расстройствах. Нарушения возникают вследствие снижения притока крови к плаценте, затруднения венозного оттока, инфаркта плаценты, ухудшения капиллярного кровотока в ворсинах хориона, изменения свойств крови матери и плода.
К снижению притока крови к плаценте приводят следующие патологии:
- Артериальная гипотензия.
- Синдром сдавления полой вены — рефлекторная реакция при ущемлении сосуда увеличенной в объёме маткой. В ответ на это резко падает артериальное давление, возникает тахикардия, бледность, потливость, полуобморочное состояние.
- Спазм маточных сосудов на отдельных участках при повышенном давлении, например при стрессе и преэклампсии.
Нарушение венозного оттока возникает в результате:
- отсутствия согласованности между сокращениями отдельных частей матки;
- повышенного тонуса матки — при длительной угрозе прерывания беременности;
- отёчного синдрома — скопления жидкости в межклеточном пространстве, приводящем к сдавлению сосудов, особенно вен, так как их стенка более тонкая и менее эластичная, чем у артерий.
Инфаркт плаценты, или отмирание её ткани, возникает при длительном либо остром нарушении кровотока, например при отслойке и отёке плаценты. Эти состояния нередко наблюдаются при преэклампсии .
Факторы, приводящие к нарушению капиллярного кровотока в ворсинах хориона:
- аномалии созревания ворсин по генетическим причинам, вследствие воспалительных и рубцовых изменений эндометрия матки при хроническом эндометрите, предшествующих абортах;
- внутриутробное заражение вирусом герпеса, Эпштейна — Барр, цитомегаловирусом, краснухой, гриппом, другими тяжёлыми ОРВИ, токсоплазмозом, сифилисом и др.;
- тератогенные причины — интоксикация вредными веществами, воздействие ионизирующего излучения и лекарственных препаратов, например цитостатиков и антибиотиков тетрациклинового ряда.
Изменение свёртываемости и текучести крови матери и плода может наблюдаться при преэклампсии и хронических заболеваниях пациентки с развитием ДВС-синдрома (диссеминированного внутрисосудистого свёртывания крови). Заболевание проявляется массивным кровотечением и тромбозами, которые с трудом корректируются. При патологии в кровяном русле образуются микротромбы, забивающие мелкие сосуды и приводящие к нарушению микроциркуляции, отёку и инфарктам плаценты .
Все вышеперечисленные факторы вызывают нарушение главной функции плаценты — газообменной. Плод перестаёт получать достаточно кислорода, нужного ему для обмена веществ. Это состояние называется внутриутробной гипоксией плода.
Также страдает и трофическая функция плаценты — нарушается доставка питательных веществ к плоду. Он отстаёт в развитии и может погибнуть. Даже если его компенсаторные механизмы справляются с возникшей гипоксией и недостатком питательных веществ, то в родах, когда нагрузка на фетоплацентарный комплекс возрастает, приспособительные реакции могут дать сбой, и возможна гибель плода.
Классификация и стадии развития фетоплацентарной недостаточности
Виды ФПН по клинико-морфологическим признакам:
- первичная недостаточность (ранняя) — возникает при формировании плаценты в период имплантации и раннего эмбриогенеза на сроке до 16 недель;
- вторичная (поздняя) — выявляется на фоне образовавшейся плаценты после 16 недели .
По клиническому течению:
- острая — стремительно возникающее нарушение маточно-плацентарного кровотока, при котором возможен инфаркт плаценты, её преждевременная отслойка и гибель плода;
- хроническая — более распространённая патология, которая наблюдается приблизительно у 1/3 беременных из группы высокого риска, может возникнуть уже во II триместре и продолжаться длительное время.
Хроническая ФПН в зависимости от действия компенсаторно-приспособительных факторов:
- относительная — компенсаторно-приспособительные реакции в плаценте сохранены;
- абсолютная — отсутствуют .
Осложнения фетоплацентарной недостаточности
К осложнениям фетоплацентарной недостаточности относятся:
- Внутриутробная задержка роста плода (ВЗРП), причиной которой является гипоксия — недостаток кислорода и питательных веществ из-за дефектов формирования сосудов.
- Гибель плода. Она может наступить внутри утробы и во время родов. При родах нагрузка на плод возрастает, схватки могут приводить к затруднению кровотока. Если это сочетается с дегенеративными изменениями в плаценте и предшествующей гипоксией, то приспособительные возможности плода нарушаются и он может погибнуть во время родов. О длительной гипоксии свидетельствуют воды, густо окрашенные меконием (содержимым кишечника плода) в зелёный цвет. Если они ещё имеют и «тиноподоную» консистенцию, это означает, что естественные роды противопоказаны. В таком случае рекомендована операция кесарева сечения, особенно это важно, если меконий в водах сочетается с задержкой роста плода.
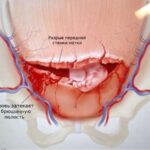
- Преждевременная отслойка плаценты. При патологии возникает кровотечение из половых путей. Чаще всего преждевременная отслойка выявляется на фоне преэклампсии, дегенеративных и дистрофических изменений в плаценте при инфекционных и общесоматических заболеваниях матери. Чтобы сохранить жизнь плода, проводят экстренное кесарево сечение.
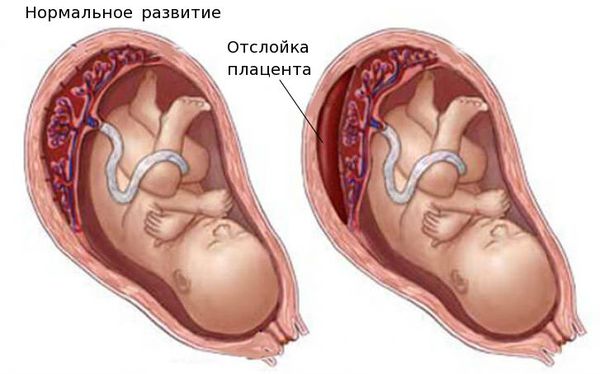
Отслойка плаценты
Диагностика фетоплацентарной недостаточности
Для своевременной диагностики ФПН необходимо установить точный срок беременности. Это делают, исходя из данных о менструальном цикле женщины.
Методы выявления фетоплацентарной недостаточности:
- бимануальное исследование матки;
- оценка двигательной активности плода;
- аускультация сердечного ритма плода;
- контроль массы тела женщины;
- ультразвуковое исследование (УЗИ);
- ультразвуковая допплерография сосудов (УЗДГ);
- кардиотокография (КТГ).
Бимануальное исследование матки с определением её размеров проводится при постановке на учёт в женскую консультацию. При каждом осмотре измеряется высота стояния дна матки (ВСДМ). ВСДМ на 2 см меньше нормы и отсутствие динамики в течение 2-3 недель в 80 % случаев свидетельствует о нарушении развития плода.
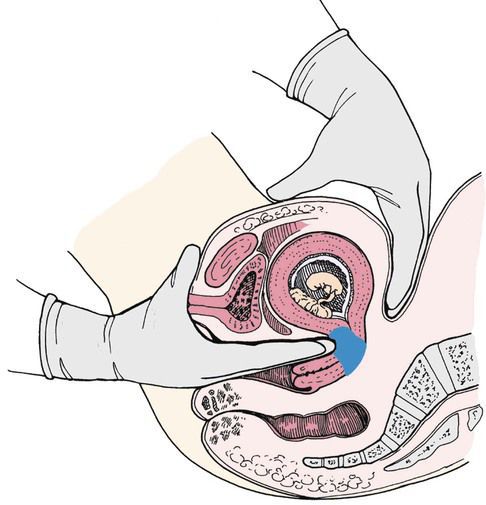
Бимануальное исследование матки
Оценка двигательной активности плода. Для этого применяют тест «Считай до 10». Ежедневно с девяти утра женщина подсчитывает эпизоды шевелений плода, а на десятый раз делает отметку в специальной таблице. В норме плод должен совершать десятое движение не позднее 21 часа. Если плод делает меньшее число движений, это говорит о гипоксии — нехватке кислорода. Исследование проводят не ранее 28 недели беременности .
Аускультация («выслушивание») сердечного ритма плода. В норме частота сердечных сокращений плода составляет 120-160 ударов в минуту.

Аускультация сердечного ритма плода
Контроль массы тела беременной — прибавка веса в норме составляет в среднем 250-400 г в неделю.
Наиболее информативным методом диагностики фетоплацентарной недостаточности является ультразвуковая допплерография сосудов (УЗДГ). При УЗДГ анализируют соотношение двух показателей:
- максимальная систолическая скорость кровотока, зависящая от насосной функции сердца плода и ёмкости его артериальных сосудов;
- скорость диастолического кровотока, которая обусловлена сопротивлением периферической части сосудистого русла.
Плановое УЗДГ проводится при втором и третьем УЗИ-скринингах, то есть на 22 и на 30-34 неделе. Дополнительные обследования назначают по показаниям.
Ультразвуковая допплерография сосудов (УЗДГ)
Степени нарушения кровотока по УЗДГ:
I степень:
- I А степень — кровоток в маточных артериях нарушен, при этом в пуповине он остаётся в норме. Подобная картина часто наблюдается при преэклампсии и экстрагенитальных заболеваниях, сопровождающихся длительным повышением артериального давления. Для плода данная степень нарушения кровотока не опасна.
- I Б степень — кровоток нарушен в артериях пуповины, но в маточных сосудах остаётся в норме. Состояние характерно для первичной ФПН, связанной с нарушением расположения и прикрепления плаценты, а также закладкой основных систем и органов плода.
II степень — кровоток нарушен в маточных артериях и в пуповине, но отклонение не достигает критических значений. Состояние возникает при развитии патологического процесса и свидетельствует о декомпенсации приспособительных возможностей, что приводит к тяжёлой ФПН и задержке развития плода.
III степень — критические нарушения кровотока в пуповине при нормальном или ухудшенном кровообращении в маточных артериях. При этой степени может выявляться реверсный (обратный) диастолический кровоток или вовсе его отсутствие. Нарушения свидетельствуют о декомпенсированной ФПН, при которой плод может погибнуть .
Задержку развития плода, как осложнение ФПН, диагностируют на УЗИ. При обследовании видно несоответствие размеров плода сроку беременности и отставание роста матки.
Гипотрофия плода бывает:
- Симметричная — нехватка массы тела пропорциональна отставанию в длине.
- Асимметричная — отставание массы тела при нормальной длине плода. Асимметричная гипотрофия грозит рождением ребёнка с неполноценным развитием центральной нервной системы, менее способного к реабилитации за счёт длительной гипоксии головного мозга.
Асимметричный тип гипотрофии встречается наиболее часто. При этом может выявляться ранняя и поздняя гипотрофия, а также временное замедление роста плода, которое выравнивается при улучшении состояния матери.
Ультразвуковая диагностика внутриутробной задержки развития плода (ВЗРП) включает измерение нескольких показателей тела плода: бипариетальный размер (расстояние между висками), длина бедра и окружность живота. На основании этих показателей рассчитывают массу плода.
Выделяют три степени тяжести ВЗРП:
- 1 степень — отставание на две недели;
- 2 степень — от двух до четырёх недель;
- 3 степень — более четырёх недель .
Также на УЗИ определяют количество околоплодных вод. Сочетание ВЗРП и маловодия — неблагоприятный прогностический признак, требующий досрочного родоразрешения.
На УЗИ можно заподозрить ФПН по состоянию зрелости плаценты, несоответствующей сроку беременности. «Перезрелая» плацента определяется по наличию характерных участков: кальцинатов, множественных кист и углублений.
Выделяют четыре степени зрелости плаценты:
- 0 степень характерна для срока до 30 недель и означает, что плацента в норме и способна полностью выполнять свои функции;
- 1 степень допустима с 27 по 34 неделю и говорит об активном росте и незначительных отклонениях от нормы, что не мешает плаценте выполнять свои функции;
- 2 степень считается нормой для 34-38 недели, отклонения уже есть, и они опасны для ребёнка, если эту степень диагностируют на более раннем сроке;
- 3 степень допустима с 37 недели. На этом этапе матка начинает терять свои функции, поэтому если данную степень ставят на 32-34 неделе, то состояние считается опасным для здоровья малыша .
Кардиотокография (КТГ) — измерение частоты сердечных сокращений и двигательной активности плода.
КТГ-исследование назначают с 32 недели. При обследовании оценивают интегральный показатель состояния плода (ПСП):
- менее 1,0 свидетельствует о нормальном состоянии плода;
- от 1,01 до 2,0 — начальные признаки нарушения, требующие наблюдения и проведения контрольной КТГ;
- от 2,01 до 3,0 — тяжёлое состояние плода, необходима госпитализация в родительный дом для наблюдения и определения сроков и способа родоразрешения;
- более 3,0 — критическое состояние плода, требующее экстренного родоразрешения .
Кардиотокография (КТГ)
Лечение фетоплацентарной недостаточности
К сожалению, методов лечения фетоплацентарной недостаточности не существует, так как те изменения, которые уже произошли в плаценте и сосудах нельзя повернуть вспять.
С целью выявления симптомов декомпенсации ФПН и принятия решения о сроке и методах родоразрешения проводится динамическое наблюдение. Параллельно назначаются средства, улучшающие кровообращение — кроворазжижающие препараты, содержащие аспирин, например «Кардиомагнил» и «Ацекардол».
При угрозе прерывания беременности назначают средства, понижающие тонус матки.
Выбор методов наблюдения и терапии зависит от степени фетоплацентарной недостаточности:
I А степень. Проводят динамическое наблюдение с обязательным контролем с помощью КТГ и УЗДГ раз в 5-7 дней. Рекомендованы прогулки на свежем воздухе, сбалансированное питание, богатое белками и витаминами. Беременной следует спать восемь часов ночью и дополнительно отдыхать два часа днём. Также следует своевременно лечить заболевания неполовой сферы. Например, если причина ФПН в пониженном артериальном давлении, то потребуется гипотензивная терапия и приём препаратов, содержащих аспирин.
При стабильном состоянии досрочное родоразрешение не требуется. При ухудшении показателей состояние ежедневно контролируют с помощью КТГ и УЗИ с допплером, по медицинским показаниям могут быть проведены преждевременные роды. При нормальном состоянии плода возможны роды через естественные родовые пути.
I В степень. Желательна госпитализация в отделение патологии беременности и наблюдение за пациенткой в условиях стационара. Проводят УЗДГ в динамике, КТГ раз в 2-3 дня, для улучшения кровообращения назначаются препараты, содержащие аспирин.
Также рекомендована абдоминальная декомпрессия. Для этого беременная ложится на спину, при этом живот находится в камере для декомпрессии. Атмосферное давление в устройстве понижается до 50-100 мм рт. ст. на 15-30 секунд ежеминутно в течение нескольких минут. Процедура позволяет улучшить приток крови к плаценте.
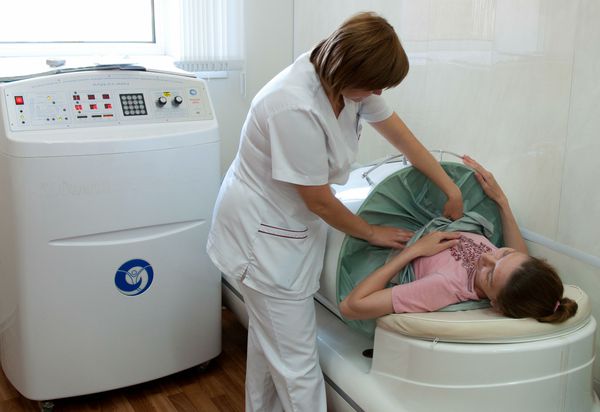
Камера для абдоминальной декомпрессии
II степень. КТГ и допплерометрия проводятся 1 раз в 2 дня. При ухудшении показателей потребуется досрочное родоразрешение.
III степень. Является прямым показанием к досрочному родоразрешению . Главной целью всех проводимых манипуляций является сохранение жизни ребёнка.
Прогноз. Профилактика
Профилактические мероприятия способствуют предупреждению возможных осложнений и уменьшению их негативного влияния на развитие плода.
Меры профилактики:
- Тщательно готовиться к беременности. Проходить обследования на инфекции, проводить санацию хронического эндометрита и других очагов воспаления в организме.
- Своевременно консультироваться у смежных специалистов для лечения экстрагенитальных заболеваний — сахарного диабета, артериальной гипертензии, болезней щитовидной железы, почек и др.
- Проводить адекватную терапию угрозы прерывания беременности на ранних сроках. Именно в этот период происходит имплантация эмбриона, прорастание ворсин хориона, закладка фетоплацентарного комплекса и формирование плаценты.
- Избегать респираторных заболеваний. Острая вирусная инфекция оказывает повреждающее действие на функции плаценты.
- Проводить профилактику преэклампсии в группах риска. Заболевание является основной причиной ФПН, поэтому, в соответствии с клиническими рекомендациями по профилактике и лечению преэклампсии, женщинам из группы риска с 12 недели беременности назначаются препараты, содержащие аспирин. В эту группу входят возрастные беременные, женщины, в анамнезе которых уже была преэклампсия, больные с экстрагенитальной патологией и многоплодной беременностью. Этим пациенткам профилактически назначают приём аспирина в дозе 55-150 мг.
- Придерживаться здорового образа жизни:
- спать не менее восьми часов ночью и два часа отдыхать днём;
- гулять на свежем воздухе;
- получать достаточное количество белков и витаминов с пищей;
- принимать витаминные комплексы для беременных, в том числе витамин Д, Омега-3, препараты магния — дефицит необходимых элементов может привести к нарушению обмена веществ у матери и плода, повышенному тонусу матки и увеличить риск прерывания беременности .

Меры профилактики ФПН
Список литературы
- Conen R. Samberg, J. Levinski R, et al. Effect of irrigation or intravenous antibiotic prophylaxis on infectious morbidity at cesarean section // Obstet Gynecol. 1986; 67(4): 545-548.ссылка
- Labor and Delivery: The Proceedings of the 7nd World Congress on Labor and Delivery, 2009, Rome, Italy.
- Sibai D. V. Gordon T., et al Risk factors for preeclampsia in healthy nulliparous women: a prospective multicenter study // Am J Obstet Gynecol. 1995; 172: 642-648.ссылка
- Zahn C. M., Yeomanas E. R. Postpartum hemorrhage: placenta accreta, uterine inversion, and puerperal hematomas // Obstet.Gynecol. 1990; 33 (3): 422-431.ссылка
- Серов В. Н., Стрижаков А. Н., Маркин С. А. Руководство по практическому акушерству. — Москва, 2015.
- Шалина Р. И. Токсикозы беременных. Справочник по акушерству и гинекологии. — М.: Медицина, 2011.
- Стрижаков А. Н., Бунин А. Т. и др. Значение доплерометрии маточно- плацентарного кровотока в выборе рациональной тактики ведения беременности и метода родоразрешения // Акушерство и гинекология. 2016.
- Федотова М. В. Диагностика и лечение внутриутробной гипоксии плода. — М.: Медицина, 2016.
- Орлов В. И. Регуляция маточного кровотока как метод профилактики и лечения невынашивания беременности. Методические рекомендации. — Ростов-на-Дону, 2014.
- Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н: Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)».