Трофобластическая болезнь (Trophoblastic diseases) — это группа заболеваний, возникающих из-за нарушения роста и развития наружного слоя клеток зародыша (трофобласта).
Основные симптомы: влагалищные кровотечения и чрезмерно увеличенная матка к 10–16 неделе предполагаемой беременности. Другие проявления могут напоминать нормальную беременность.
Синонимы заболевания: трофобластические опухоли и трофобластические неоплазии.
Трофобластические опухоли всегда связаны с беременностью. Именно поэтому их ещё называют гестационной трофобластической болезнью, или трофобластическими опухолями беременности. Они могут развиваться не только во время беременности, но и после её завершения, если какая-то часть трофобласта осталась в организме женщины. Первичная опухоль почти всегда расположена в матке, но может выйти и за её пределы: во влагалище, шейку матки, яичники, маточные трубы и брюшину малого таза.
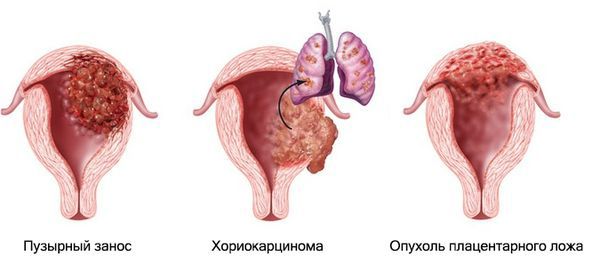
Выделяют несколько видов трофобластической болезни: простой и инвазивный пузырный занос, эпителиоидную трофобластическую опухоль, хориокарциному и опухоль плацентарного ложа.

Трофобластическая болезнь
Трофобластическая болезнь
Метастазы трофобластических опухолей могут быстро распространяться в другие органы, но, как правило, хорошо поддаются лечению химиотерапией . После выздоровления репродуктивная функция сохраняется у большинства молодых женщин.
Распространённость трофобластической болезни
Трофобластическая болезнь — это сравнительно редкое заболевание. Она составляет примерно 1–1,5 % от всех злокачественных новообразований малого таза. В европейских странах трофобластические опухоли выявляют в 0,6–1,1 случаях на 1000 беременностей, в США — в одном случае на 1200 беременностей, в Японии — в двух случаях на 1000 беременностей, в странах Азии и Латинской Америки — в одном случае на 200 беременностей .
Причины трофобластической болезни
Трофобластическая болезнь возникает из-за генетических нарушений беременности. Здоровые ткани и клетки запрограммированы развиваться по одному сценарию, но из-за хромосомных аномалий их программа сбивается, что приводит к бесконтрольному росту клеток и образованию опухоли.
Факторы риска
Выделяют следующие факторы риска развития трофобластических опухолей:
- Возраст матери. Пузырный занос реже всего возникает в возрасте 20–25 лет, чаще — в 15–20 лет, после 40 лет риск повышается с каждым годом .
- Акушерский анамнез:
- спонтанные аборты на сроке до 12 недель;
- возникновение пузырного заноса раньше: заболевание примерно в 1% случаев развивается повторно, что в 10–20 раз выше, чем в общей популяции; риск третичного пузырного заноса составляет 15–20 % ;
- хориокарцинома возникает примерно в 1000 раз чаще после пузырного заноса по сравнению с нормальной беременностью .
- Повторная беременность — вероятность трофобластической болезни при повторной беременности выше, чем при первой.
- Этническая принадлежность — заболевание чаще встречается среди жительниц Юго-Восточной Азии, Латинской Америки и Японии.
- Группы крови. Риск трофобластической болезни выше у женщин со второй группой крови и у тех, чьи мужья имеют первую группу крови .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы трофобластической болезни
В начале заболевания менструации могут полностью отсутствовать, но чаще, в 90 % случаев, возникают периодические кровотечения в разные дни цикла. Они бывают обильными, напоминают менструации и могут появиться на любом сроке развития болезни .
Признаки пузырного заноса (самой распространённой формы трофобластической болезни) похожи на ранний токсикоз беременных. Пациентки жалуются на вкусовые нарушения, головокружение, утреннюю тошноту и рвоту.
Отличительный признак трофобластической болезни — несоответствие размеров матки сроку беременности. При полном пузырном заносе примерно у половины пациенток матка больше нормального на этом сроке размера, при частичном пузырном заносе — меньше в 20–40 % случаев .
В 20–40% случаев наблюдаются двухсторонние текалютеиновые кисты от 8 см . Это жидкостные образования в тканях яичников, представленные несозревшими фолликулами со слоем текалютеиновых клеток. Они возникают из фолликулов при избытке в них хорионического гонадотропина на фоне пузырного заноса или хориокарциомы. По мере лечения основного заболевания такие кисты проходят самостоятельно .
К другим проявлениям болезни относятся увеличение объёма живота, наличие опухоли во влагалище, которую женщины могут обнаружить самостоятельно, или появление большой опухоли в малом тазу, которую можно выявить при пальпации живота. Другие возможные симптомы заболевания — кашель с кровью, головные боли, головокружение, нарушение зрения и потеря сознания.
Патогенез трофобластической болезни
Существует несколько теорий развития трофобластической болезни:
- воздействие на трофобласт вирусной инфекции, например гриппа;
- влияние иммунных механизмов;
- чрезмерная активность фермента гиалуронидазы;
- дефицит аминокислот и белка в рационе женщины.
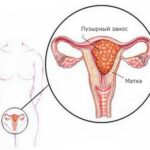
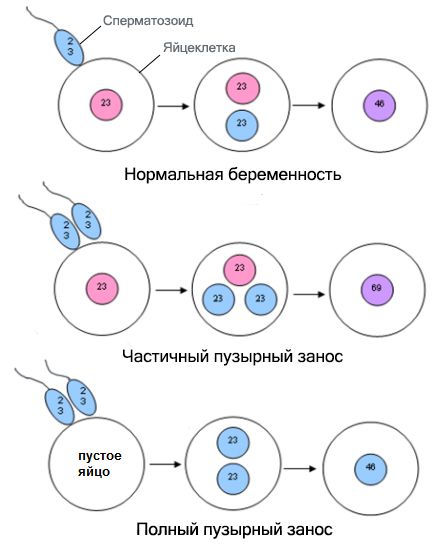
Чаще всего трофобластическая опухоль развивается из пузырного заноса, который может быть частичным и полным.
Полный пузырный занос развивается при оплодотворении неправильно сформированной яйцеклетки, не несущей генетического материала. Продукт зачатия в 95 % случаев имеет генотип 46ХХ, в 5 % — 46ХY.
Частичный пузырный занос — это более редкая форма заболевания. Продукт зачатия состоит из генетического материала как матери, так и отца. Частый вариант генотипа — 69ХХХ, реже встречается 69ХХУ. В оплодотворении участвует одна яйцеклетка и несколько сперматозоидов . В отличие от полного пузырного заноса при частичной форме в продукте зачатия присутствуют элементы плода.
Патогенез пузырного заноса
Полный пузырный занос чаще, чем частичный, приводит к развитию злокачественных опухолей. Они могут появляться в матке, влагалище, лёгких и других органах .
Патологические изменения структур клеток и тканей могут возникнуть как во время беременности (нормальной или внематочной), так и после её завершения: родов, естественного или искусственного прерывания. В 20 % случаев удаление пузырного заноса заканчивается развитием разрастающихся трофобластических опухолей .
Классификация и стадии развития трофобластической болезни
Гистологическая классификация трофобластических неоплазий (Международная федерация акушеров-гинекологов, FIGO, 2003 год):
- Пузырный занос:
- полный пузырный занос — отсутствие плода, выраженный отёк и увеличение плацентарных ворсин с сильным разрастанием слоёв трофобласта;
- частичный пузырный — наличие плода, который зачастую рано погибает; ворсины плаценты отекают, из-за чего трофобласт разрастается частично.
- Инвазивный пузырный занос — опухолевидный процесс с поражением мышечного слоя матки, утолщением трофобласта и сохранением структуры плацентарных ворсин. Обычно возникает при полном пузырном заносе, но бывает и на фоне частичного. В редких случаях может перейти в хориокарциному. Примерно в 15 % случаях метастазирует, чаще всего в лёгкие или влагалище. Опухоль не такая агрессивная, как истинный рак, даже может спонтанно регрессировать.
- Хориокарцинома — злокачественная опухоль, возникающая из слоёв трофобласта. Иногда ей предшествует пузырный занос. Течение и исход беременности при хориокарциономе непредсказуем: плод может родиться живым, а может погибнуть, не исключено развитие внематочной беременности. Возможно, потребуется прервать беременность на ранних сроках.
- Трофобластическая опухоль плацентарного ложа — это опухоль в месте прикрепления трофобласта. Клетки опухоли начинают делиться и проникают в мышечную оболочку матки между её волокнами. Обычно опухоль плотная, в форме небольшого полипа или узелка размером около 5 см. Она чаще растёт в просвете полости матки. Бывает низкой и высокой степени злокачественности.
- Эпителиоидная трофобластическая опухоль — это самая редкая форма таких новообразований. Имеет узловую форму, поражает мышечный слой матки, но без участков некроза и кровоизлияний. Чаще опухоль расположена в дне матки, перешейке или слизистой цервикального канала. Последняя локализация может напоминать рак шейки матки.
По клиническому течению:
- доброкачественные — полный и частичный пузырный занос (более 80 % случаев пузырного заноса являются доброкачественными) ;
- злокачественные — инвазивный пузырный занос, хориокарцинома, трофобластическая опухоль плацентарного ложа и эпителиоидные трофобластические опухоли.
Злокачественные новообразования могут протекать как с метастазами в другие органы, так и без них.
По локализации опухолевого процесса выделяют четыре стадии развития трофобластической болезни:
- I — опухоль не выходит за пределы матки;
- II — новообразование распространяется за пределы матки, но ограничено половыми органами (придатками, широкой связкой матки и влагалищем);
- III — появляются метастазы в лёгких (с поражением половых органов или без него);
- IV — метастазы обнаруживаются не только в лёгких, но и в других органах: селезёнке, почках, ЖКТ, печени и головном мозге .
Осложнения трофобластической болезни
Трофобластические болезни не снижают фертильность, не повышают риск врождённых пороков развития плода, самопроизвольного аборта или других осложнений при последующих беременностях .
У пациенток с полным пузырным заносом, выраженной трофобластической гиперплазией, повышенным уровнем ХГЧ и увеличенной маткой могут развиваться серьёзные осложнения: дыхательная недостаточность, гипертиреоз и преэклампсия .
Диагностика трофобластической болезни
Для постановки диагноза достаточно двух составляющих: беременности (нормальной или патологической) и динамического увеличения уровня хорионического гонадотропина человека (ХГЧ) .
При подозрении на трофобластическую болезнь обязателен тщательный гинекологический осмотр, анализ крови на ХГЧ, ультразвуковое исследование органов малого таза (УЗИ) и биопсия.
Сбор жалоб и анамнез
Зачастую пациентки жалуются на кровянистые выделения из половых путей в различные дни цикла. Врач обращает внимание на возраст, так как заболевание чаще возникает у женщин после 40 лет.
Осмотр
Гинекологический осмотр позволяет выявить синюшную окраску слизистой оболочки влагалища, размягчённую шейку матки, несоответствие размеров матки акушерскому сроку беременности или дню после родов . Также врач может обнаружить крупные текалютеиновые кисты на обоих яичниках и выявить в стенке матки, малом тазу и влагалище множественные или единичные новообразования .
Лабораторные исследования
При нормальном течении беременности уровень ХГЧ растёт в первом триместре и постепенно снижается к 11–12 неделям. При трофобластической болезни выявляют плато или увеличение уровня ХГЧ в трёх исследованиях в течение двух недель (на 1, 7, 14-й дни). После удаления пузырного заноса уровень ХГЧ может быть повышен в течение шести и более месяцев.
Инструментальная диагностика
Чтобы выявить первичный опухолевый очаг и возможные метастазы в тазу, органах брюшной полости и забрюшинном пространстве, проводится ультразвуковое исследование .
УЗИ — это высоко информативный, простой и надёжный метод для диагностики трофобластической болезни. Также с его помощью можно контролировать эффективность лечения. При пузырном заносе на УЗИ выявляется увеличение матки, отсутствие плода и наличие мелкокистозной ткани .
Всем пациенткам с трофобластической болезнью проводится рентгенография или компьютерная томография (КТ) органов грудной полости и магнитно-резонансная томография головного мозга (МРТ) с контрастным веществом. Эти исследования нужны, чтобы своевременно выявить метастазы в других органах, например в лёгких . Также рентгенография позволяет определить распространённость заболевания, хотя и не уточняет характер трофобластической опухоли. При лечении рентгенологическое исследование грудной клетки проводится каждые три недели .
Гистологическая диагностика (биопсия)
Для постановки диагноза важно исследовать материал, полученный после лечебно-диагностического выскабливания полости матки, лапароскопии, удаления опухолей влагалищной стенки и метастазов .
Однако далеко не во всех случаях после выскабливания матки удаётся получить опухолевую ткань. Из-за кровотечения, возникающего после прерывания беременности или родов, бывают случаи, когда в полученном материале опухолевых масс совсем нет или есть только отмершие части опухоли. Также при выскабливании не получится исследовать узлы хориокарциномы, расположенные в мышечном слое матки и на её наружной поверхности. Без труда подтвердить или опровергнуть диагноз хориокарциномы можно с помощью материала, полученного при полостных операциях .
Гистологический анализ позволяет уточнить форму заболевания, но не степень распространённости процесса .
Дифференциальная диагностика
Трофобластическую болезнь следует различать от следующих состояний и заболеваний:
- аномальные маточные кровотечения;
- остатки плодного яйца после аборта;
- плацентарный полип;
- внематочная беременность;
- угроза аборта;
- неразвивающаяся беременность;
- маточная беременность;
- доброкачественная гиперплазия эндометрия .
Лечение трофобластической болезни
В зависимости от формы заболевания может быть показана вакуумная аспирация, выскабливание полости матки и цервикального канала, химиотерапия или хирургическое лечение.
В редких случаях частичный пузырный занос сочетается с прогрессирующей беременностью. Если у плода нет каких-либо пороков развития и врач оценивает риски акушерских осложнений как умеренные, то при желании пациентки беременность можно сохранить. Женщина в таких случаях должна подписать добровольное информированное согласие .
Вакуумная аспирация полости матки
При пузырном заносе проводится вакуумная аспирация патологического содержимого полости матки и выскабливание. Материал, полученный после процедуры, отправляется на гистологическое исследование .
Химиотерапия
При злокачественном течении трофобластической болезни необходимо в течение 48 часов провести полную диагностику, которая включает анализ крови, УЗИ и биопсию. Затем нужно начать противоопухолевую химиотерапию.
Химиотерапия проводится строго по показаниям, режим приёма препаратов определяет врач, основываясь на шкале FIGO и степени риска для пациентки . После удаления пузырного заноса при постоянном снижении уровня ХГЧ до нормы химиотерапия не требуется .
Анализ на ХГЧ следует сдавать один раз в две недели. Самый важный признак эффективного лечения — это стабильный уровень ХГЧ ниже 5 мМЕ/мл.
Наблюдать пациентку со злокачественной трофобластической опухолью может только врач, прошедший повышение квалификации по лечению этого заболевания. Кроме того, медицинское учреждение должно обладать необходимым оборудованием и должны регулярно поставляться препараты.
Хирургическое лечение
Хирургическое лечение потребуется в следующих случаях:
- при кровотечении из сосудов первичной или вторичной опухоли, которое не останавливается гемостатическими препаратами (в таком случае проводится эмболизация артерий матки) ;
- при перфорации опухолью стенки матки;
- при неэффективности консервативной противоопухолевой терапии.
У пациенток репродуктивного возраста операция выполняется при устойчивости первичной злокачественной опухоли матки (без отдалённых метастазов) и неэффективности двух линий химиотерапии .
Таким пациенткам подходит операция с иссечением опухоли. Вторичные метастатические очаги удаляются вместе с частью поражённого органа. В некоторых случаях возможно удаление матки и придатков.
Предпочтительным хирургическим способом будет лапаротомия, т. е. открытая операция, а не лапароскопическая. При операции делается разрез, после чего врач внимательно проверяет наличие метастазов в окружающих тканях, что позволяет снизить риск образования новых очагов.
Каждая хирургическая процедура (и диагностическая, и лечебная), проведённая до начала химиотерапии, снижает эффективность противоопухолевой терапии при злокачественном течении.
Необходимость проведения химиотерапии после радикальных операций оценивают по результатам еженедельного контроля уровня ХГЧ в сыворотке крови .
Реабилитация после химиотерапии и операции
Во время химиотерапии и после неё рекомендуется заниматься лечебной физкультурой. Дозированная нагрузка повышает эффективность химиотерапии, умеренно стимулирует работу сердечно-сосудистой системы, укрепляет мышцы, ослабляет побочные эффекты лечения, улучшает настроение, предупреждает развитие тревожного расстройства и депрессии.
Реабилитационные мероприятия после оперативного лечения:
- в течение 3–5 суток после операции необходимо принимать обезболивающие средства, также рекомендовано отказаться от необоснованного применения дренажей и зондов;
- при благоприятном течении спустя 1–2 суток после операции пациентке нужно постепенно подниматься с кровати и начинать двигаться;
- затем рекомендуется постепенно добавить минимальные лечебные физические нагрузки и делать дыхательные упражнения, которые покажет врач;
- поднять головную часть кровати;
- начиная со 2-го дня после операции, будет полезен курс медицинского массажа;
- рекомендуется работать с психологом или психотерапевтом;
- при сложностях с мочеиспусканием полезны упражнения по укреплению мышц тазового дна, БОС-терапия, стимуляция мышц таза специальными электронными импульсами.
Прогноз. Профилактика
Прогноз лучше при своевременной диагностике заболевания и лечении в специализированной клинике. Также он зависит от гистологической формы опухоли, наличия или отсутствия метастазов, чувствительности к химиотерапии и других индивидуальных факторов.
В течение трёх лет после лечения нужно контролировать состояние:
- Находиться на диспансерном наблюдении у врача-онколога.
- Регулярно определять уровень ХГЧ:
- еженедельно сдавать анализ до получения трёх последовательных отрицательных результатов, затем первые три месяца — два раза в месяц;
- в течение года — ежемесячно;
- второй год — раз в два месяца;
- третий год — раз в 3–4 месяца для профилактики рецидивов.
- Проходить УЗИ органов малого таза через две недели после удаления пузырного заноса, далее — в зависимости от динамики уровня ХГЧ.
- Сделать рентгенографию лёгких через две недели после удаления пузырного заноса, затем также в зависимости от динамики уровня ХГЧ .
Вернуться к привычным физическим нагрузкам и вести половую жизнь можно только после разрешения врача. Сроки зависят от состояния женщины и определяются индивидуально.
Беременность в течение первого года после завершения лечения пузырного заноса крайне не рекомендована . Контрацепция необходима в течение года после окончания лечения для пациенток с I–III стадией опухоли, а с IV стадией — не менее двух лет .
Список литературы
- Ассоциация онкологов России, Российское общество клинической онкологии, Российское общество специалистов по профилактике и лечению опухолей репродуктивной системы. Трофобластические опухоли: клинические рекомендации. — М., 2020. — 47 с.
- Мещерякова Л. А., Карселадзе А. И., Козаченко В. П. и др. Практические рекомендации по лекарственному лечению злокачественных трофобластических опухолей // Злокачественные опухоли. — 2018. — № 3. — С. 204–212.
- Baergen R. N. Gestational trophoblastic disease: Pathology // UpToDate. — 2017.
- Paradinas F. J., Browne P., Fisher R. A. et al. Сlinical, histopathological and Flowcytometric study of 149 complete moles, 146 partial moles and 107 non-molar hydroipic abortions // Hystopath. — 1996. — № 2. — Р. 101–109.ссылка
- Быстрицкая Д. А., Тихоновская М. Н., Мещерякова Л. А. и др. Трофобластические опухоли: к вопросу о классификации и факторах прогноза (часть II) // Российский онкологический журнал. — 2014. — № 2. — С. 32–34.
- FIGO Oncology Committee. FIGO staging for gestational trophoblastic neoplasia 2000 // Int J Gynaecol Obstet. — 2002. — № 3. — Р. 285–287.ссылка
- Ramirez P. T. Gestational Trophoblastic Disease // MSD Manual. — 2020.
- Lurain J. R. Gestational trophoblastic disease I: epidemiology, patology, clinical presentational and diagnosis of gestational trophoblastic diseases and management of gydatidiform mole // Am J Obstet Gynaec. — 2010. — № 6. — Р. 531–539.ссылка
- Чекалова М. А., Зуев В. М. Ультразвуковая диагностика в онкогинекологии. — М.: Русский врач, 2004. — 91 с.
- Тихоновская М. Н. Персистирующие трофобластические опухоли (диагностика и лечение): автореф. дис. … канд. мед. наук: 14.01.12. — М., 2015. — 166 с.
- Мещерякова Л. А., Козаченко В. П., Чекалова М. А. и др. Трофобластическая болезнь: ошибки в диагностике и прогноз // Акушерство и гинекология. — 2004. — № 4. — С. 50–55.
- Abu-Rustum N. R., Yashar C. M., Bean S. et al. Gestational Trophoblastic Neoplasia, Version 2.2019, NCCN Clinical Practice Guidelines in Oncology // J Natl Compr Canc Netw. — 2019. — № 11. — Р. 1374–1391.ссылка
- Мещерякова Л. А. Стандартное лечение трофобластической болезни // Практическая онкология. — 2008. — № 3. — С. 160–170.
- Joneborg U., Coopmans L., Trommel N. Fertility and pregnancy outcome in gestational trophoblastic disease // Int J Gynecol Cancer. — 2021. — № 3. — Р. 399–411.ссылка
- Goldstein D. P., Berkowitz R. S. Current management of complete and partial molar pregnancy // J Reprod Med. — 1994. — № 3. — Р. 139–146. ссылка
- Lurain J. R. Gestational trophoblastic disease I: Epidemiology, pathology, clinical presentation and diagnosis of gestational trophoblastic disease, and management of hydatidiform mole // Am J Obstet Gynecol. — 2010. — № 6. — Р. 531–539.ссылка
- Акушерство: национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М.: ГЭОТАР-Медиа, 2009. — С. 932.
- Бохман Я. В. Руководство по онкогинекологии. — СПб.: Фолиант, 2002. — С. 413–421.
- Fulop V., Mok S. C., Berkowitz R. S. Molecular biology of gestational trophoblastic neoplasia: a review // J Reprod Med. — 2004. — № 6. — Р. 415–422.ссылка
- Русакевич П. С., Литвинова Т. М. Трофобластическая болезнь: диагностический и лечебный менеджмент. — Минск: БелМАПО, 2016. — С. 14.
- Шмидт А. А., Безменко А. А., Гайворонских Д. И. и др.Клинические протоколы (гинекология). — 2-е издание, дополненное. — СПб.: СпецЛит, 2018. — С. 92–95.
- Мещерякова Л. А. Злокачественные трофобластические опухоли: современная диагностика, лечение и прогноз: дис. … д-ра мед. наук: 14.00.14. — М., 2005. — 321 с.
- Seckl M. J., Sebire N. J., Fisher R. A. et al. Gestational trophoblastic disease: ESMO clinical practice guidelines // Ann Oncol. — 2013. — Р. 39–50.ссылка