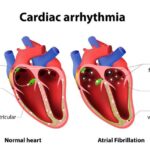
Мерцательная аритмия (фибрилляция предсердий) — нарушение ритма работы сердца, при котором отсутствует механическая систола предсердий и имеет место хаотичная электрическая активность их миокарда, состояние сопровождается нерегулярными сокращениями желудочков и гемодинамическими расстройствами.
Признаки фибрилляции предсердий на ЭКГ:
- отсутствие четко выраженных зубцов Р с их замещением волнами фибрилляции (ff) с различной амплитудой и частотой от 350 до 700 в минуту. Наиболее четко изменения регистрируются в 1 грудном отведении (V1);
- нерегулярные интервалы R-R.
Распространенность фибрилляции предсердий в общей популяции населения составляет от 1 до 2%.
В большинстве случаев развитие фибрилляции ассоциировано с органической патологией органов сердечно-сосудистой системы, создающих субстрат для сохранения фибрилляции, однако появление данного симптомокомплекса не всегда укладывается в какую-либо нозологическую категорию, в такой ситуации говорят об изолированной фибрилляции предсердий.
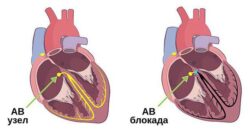
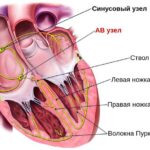
Строение и физиология сердца:
Фибрилляция предсердий
Заболевания, способствующие возникновению мерцательной аритмии
Среди ассоциированных с данной патологией заболеваний выделяют:
- гипертоническую болезнь;
- поражение и пороки развития клапанного аппарата сердца;
- врожденные пороки сердца;
- ишемическую болезнь сердца и перенесенный инфаркт миокарда;
- выраженную сердечно-сосудистую недостаточность (II-IV функционального класса);
- различные варианты кардиомиопатии и кардиомиодистрофии (в том числе токсическую и алкогольную);
- гипер- и гипотиреоз;
- нарушение углеводного обмена и сахарный диабет 1 и 2 типа;
- ожирение;
- синдром Пиквика (возникновение апноэ во сне);
- хроническую болезнь почек.
Факторы образа жизни, способствующие возникновению мерцательной аритмии
Провоцировать возникновение фибрилляции предсердий могут и некоторые лекарственные препараты, наркотические вещества, курение табака, нервно-психическое перенапряжение, оперативные вмешательства на сердце, удар электрическим током, наличие ВИЧ-инфекции.
Чем опасна фибрилляция предсердий
Нарушение может приводить к развитию хронической сердечной недостаточности. Непоследовательное сокращение камер сердца способно значимо влиять на гемодинамику. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться сердечная недостаточность.
Развитие острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет. Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма. Выделяют т. н. атеротромботический подтип острого нарушения мозгового кровообращения по ишемическому типу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы мерцательной аритмии
При фибрилляции предсердий отсутствует их эффективная механическая систола. При этом желудочки наполняются преимущественно пассивно за счет градиента давления между полостями сердца в период диастолы. В условиях увеличенной частоты сердечных сокращений не происходит достаточного наполнения желудочков, что приводит к гемодинамическим расстройствам различной степени выраженности.
Пациенты предъявляют жалобы на сердцебиение, чувство перебоя в ритме работы сердца, снижение работоспособности, повышенную утомляемость, одышку и сердцебиение при привычной ранее нагрузке. Кроме того, могут усугубляться симптомы уже существующих заболеваний сердечно-сосудистой системы.
Патогенез мерцательной аритмии
Хронические заболевания сердечно-сосудистой системы, а также состояния, характеризующиеся повышенной активностью РААС, вызывают структурное ремоделирование стенок предсердий и желудочков — пролиферацию и дифференцировку фибробластов в миофибробласты, синтез волокон соединительной ткани и развитие фиброза. Процессы ремоделирования камер сердца приводят к неоднородности проведения потенциала действия и к диссоциации сокращения мышечных пучков. При этом нарушается механическая систола предсердий и создаются условия для персистенции этого патологического состояния.
Ремоделирование сердца
Желудочки производят ненеритмичные сокращения, в итоге кровь задерживается в предсердиях, их объем увеличивается. Уменьшение наполнения желудочков, их частое сокращение, а также отсутствие эффективного сокращения предсердий могут приводить к снижению сердечного выброса и выраженным гемодинамическим расстройствам.
Из-за того, что кровоток в предсердиях замедляется из-за нарушения их механической систолы, а также из-за турбулентного перемешивания крови образуются тромбы, преимущественно в ушке левого предсердия.
Классификация и стадии развития мерцательной аритмии
В зависимости от присутствия искусственного клапана и поражений клапанного аппарата выделяют клапанную и неклапанную форму мерцательной аритмии.
Клинически различают несколько форм мерцательной аритмии, в зависимости от которых определяется тактика ведения пациента:
| Форма мерцательной аритмии | Описание |
|---|---|
| Впервые выявленная фибрилляцию предсердий | любой впервые возникший эпизод фибрилляции независимо от его причин и длительности |
| Пароксизмальная форма | периодические эпизоды фибрилляции предсердий длительностью до 7 суток с самопроизвольным прекращением |
| Персистирующая форма | эпизоды продолжительностью более 7 суток без самопроизвольного прекращения |
| Длительно персистирующая форма | эпизоды фибрилляции предсердий длятся более 1 года |
| Постоянная форма | присутствует постоянно |
Последние две формы по сути одинаковые, так как в обоих случаях эпизоды фибрилляции беспокоят больше года. Отличаются они именно тактикой ведения: если пациент с врачом решили контролировать ритм, то речь будет идти о длительно персистирующей форме, а если нет — то о постоянной форме. Если тактика ведения поменяется в сторону контроля ритма, то речь пойдёт о длительно персистирующей форме .
Осложнения мерцательной аритмии
Чем опасна фибрилляция предсердий:
- Развитием хронической сердечной недостаточности. Непоследовательное сокращение камер сердца влияет на движение крови в сосудистом русле. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться серьёзное осложнение мерцательной аритмии — сердечная недостаточность.
- Развитием острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет . Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма.
Таким образом, наблюдается тесная связь мерцательной аритмии с инсультом и сердечной недостаточностью.
Связь мерцательной аритмии с инсультом
Диагностика мерцательной аритмии
Обязательный минимум диагностики включает:
- ОАК;
- ОАМ;
- общеклиническое биохимическое исследование крови;
- определение общего холестерина и ЛПНП;
- определение АЧТВ, ПВ и коагулография для оценки готовности цельной крови к тромбообразованию;
- МНО при терапии варфарином;
- ЭКГ;
- холтеровское мониторирование ЭКГ, особенно при подозрении на наличие пароксизмальной фибрилляции предсердий;
- проведение ЭХО-КС для оценки функционального и анатомического состояния сердца;
- рентгенографию легких;
- плановую консультацию кардиолога.
Холтеровское мониторирование ЭКГ
Могут применяться дополнительные методы обследования:
- чрезпищеводная ЭХО-КС;
- стресс-эхокардиография со стимуляцией добутамином;
- коронароангиография;
- дуплексное УЗИ сосудов шеи;
- ультразвуковое дуплексное сканирование артерий и вен нижних конечностей;
- внутрисердечное электрофизиологическое исследование;
- определение Т4 свободного и ТТГ;
- КТ и МРТ исследование органов грудной клетки и др. в зависимости от клинической ситуации.
Ультразвуковое сканирование артерий и вен ног
Лечение мерцательной аритмии
Экстренная помощь пациентам с острым приступом мерцательной аритмии
При впервые возникшем эпизоде фибрилляции предсердий каждому пациенту показана госпитализация в стационар круглосуточного пребывания. Госпитализация также показана пациентам с длительностью приступа более 24 часов.
Некоторой части пациентов с нечастыми пароксизмами фибрилляции предсердий допустимо самостоятельно принимать от 450 до 600 мг. Пропафенона однократно (терапия “таблетка в кармане”). Стоит отметить, что такой подход допустим лишь в случае эффективности и безопасности, проверенной при госпитализации.
Как вести себя в случае эпизода нарушения ритма
При возникновении одышки, головокружения, потере сознания, давящей боли за грудиной на фоне приступа самому пациенту или сопровождающему обязательно необходимо вызвать бригаду неотложной помощи.
Целями лечения мерцательной аритмии является:
- профилактика тромбососудистых осложнений;
- улучшение клинического прогноза;
- уменьшение симптомов заболевания и улучшение качества жизни пациента;
- уменьшение частоты госпитализаций.
Профилактика рисков формирования тромбов
Первостепенной задачей терапии фибрилляции предсердий является профилактика тромбососудистых осложнений.
При наличии патологии со стороны венозной системы нижних конечностей пациент должен быть проконсультирован сосудистым хирургом.
Чтобы снизить готовность тромбов к тромбообразованию, применяются прямые и непрямые антикоагулянты.
Показания для антикоагулянтной терапии и выбор препарата определяются риском тромбоэмболии, который рассчитывают по шкале CHADS2. Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии противопоказаний показана длительная терапия пероральными антикоагулянтами. Однако антикоагулянтная терапия опасна кровотечениями. Для оценки риска данного осложнения разработана шкала HAS-BLED. Сумма баллов ≥ 3 указывает на высокий риск кровотечения, и применение любого антитромботического препарата требует особой осторожности.
К антикоагулянтам непрямого действия относится антагонист витамина К варфарин. Препарат относится к группе антиметаболитов и нарушает синтез в печени X фактора свертывания.
К прямым антикоагулянтам относят гепарин и низкомолекулярные препараты гепарина (фраксипарин, эноксапарин и др.). Перевод пациентов с непрямого антикоагулянта на прямой рекомендован при необходимости хирургического лечения в связи с удобством коррекции терапевтического диапазона дозы.
К новым непрямым антикоагулянтам относят препараты прямые ингибиторы тромбина (дабигатран) и ингибиторы Xа фактора свертывания крови (препараты из группы ксабанов — апиксабан, ривароксабан, эдоксабан). Препараты обладают эффективностью, сопоставимой с приемом варфарина при минимуме гемморагических осложнений. Доказательная база у препаратов существует на данный момент только по проблеме неклапанной фибрилляции предсердий. Эффективность препаратов относительно клапанной фибрилляции предсердий в настоящее время является предметом клинических исследований. Поэтому при наличии врожденной и приобретенной патологии клапанного аппарата и наличии искусственного клапана сердца единственным препаратом из группы антикоагулянтов по-прежнему остается варфарин.
Восстанавливать или не восстанавливать синусовый ритм
Выбор стратегии ведения проводится индивидуально. Учитывается возраст пациента, выраженность симптомов фибрилляции предсердий, наличие структурной патологии миокарда, физическая активность.
Удержание стабильного сердечного ритма
Длительная терапия фибрилляции предсердий предполагает выбор стратегии — поддержания синусового ритма или контроля частоты сокращений сердца.
При пароксизмальной фибрилляции возможно рассмотреть тактику поддержания синусового ритма.
При персистирующей и постоянной форме, пожилом возрасте, низкой физической активности и удовлетворительной субъективной переносимости фибрилляции большинство специалистов склоняются к тактике контроля ЧСС, т. к. восстановление синусового ритма и его последующий срыв сопровождаются изменениями реологических свойств крови и повышенным риском внутрисосудистого тромбообразования, а тактика поддержания синусового ритма не улучшает отдаленный прогноз у пациентов.
Контроль ЧСС
Стратегия контроля частоты сердечных сокращений предполагает регулярный прием частотоурежающих препаратов из группы сердечных гликозидов, бета-адреноблокаторов, блокаторов Са++ каналов и антиаритмиков III класса (амиодарон, дронедарон), а также используются их комбинации.
При подборе препаратов важно знать, есть ли у пациента трепетание предсердий. Это нарушение часто сочетается с фибрилляцией. Если доктор не учтёт это сочетание при подборе терапии, препараты будут воздействовать только на фибрилляцию, а трепетание сохранится. Это чревато развитием сердечной недостаточности: трепетание приводит к нему быстрее, чем фибрилляция.
Сегодня не существует точного ответа на вопрос о целевом уровне ЧСС при фибрилляции предсердий. Клинические и методические рекомендации основаны на мнении экспертов в области кардиологии.
Первоначально рекомендуется снизить частоту сокращения желудочков до уровня менее 110 ударов в покое и при физической нагрузке. Если урежение частоты сокращения желудочков не приводит к исчезновению ограничений физической активности, то целесообразно снизить частоту их сокращений до 60-80 в покое и 90-115 в минуту при физической нагрузке.
Сердечные гликозиды в большинстве случаев назначаются пожилым пациентам с низкой физической активностью, при тенденции к артериальной гипотонии. Наиболее распространенным препаратом является дигоксин, который принимается ежедневно в дозе 1/2 — 1/4 тб. в сутки.
Из бета-адреноблокаторов применяются:
- Метопролола сукцинат с модифицированным высвобождением в среднетерапевтической дозе 100-200 мг однократно в сутки;
- Бисопролол 2,5-10 мг однократно в сутки;
- Карведилол 3,125-25 мг. 2 раза в сутки;
- Атенолол 25-100 мг. однократно в сутки;
Среди недигидроперидиновых антагонистов Са++ назначают:
- Верапамил суточного распределения (Изоптин СР) 240 мг. 2 раза в сутки с интервалами по 12 часов;
- Дилтиазем 60 мг. 3 раза в сутки;
Из антиаритмиков III класса используют:
- Амиодарон (Кордарон) 100-200 мг. один раз в сутки;
- Дронедарон (Мультак) 400 мг. 2 раза в сутки;
Имеются клинические данные об эффективности омега-3 полиненасыщенных жирных кислот в комплексной терапии фибрилляции предсердий, в частности эйкозапентаеновой и докозагексаеновой. По данным многоцентровых плацебо-контролируемых клинических исследований FORWARD и OPERA, доказано влияние омега-3 полиненасыщенных жирных кислот на снижение риска внезапной смерти и общую летальность пациентов, имеющих хроническую сердечную недостаточность, и пациентов, перенесших острый инфаркт миокарда.
По данным исследования GISSI-Prevenzione, назначение омега-3 полиненасыщенных жирных кислот позволяет снизить рецидивы фибрилляции предсердий уже через 3 недели от старта терапии. Максимальный эффект наблюдается через год непрерывного приема препарата.
Стратегия контроля синусового ритма не исключает стратегию контроля частоты сердечных сокращений. Уменьшение частоты желудочковых сокращений до целевого уровня позволяет уменьшить клиническую симптоматику фибрилляции предсердий во время неизбежных срывов ритма работы предсердий.
Тактика контроля ритма не имеет существенного преимущества перед тактикой контроля частоты сокращений сердца в плане прогноза сердечно-сосудистой смертности, однако значительно уменьшает выраженность клинической симптоматики, возникающей при данном заболевании.
Препараты для восстановления синусового ритма
Для поддержания синусового ритма при фибрилляции предсердий рекомендуется применение следующих препаратов:
- Амиодарон (кордарон);
- Дроненадор (мультак);
- Дизопирамид (ритмодан);
- Этацизин;
- Аллапинин;
- Морацизин (Этмозин);
- Пропафенон (Пропанорм, Ритмонорм);
- Соталол (Соталекс);
- Флекаинид (не зарегистрирован на фармрынке в РФ на данный момент).
При развившемся пароксизме фибрилляции предсердий синусовый ритм восстанавливается спонтанно самостоятельно в течение нескольких часов или суток (до 7 суток).
При выраженной клинической симптоматике заболевания, а также если в дальнейшем будет выбрана стратегия поддержания синусового ритма, необходима медикаментозная кардиоверсия.
Для профилактики тромбососудистых осложнений пациенту предлагается прием 500 мг. ацетилсалициловой кислоты или 2 тб. (150 мг) клопидогрела.
- У пациентов с выраженным органическим поражением сердца (ИБС, ХСН, выраженная ГЛЖ и др.) медикаментозную кардиоверсию рекомендуется выполнять в/в капельным введением амиодарона.
- Новокаинамид 500-1000 мг. (5-10 ампул) в/в медленно на 20 мл. изотонического раствора или в/в капельное введение или в/в капельно — 500–600 мг. (5-6 ампул) на 200 мл. физраствора за 30 мин. В связи с возможностью снижения АД его нужно вводить в горизонтальном положении больного, имея рядом приготовленный шприц с 0,3-0,5 мл 1% раствора фенилэфрина (мезатона).
- Возможен пероральный прием новокаинамида для самостоятельной помощи при купировании пароксизма мерцательной аритмии, при условии, что безопасность данного метода была проверена предварительно в стационаре: 1–1,5 г. (4-6 тб) однократно. Через 1 ч (при отсутствии эффекта) еще 0,5 г (2 тб.) и далее каждые 2 ч по 0,5–1 г (до купирования пароксизма). Максимальная суточная доза – 3 г (12 таблеток).
- Пропанорм или ритмонорм вводятся в/в 2 мг/кг (4-6 ампул) на 10-15 мл. физраствора в течение 5 мин. Возможен прием в таблетированной форме — 2 тб. по 300 мг.
Электрическая кардиоверсия
Электрическая кардиоверсия постоянным током быстро и эффективно переводит фибрилляцию предсердий в синусовый ритм. Предпочтение данному виду восстановления синусового ритма отдается при нестабильной гемодинамике (нарастающим симптомам хронической сердечной недостаточности) и появлении ишемии миокарда по ЭКГ/ЭХО-КС.
Кардиоверсия
Радиочастотная катетерная абляция
Радиочастотная абляция — действенный метод восстановления и поддержания синусового ритма. Эффективность этого метода лечения при фибрилляции предсердий составляет до 74 % . Терапевтический эффект достигается за счет точечного воздействия на аритмогенные зоны сердца током высокой частоты (радиочастотная энергия) с температурой 40-55 градусов.
Данные о выполнении радиочастотной абляции в терапии первой линии у пациентов с фибрилляцией предсердий остаются противоречивыми, в то время как у пациентов с рецидивирующей фибрилляцией эта процедура является максимально оправданной и эффективной.
Выявлены неблагоприятные факторы, увеличивающие частоту рецидивов после проведения данной процедуры: дилатация левого предсердия, возраст старше 65 лет, длительность заболевания, количество ранее проведенных процедур, а также недостаточность аортального и митрального клапанов.
Радиочастотная (катетерная) абляция
Виды оперативного вмешательства при мерцательной аритмии
При мерцательной аритмии применяются хирургические методы лечения. Одним из вариантов является операция типа «лабиринта» Кокса. Суть операции заключается в изоляции задней стенки левого предсердия, каватрикуспидального и кавакавального перешейка и исключение из кровотока устья левого предсердия. Таким образом, операция создает электрический лабиринт ходов для распространения возбуждения, через которые импульс из синоатриального узла находит путь к предсердножелудочковому узлу, предотвращая формирование волн «re-entry». Операции типа “лабиринт” Кокса в основном использовались у пациентов, подвергающихся другим открытым операциям на сердце. Выполнение подобных сочетанных операций при мерцательной аритмии приводит к уменьшению рецидивов фибрилляции, трепетания предсердий и предсердных тахикардий, однако не влияет на общую смертность. Отбор пациентов на подобные методы хирургического лечения должен осуществляться на мультидисциплинарном консилиуме специалистов.
Хирургическая изоляция ушка левого предсердия выполнялась кардиоторакальными хирургами в течение нескольких десятилетий, однако проспективные рандомизированные исследования влиянии на частоту развития ишемического инсульта у пациентов после хирургического лечения в настоящее время отсутствуют.
Прогноз. Профилактика
Пароксизмальная и персистирующая формы фибрилляции предсердий могут оказаться, поводом для освобождения от труда с выдачей листка нетрудоспособности. Ориентировочный срок для освобождения от труда с целью купирования приступа — 7-10 дней; для подбора противорецидивной терапии требуется в среднем от 7 до 18 дней. Критериями закрытия листка временной нетрудоспособности являются:
- нормализация синусового ритма или достижение целевого уровня ЧСС 80 или 110 в минуту в случае выбора стратегии ЧСС контроля (в зависимости от наличия симптомов);
- достижение целевого уровня МНО при лечении антагонистом витамина К (2-3, оптимально 2,5);
- отсутствие сердечной декомпенсации;
- отсутствие тромбоэмболических осложнений;
- отсутствие осложнений в виде кровотечений на фоне приема непрямых антикоагулянтов;
- улучшение показателей качества жизни по опроснику SF-36 и шкале EHRA.
Список литературы
- Camm AJ, Kirchhof P, Lip GY, et al. (October 2010). «Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC)». Eur. Heart J. 31 (19): 2369–429
- Приказ Министерства здравоохранения Российской Федерации от 28 декабря 2012 г. № 1622н «Об утверждении стандарта специализированной медицинской помощи при фибрилляции и трепетании предсердий»
- Nodari S., Manerba A., Madureri A., et al. Effects of polyunsaturated fatty acids n-3 in the prophylaxis of atrial fibrillation relapses after external electric cardioversion. Eur. Heart J., 2006; 27, 887
- GISSI-Prevenzione Investigators Dietary supplementationwith n-3 polyunsaturated fatty acids and vitamin E aftermyocardial infarction: results of the GISSI-Prevenzione trial. Lancet 1999; 354 (9177): 447-455
- Родионов В.А., Антонченко И.В., Егай Ю.В., Попов С.В. Влияние Омега-3 полиненасыщенных жирных кислот на электрофизиологию предсердий у пациентов с фибрилляцией предсердий — кардиоваскулярная терапия и профилактика. Москва, 2008
- Ориентировочные сроки временной нетрудоспособности при наиболее распространенных заболеваниях и травмах (в соответствии с МКБ-10) от 21.08.2000 г. N 02-08/10-1977П
- Приказ от 28 декабря 2012 г. N 1622н об утверждении стандарта специализированной медицинской помощи при фибрилляции и трепетании предсердий
- Приказ Министерства труда и социальной защиты РФ от 17 декабря 2015 г. N 1024н «О классификациях и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы» (с изменениями и дополнениями)
- Arboix A. Cardiovascular risk factors in patients aged 85 or older with ischemic stroke. // Clin neurol neurosurg, 2006. – Vol. 108. – P. 638–643.
- Radiofrequency Ablation for Atrial Fibrillation. A Guide for Adults // Eisenberg Center at Oregon Health & Science University, 2009.
- Российское кардиологическое общество, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции, Ассоциация сердечно-сосудистых хирургов России. Фибрилляция и трепетание предсердий у взрослых: клинические рекомендации. — 2022.