Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых.
Прочие возбудители острого тонзиллита:
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
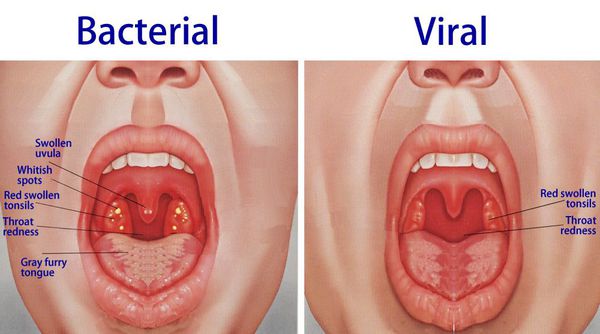
Бактериальный и вирусный тонзиллит
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы острого тонзиллита
Данное заболевание развивается остро, в среднем за двое суток, с ярко выраженной интоксикацией (общее недомогание, озноб, высокая температура до 38-40 градусов, головная боль, мышечные и суставные боли). На фоне повышенной температуры появляется боль в горле, может отдавать при жевании и глотании в висок и ухо. Регионарные лимфоузлы реагируют увеличением и повышением чувствительности, болезненностью при пальпации.
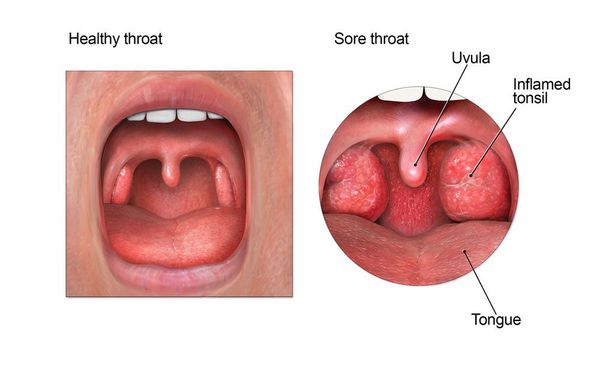
Здоровое и воспалённое горло
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания.
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота).
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека.
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит).
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита.
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение.
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз.
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату.
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно.
Ориентировочные сроки нетрудоспособности:
- катаральный тонзиллит — 5-6 дней;
- фолликулярный — 6-8 дней;
- лакунарный — 8-9 дней;
- фибринозный — 11-12 дней;
- флегмонозный — 13-14 дней.
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели.
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Список литературы
- Bisno AL, Gerber MA, Gwantley JM, Kaplan EL, Schwartz RH. Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Clin. Infect. Dis., 2002, 35: 113–125
- Warren J McIsaac, Vivel Goel, Teresa To, Donald E. Low The validity of a sore throat score in family practice. CMAJ. 2000 Oct 3; 163(7): 811–815
- Инфекционные болезни: национальное руководство/под ред. Н.Д. Ющука, Ю.Я. Венгерова — М.: ГЭОТАР-Медиа, 2009
- Козлов Р.С., Дехнич А.В. Справочник по антимикробной терапии — Смоленск: МАКМАХ, 2014
- Кунельская Н.Л., Туровский А.Б., Кудрявцева Ю.С. Ангины: диагностика и лечение // Русский медицинский журнал: научная статья. — 2010. — Т. 18. — № 7. — С. 438-440
- Приказ МЗРФ от 24 декабря 2012 г. N 1505н об утверждении стандарта специализированной медицинской помощи при остром тонзиллите
- Ющук Н.Д., Венгеров Ю.Я., Аликеева Г. К. Инфекционные болезни/2-е изд., перераб. и доп. — М.: ГЭОТАР-Медиа, 2011
- Igarashi H, Nago N et al. Abdominal pain and nausea in the diagnosis of streptococcal pharyngitis in boys. Int J Gen Med. 2017 Sep 22;10:311-318
- Soderholm AT, Barnett TC, Sweet MJ, Walker MJ. Group A streptococcal pharyngitis: immune responses involved in bacterial clearance and GAS-associated immunopathologies. J Leukoc Biol. 2017 Sep 2
- Vazquez MN, Sanders JE, Wilson B. Diagnosis and management of group A streptococcal pharyngitis and associated complications [digest]. Pediatr Emerg Med Pract. 2017 Dec 21;14(12 Suppl Points & Pearls):1-2
- Homme JH, Greenwood CS. Duration of Group A Streptococcus PCR positivity following antibiotic treatment of pharyngitis. Diagn Microbiol Infect Dis. 2018 Feb;90(2):105-108