Пузырный занос, или молярная беременность, — это редкая патология плодного яйца, возникающая из-за нарушения развития и роста трофобласта (наружного слоя клеток зародыша).
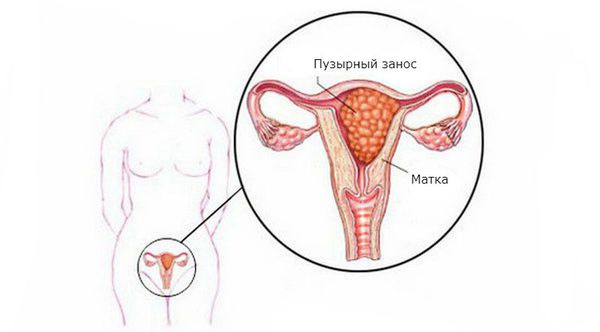
Пузырный занос
Пузырный занос относится к группе гестационных трофобластических болезней (ГТБ).
Распространённость пузырного заноса
Частота встречаемости сильно варьирует в различных странах. Так, в США пузырный занос встречается довольно редко (1:1200 беременностей), в то время как в странах Азии и Латинской Америки — широко распространён (1:200 беременностей). Его частота повышается с возрастом: у женщин старше 40 лет — патология выявляется значительно чаще .
Причины возникновения пузырного заноса
Причины развития патологии на сегодняшний день достоверно неизвестны — существует несколько теорий, что существенно затрудняет не столько диагностику патологии, сколько её лечение и профилактику.
Однако можно отметить факторы, повышающие риск развития пузырного заноса:
- наличие в истории пациентки пузырного заноса: единственный случай повышает риск повтора на 1-1,5 %, два случая — на 11-25 %;
- аборты — повышают риск в 3,1 раза;
- возраст младше 15 лет и старше 40 лет — повышает риск в 7,5 раз .
У женщин с поздним началом менструаций (от 17 лет и старше) вероятность развития злокачественных форм пузырного заноса выше относительно пациенток со своевременным или ранним появлением менструаций .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пузырного заноса
Основные симптомы пузырного заноса проявляются в первую половину беременности (до 18-й недели). Пузырный занос вне зависимости от его типа более чем в 90 % случаев сопровождается маточным кровотечением.
Главный симптом пузырного заноса — кровянистые выделения, в которых можно рассмотреть специфические ткани пузырного заноса (он похож на виноградную гроздь). Выделения нерегулярные и небольшого объёма.

Ткани пузырного заноса
Важный признак пузырного заноса — увеличение размеров матки, превышающее предполагаемый срок беременности. Женщина может сама отметить такое увеличение, особенно если это не первая её беременность.
В отдельных случаях пациентка может нащупать через переднюю брюшную стенку опухолевидное образование.
Пузырный занос происходит либо с гибелью эмбриона на первом этапе его развития, либо с гибелью плода на ранних сроках беременности. Этого невозможно избежать, потому что плацента не формируется должным образом, что приводит к нарастающему дефициту кислорода и питательных веществ, необходимых для развития нормальной беременности.
Удаление аномальной ткани производится либо из полости матки (вакуумная аспирация), либо вместе с маткой (гистерэктомия). В некоторых случаях возможно самопроизвольное прерывание беременности.
Также симптомом пузырного заноса может быть выраженный токсикоз, проявляющийся:
- рвотой;
- общей слабостью;
- головокружением;
- болью в нижней части живота;
- снижением веса при соблюдении режима питания;
- отёками.
При развитии осложнений у половины пациенток кровотечения становятся обильными и могут присоединиться неукротимая рвота, дыхательная недостаточность, тахикардия (учащённое сердцебиение), дрожание рук, жалобы на давление изнутри в животе.
Инвазивный пузырный занос характеризуется высокой скоростью развития и глубиной проникновения в миометрий. Это обусловливает симптомы, сохраняющиеся после удаления пузырного заноса: кровотечение, увеличенный размер матки и уровень β-ХГЧ, болевой синдром .
Патогенез пузырного заноса
Основа развития пузырного заноса — клетки трофобласта, составляющие наружный слой зародыша на стадии развития бластоцисты. При полном пузырном заносе происходит не только патологическое разрастание трофобласта, но и существенно изменяется его строение, что в меньшей степени характерно для частичного типа.
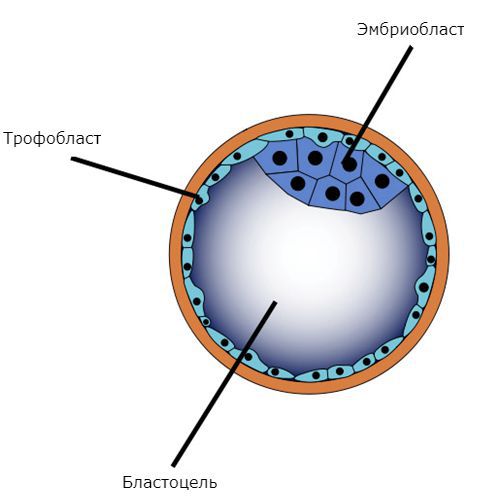
Бластоциста
Современные исследователи делятся на сторонников двух теорий возникновения пузырного заноса:
- вирусного перерождения трофобласта;
- иммунологической теории возникновения.
Первые считают, что в результате мутации, запущенной вирусом, уже на начальной стадии формирования зародыша происходит развитие опухоли. Эта теория особенно востребована в сезон эпидемии.
Согласно второй теории, на фоне метаболической предрасположенности к развитию опухоли, у организма снижаются защитные свойства. Это сочетание и является основой для развития пузырного заноса. Во время беременности плод выступает по отношению к материнскому организму в качестве трансплантата. Причиной является наличие у плода антигенов, которые отличаются от материнских и вызывают ответ иммунной системы женщины.
Кроме того, есть ещё теории повышения активности фермента гиалуронидазы (при пузырном заносе её уровень повышается в 7,5 раз по сравнению с нормой) и недостаточности белка.
При пузырном заносе вместо нормального эмбриона в матке появляются множественные кисты в виде пузырьков с жидкостью разного размера. Плодное яйцо становится похожим на виноградную гроздь. Происходит такое из-за аномального перерождения ворсинок хориона (верхней оболочки плодного яйца, которая прикрепляется к стенке матки и обеспечивает питание эмбриона) в пузырьки.
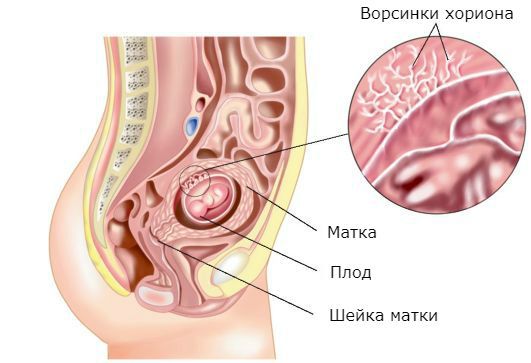
Ворсинки хориона в норме
Эмбрион погибает на раннем сроке:
- при полном пузырном заносе — на стадии оплодотворения яйцеклетки;
- при частичном пузырном заносе — на сроке до 20 недель.
При пузырном заносе и многоплодной беременности в редких случаях возможно нормальное развитие одного эмбриона при одновременной гибели либо несформированности второго. В такой ситуации некоторые женщины могут выносить и родить здорового ребёнка .
Классификация и стадии развития пузырного заноса
Патология может протекать по двум «сценариям», выделяемым Национальным институтом здоровья США:
- Доброкачественный (полный пузырный занос и частичный).
- Злокачественный (так называемые гестационные трофобластические неоплазии) — инвазивный пузырный занос:
- хорионкарцинома;
- трофобластичесая опухоль плацентарного ложа (ТОПЛ);
- эпителиоидная трофобластическая опухоль (ЭТО).
Кроме того, выделяют течение заболевания с метастазами и без.
Полный пузырный занос
Причина полного пузырного заноса — наличие в оплодотворённой яйцеклетке только отцовских хромосом при полном отсутствии материнских. В данной ситуации эмбрион, плацента и оплодотворённый пузырь не формируются.
Частичный пузырный занос
Формируется после 12 недель беременности. Причина частичного пузырного заноса — наличие в оплодотворённой яйцеклетке одного набора материнских хромосом и двух отцовских. Так случается при слиянии одной яйцеклетки сразу с двумя сперматозоидами либо при дублировании отцовских хромосом. В такой ситуации кариотип становится триплоидным (например, 69,XXY), редко тетраплоидным (92,XXXY). При частичном пузырном заносе формируется плацентарная структура кистообразного характера и плацентарная ткань.
Инвазивный пузырный занос
При инвазивном пузырном заносе происходит прорастание хориальных ворсин в самую глубь миометрия с разрушением тканей.
Существует также классификация гестационной трофобластической болезни по стадиям, согласно FIGO 2000:
- I (T1) — процесс ограничивается маткой;
- II (T2) — вовлечены другие органы половой системы;
- III (M1a) – метастазы проникают в лёгкие (половые органы могут быть вовлечены в патологический процесс или нет);
- IV (M1b) — метастазы обнаруживаются в более отдалённых органах .
Осложнения пузырного заноса
Один из вариантов осложнения пузырного заноса — его повторное развитие, риск которого значительно выше по сравнению с женщинами, никогда не сталкивавшихся с ним. Однако при корректном лечении вероятность рецидива впоследствии не превышает 1 % .
Осложнения пузырного заноса:
- гестозы (проявляются отёками, повышением давления, потерей белка с мочой, судорогами);
- артериальная гипертензия;
- тиреотоксикоз.
Иногда наблюдается аменорея и в очень редких случаях — эмболия лёгочной артерии.
При патологии могут образовываться текалютеиновые кисты в яичниках, которые достигают больших размеров.
Текалютеиновые кисты возникают на ранней стадии беременности, когда жёлтое тело не в состоянии синтезировать достаточное количество прогестерона.
Наличие в яичниках кист большого размера может привести к перекруту ножки кисты или разрыву кисты с развитием симптоматики «острого живота». При пузырном заносе образуется множество кист, часть из которых может развиться до крупного размера. Большой размер кисты создаёт риск перекрута или разрыва.
Кроме того, осложнениями после удаления пузырного заноса могут выступать бесплодие и нарушение менструального цикла (вплоть до полного прекращения). При последующих беременностях со стороны плода повышаются риски патологий развития.
Но наибольшую опасность представляет озлокачествление пузырного заноса. Первоначально исследователи полагали, что частичный пузырный занос не склонен к «перерождению» в злокачественную форму. Однако сейчас такая вероятность доказана только для 5 % случаев. При полном пузырном заносе эта трансформация происходит в 20 % случаев .
Диагностика пузырного заноса
Для установления диагноза врач опирается на следующие критерии:
- клиническая картина — оценка симптомов и жалоб беременной;
- оценка состояния полости матки и плодного яйца или плода на УЗИ;
- уровень гормона β-ХГЧ.
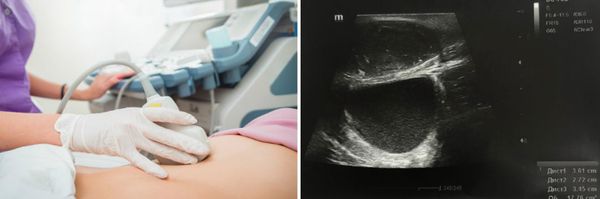
УЗИ органов малого таза
Частичный пузырный занос выявляют на сроке беременности от 9 до 34 недель, полный тип — чаще в период от 11 до 25 недель беременности.
УЗИ при диагностике пузырного заноса
Обнаружить полный пузырный занос можно с помощью проведения ультразвукового исследования (УЗИ). В большинстве случаев патология является случайной находкой.
Во время УЗИ будет видно, что размеры матки существенно отличаются от предполагаемого срока беременности:
- при полном пузырном заносе — увеличена (в два и более раз для данного срока беременности);
- при частичном – уменьшена или соответствует сроку беременности.
Кроме того, при полном пузырном заносе на УЗИ не удаётся обнаружить нормальное плодное яйцо (эмбрион) и амниотическую жидкость, присутствует гетерогенная масса с включениями. При частичном пузырном заносе на УЗИ фиксируется плод с возможной задержкой развития, плацента содержит одно или несколько патологических включений, увеличен размер плодного пузыря .
В 20-40 % случаев на УЗИ выявляют двухсторонние кисты размером от 8 см и более в диаметре. Размер кист более 10 см в диаметре, особенно в сочетании с опухолевым узлом в матке или (и) в лёгких, должен насторожить. В таком случае врачу следует предположить злокачественный характер опухоли. При полном пузырном заносе кисты присутствуют, при частичном могут отсутствовать .
Лабораторные анализы
Наряду с повышением уровня β-ХГЧ, растёт уровень онкомаркеров и понижается уровень АФП (альфа-фетопротеина). При полном пузырном заносе уровень β-ХГЧ всегда выше 100 000 мМЕ/мл, а при частичном — ниже 100 000 мМЕ/мл .
Для пузырного заноса также характерны признаки раннего начала (до 20 нед.) преэклампсии: повышение артериального давления и присутствие белка в анализах мочи .
Поскольку опухоль может быть злокачественной, материал, взятый после удаления пузырного заноса, обязательно направляется на гистологическое исследование и по его результатам назначается анализ на онкомаркеры .
Лечение пузырного заноса
При пузырном заносе проводят его хирургическое удаление. Оно включает контрольный острый кюретаж (выскабливание) и обязательное исследование состава тканей материала (гистологическое исследование). На исследование отправляют ткани, полученные в результате проведения аспирации, и после выскабливания.
Женщинам, желающим сохранить репродуктивную функцию, показано лечение с помощью вакуумной аспирации.
Процедура удаления пузырного заноса состоит из нескольких этапов:
- Подготовка шейки матки.
- Вакуумная аспирация.
- Выскабливание.
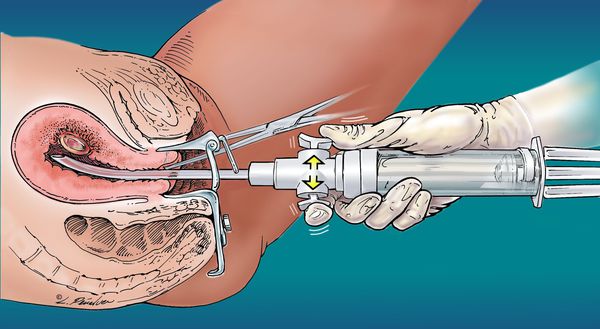
Вакуумная аспирация
Послеоперационное наблюдение
После операции проводят еженедельный мониторинг уровня β-ХГЧ до тех пор, пока не будет получено три отрицательных теста подряд. Далее мониторинг проводится ежемесячно в течение первого года. Обязательным является УЗ-контроль через две недели после удаления пузырного заноса.
Если уровень β-ХГЧ неуклонно снижается, стремясь к нормальным значениям, то химиотерапия не требуется. При невозможности проведения подобного мониторинга рекомендуется применять стандартный вариант химиотерапии тремя курсами и по завершении — обследование.
После удаления пузырного заноса и восстановления привычного режима половой жизни женщина должна использовать контрацептивные средства на протяжении одного года после восстановления уровня β-ХГЧ до нормальных значений.
Женщинам, не планирующим рождение детей в будущем, может быть проведена гистерэктомия — операция по удалению матки .
Прогноз. Профилактика
Зачастую прогноз благоприятный — полное излечение с сохранением фертильности у большинства пациенток. Современные методы, техники, принципы и схемы лечения позволяют успешно сохранять репродуктивную функцию даже пациенткам, нуждающимся в оперативном удалении опухоли.
Однако это не относится к многоплодным беременностям, осложнённым развитием полного или частичного пузырного заноса. Вероятность рождения живого младенца из многоплодной беременности с полным пузырным заносом составляет 30-50 %. При этом отмечаются развитие акушерских осложнений у 65 % женщин и неоплазии — у 25-45 % женщин .
Важным условием профилактики рецидива пузырного заноса является наблюдение гинекологом в течение 1-1,5 лет. Новую беременность следует отложить до завершения наблюдения, а лучше до истечения двухлетнего периода после удаления заноса.
Для предохранения и восстановления гормонального баланса применяют гормональные контрацептивы, которые подбираются под контролем гинеколога.
Врачу необходимо помнить, что пациенткам, имеющим отрицательный резус-фактор, обязательно проведение иммуноглобулинотерапии, особенно в ситуации частичного пузырного заноса.
Ввиду недостаточной изученности патологии, мероприятия по профилактике не разработаны. Зарубежные и отечественные исследователи отмечают важную роль витамина А в профилактике пузырного заноса, так как его дефицит является фактором риска развития гестационной трофобластической болезни .

Продукты с высоким содержанием витамина А
Пузырный занос при ЭКО
Развитие частичной формы пузырного заноса невозможно по причине подконтрольного оплодотворения яйцеклетки, которое производится единственным сперматозоидом. Что касается полного варианта, то в обычной программе ЭКО существует минимальный риск его развития, потому что на состояние яйцеклетки эмбриолог повлиять никаким образом не может. При этом использование технологии предимплантационной генетической диагностики (методы КФ-ПЦР и FISH) позволяет избежать подобного развития событий .
Список литературы
- R. S. Berkowitz, D. W. Cramer, M. R. Bernstein, S. Cassells, S G Driscoll, D P Goldstein. Risk factors for complete molar pregnancy from a case-control study // Am J Obstet Gynecol, 1985;152(8): 1016-20.
- Yuanming Shen, Xiaoyun Wan and Xing Xie. A metastatic invasive mole arising from iatrogenic uterus perforation // BMC Cancer, 2017; 17: 876.
- Министерство здравоохранения РФ. Трофобластические опухоли. Клинические рекомендации, 2020. — 47 с.
- Мещерякова Л.А. Трофобластическая болезнь. // Гинекология, 2014. — № 4. — С. 74-82.
- Soper J., Creasman W. T. Гестационная трофобластическая болезнь. Клиническая онкогинекология. Под. ред. Ф. Дж. Дисаи, У. Т. Крисмана, перевод с англ. Е. Г. Новиковой. — М.: Практ. мед., 2012. — 2: 180–221.
- Быстрицкая Д. А., Тихоновская М. Н., Мещерякова Л. А., Кузнецов В. В., Давыдова И. Ю. Трофобластические опухоли: к вопросу о классификации и факторах прогноза (часть I) // Российский онкологический журнал. — № 1, 2014. — 44-56.
- Быстрицкая Д. А., Тихоновская М. Н., Мещерякова Л. А., Кузнецов В. В., Давыдова И. Ю. Трофобластические опухоли: к вопросу о классификации и факторах прогноза (часть II) // Российский онкологический журнал. — №2, 2014. — 32-36.
- Доброхотова Ю. Э., Аракелов С. Э., Данелян С. Ж., Боровкова Е. И., Залесская С. А., Меджидова М. К., Нагайцева Е. А. Пузырный занос: клинический случай ведения беременности // Гинекология, 2019, том 21. — № 2, 28-33.
- Жалиева Г. К. Пузырный занос: диагностика, лечение // Дисс… канд.мед.наук. — Бишкек, 2008. — 103 с.
- Кох Л. И. Пузырный занос. Врачебная тактика. Сибирский онкологический журнал, 2003. — №3, 30-32.
- Маркина И. В. Современная тактика лечения трофобластической болезни. // Дисс… канд.мед.наук. — Москва, 2011. — 138 с.
- Мещерякова Л. А. Злокачественные формы трофобластической болезни: современная диагностика, лечение, прогноз. // Дисс… д-ра мед.наук. Москва, 2005. — 321 с.
- Мещерякова Л. А. Трофобластическая болезнь. Опухоли репродуктивной системы // ФГБНУ «РОНЦ им. Н.Н. Блохина», Москва. — №4, 2014. — 74-82.
- Сидорова И. С., Кулаков В. И., Макаров И. О. Руководство по акушерству. — М.: Медицина, 2006.
- Солопова А. Г., Макацария А. Д., Егорова Е. С., Москвичёва В. С., Митрюк Д. В. Гестационная трофобластическая болезнь: вопросы классификации, эпидемиологии и этиопатогенеза. // Акушерство, гинекология и репродукция, 2018; 12 (1): 93-98.
- Солопова А. Г., Макацария А. Д., Солопова А. Е., Егорова Е. С., Москвичёва В. С. Гестационная трофобластическая болезнь: факторы риска, современные методы диагностики и лечения // Акушерство, гинекология и репродукция, 2018; 12 (2) 49-53.
- Тихоновская М. Н., Быстрицкая Д. А., Кузнецов В. В., Мещерякова Л. А. Персистирующие трофобластические опухоли // ФГБУ «РОНЦ им. Н.Н. Блохина» РАМН, Москва 1-2, 2013.
- Ходжаева Г. Д., Абдурахманова Ф. М., Мавлонова С. Н., Садыкова Г. Н. Факторы, способствующие развитию пузырного заноса // Научно-медицинский журнал «Вестник Авицены», №4, 2016. — 49-51.
- Цип Н. П. Пузырный занос: факторы риска. // Онкология, 2002; 4 (1): 74–77.
- Доброхотова Ю. Э., Аракелов С. Э. и др. Пузырный занос: Клинический случай ведения беременности. // Гинекология, 2019. — Том 21 (2). — С. 28-33.
- N. J. Sebire, R. A. Fisher, M. Foskett, H. Rees, M. J. Seckl, E. S. Newlands. Risk of recurrent hydatidiform mole and subsequent pregnancy outcome following complete or partial hydatidiform molar pregnancy // BJOG, 2003; 110 (1): 22-6.ссылка
- P. C. Lorigan, S. Sharma, N. Bright, R. E. Coleman, B. W. Hancock. Characteristics of women with recurrent molar pregnancies. // Gynecol Oncol . 2000; 78(3 Pt 1): 288-92.ссылка