Акромегалия (Acromegaly) — это заболевание, при котором в организме избыточно вырабатывается гормон роста. В результате огрубляются черты лица, увеличиваются кисти и стопы, ухудшается зрение, болит голова и суставы. Заболевание развивается постепенно, поэтому зачастую её выявляют спустя 5–10 лет после появления первых симптомов .
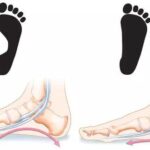
Характерные черты при акромегалии
Распространённость акромегалии
Акромегалией страдают около 50 человек на 1 млн населения. Болезнь одинаково распространена среди обоих полов, чаще проявляется в возрасте от 40 до 50 лет .
Причины акромегалии
В 95 % случаев причиной акромегалии становится доброкачественная гормонально-активная аденома гипофиза. Менее 2 % случаев приходятся на опухоли, состоящие из нейроэндокринных клеток, но расположенные в лёгких, поджелудочной железе, кишечнике и средостении. К другим причинам болезни относятся наследственные эндокринные нарушения: синдромы Вермера и Мак-Кьюн — Олбрайта, комплекс Карни и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы акромегалии
Симптомы акромегалии:
- изменения внешности — увеличиваются губы, уши и нос, выступают надбровные дуги и нижняя челюсть;
- макроглоссия — увеличивается и утолщается язык, из-за чего на его спинке можно заметить отпечатки зубов;
- уплотнение и шершавость кожи;
- сильная потливость;
- нерегулярный менструальный цикл;
- снижение эрекции и либидо;
- признаки сдавления гипофизом близлежащих структур: головная боль, потеря обоняния, ухудшение зрения, снижение интеллекта и изменения личности .
Как правило, пациенты годами не придают значения симптомам и обращаются к доктору, заметив изменения внешности. Особенно они видны при сравнении старых и новых фотографий.

Развитие акромегалии
Патогенез акромегалии
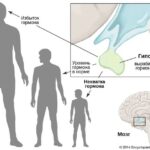
В норме гипофиз вырабатывает гормон роста, или соматотропин (СТГ). Этот гормон влияет на зоны роста — эпифизарные пластинки, участки растущей ткани в трубчатых костях. В результате хрящевая ткань постепенно замещается на костную и трубчатые кости удлиняются .
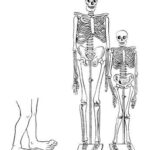
Если гормон избыточно вырабатывается в детстве и подростковом возрасте, когда зоны роста открыты (т. е. эпифизарные хрящи ещё не окостенели), развивается гигантизм, или патологическая высокорослость. При гигантизме рост у мужчин превышает 200 см, у женщин — 190 см.
У взрослых эти зоны закрыты, поэтому повышенный уровень соматотропина приводит к акромегалии — человек уже не растёт, увеличиваются только части тела: лоб, уши, нос, губы, кисти и стопы .
Гормон роста избыточно вырабатывается при опухолях гипофиза, в редких случаях — при развитии нейроэндокринных опухолей в лёгких и поджелудочной железе. Также к акромегалии могут приводить опухоли гипоталамуса: они секретируют рилизинг-гормоны, которые стимулируют гипофиз.
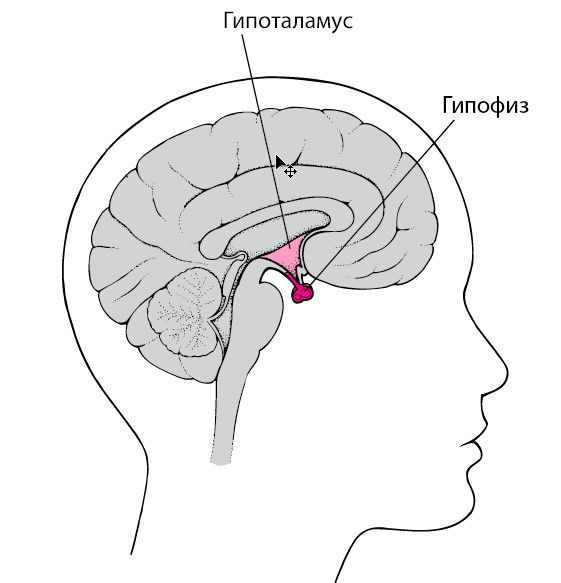
Гипофиз и гипоталамус
Большинство аденом гипофиза возникают спонтанно, наследственную предрасположенность выявляют только в 5 % случаев. Семейные идиопатические аденомы гипофиза в 15 % случаев связаны с мутациями в гене AIP, причины остальных 85 % неизвестны .
Избыток гормона роста приводит к следующим изменениям:
- нарушается углеводный обмен, и развивается гипергликемия (избыток глюкозы в крови);
- стимулируются молочные железы, из сосков выделяется белесоватая жидкость;
- усиливается синтез белков, из-за чего растёт количество и размер клеток хрящевой ткани, что в итоге приводит к увеличению частей тела;
- усиливается транспорт аминокислот в мышечные клетки, внутренние органы работают активнее и становятся крупнее.
Классификация и стадии развития акромегалии
Опухоли гипофиза подразделяют на следующие виды:
- соматотропиномы, состоящие из слабых гранулированных хромофобных клеток, — это высоко гормональные образования, которые возникают в молодом возрасте и тяжело поддаются лечению;
- соматотропиномы, состоящие из густо гранулированных эозинофильных клеток, — это опухоли, которые отличаются доброкачественным течением и чаще возникают у людей старше 50 лет;
- смешанные опухоли — быстро растут и сдавливают окружающие ткани;
- опухоли из ацидофильных стволовых клеток — агрессивные образования, чаще проявляются в 14–18 лет;
- плюригормональные аденомы I и II типа — быстро растут и склонны к рецидивам;
- атипичные аденомы, гипофизарные карциномы — быстро растут, могут проникать в окружающие ткани .
В большинстве случаев к акромегалии приводят гормонально-активные доброкачественные опухоли гипофиза .
Степени тяжести акромегалии
В зависимости от состояния больного выделяют три степени тяжести акромегалии:
- Лёгкая — пациент умеренно активен, преобладают неспецифические симптомы: мышечная слабость, утомляемость и головная боль. Заболевание лечится в амбулаторных условиях.
- Средняя — пациент обслуживает себя самостоятельно, но работать уже не может. Болезнь проявляется одышкой и гипертонией, у человека повреждаются суставы, что ограничивает его подвижность. На этой стадии акромегалия тоже лечится амбулаторно.
- Тяжёлая — больной не может работать и обслуживать себя, нарастает дыхательная и сердечно-сосудистая недостаточность, нарушается мозговое кровообращение. Требуется госпитализация .
Стадии акромегалии
Выделяют четыре стадии развития акромегалии:
- Латентная стадия — проявляется неспецифическими симптомами: головной болью, слабостью мышц, потливостью и онемением пальцев рук. На этой стадии акромегалию можно заподозрить по изменениям гипофиза при МРТ мозга и рентгене черепа, а также по результатам анализа на соматотропин.
- Стадия гипертрофии — спустя несколько лет от начала болезни заметно меняется внешность: увеличиваются надбровные дуги, скулы, нижняя челюсть, мягкие ткани носа, губ и ушей, утолщается и уплотняется кожа. Также увеличиваются внутренние органы, из-за чего развивается кардио- и пневмосклероз, цирроз печени, остеопороз, деформируется скелет и разрушаются суставы.
- Опухолевая стадия — развивается за счёт масс-эффекта, т. е. сдавления гипофизом соседних структур. Проявляется следующими симптомами:
- при сдавлении гипоталамуса и вышележащих отделов нервной системы — потерей обоняния, эпилепсией, изменением аппетита, режима сна и бодрствования;
- при поражении черепно-мозговых нервов — болью по ходу лицевого и тройничного нервов, ухудшением слуха;
- при поражении височных долей — снижением интеллекта и изменением личности;
- при сдавлении турецкого седла (области черепа, в которой расположен гипофиз) — стойкой головной болью, на которую слабо действуют обезболивающие препараты.
- Стадия истощения — чаще всего возникает при длительном поражении различных органов. Сопровождается одышкой, гипертонией, сердечной недостаточностью и нарушением мозгового кровообращения. Без лечения пациент может погибнуть, чаще всего это происходит из-за остановки дыхания при бронхо-лёгочной патологии или синдроме апноэ во сне.
Осложнения акромегалии
Осложнения акромегалии чаще всего вызваны компрессией окружающих тканей и проявляются по мере увеличения гипофиза. Опухоль сдавливает клетки, которые вырабатывают гормоны, что может привести к развитию вторичного гипогонадизма, гипотиреоза, несахарного диабета и гипокортицизма.
Если опухоль выходит за пределы турецкого седла, развиваются следующие осложнения:
- выпадение полей зрения — чаще двустороннее со стороны виска, из-за чего пациенты не видят предметы, расположенные сбоку, например при вождении машины они часто попадают в ДТП, так как не замечают помеху сбоку;
- отёк и атрофия дисков зрительных нервов — проявляются пеленой и затемнением перед глазами, вплоть до слепоты;
- снижение слуха;
- нарушение обоняния и чувство заложенности носа;
- гидроцефалия и несахарный диабет — сопровождаются головной болью, жаждой и частым мочеиспусканием (до 15–20 раз в сутки);
- лихорадка;
- эпилепсия;
- изменение пищевого поведения;
- проблемы со сном — бессонница, ночные пробуждения;
- слабость, быстрая утомляемость и медлительность;
- изменения личности и интеллекта, депрессия, снижение памяти;
- потеря тактильной и болевой чувствительности;
- повышение артериального давления .
Диагностика акромегалии
Для диагностики акромегалии применяются лабораторные и инструментальные методы.
Лабораторная диагностика
- Анализ на ИФР-1 в крови (инсулиноподобный фактор роста-1) — оптимальный метод при подозрении на акромегалию. Тест проводится утром натощак. При болезни уровень ИФР-1 повышен, но он может расти и у женщин во время беременности. Кроме того, ошибочный результат возможен при острых воспалительных заболеваниях, сахарном диабете, дефиците питательных веществ, почечной и печёночной недостаточности, тяжёлых инфекциях (сепсис, СПИД), ожогах, операциях на брюшной полости и приёме оральных эстрогенов .
- Оральный глюкозотолерантный тест (ОГТТ) — уровень гормона роста определяют до начала теста, затем принимают 75 г глюкозы и через два часа замеряют его снова. В норме он снижается, но при акромегалии не опускается ниже 1 мг/л. Этот анализ также позволяет оценить эффективность лечения.
- Исследование базального уровня гормона роста — проводят утром натощак трёхкратно с интервалом 20 минут, после чего образцы крови перемешивают. Такой алгоритм позволяет избежать диагностических ошибок.
Инструментальная диагностика
Для визуализации аденомы гипофиза проводится МРТ головного мозга с контрастированием.
Выделяют пять степеней развития аденомы гипофиза:
- 0 — микроаденома размером менее 10 мм, без роста;
- 1 — аденома размером до 10 мм, частично разрушает турецкое седло;
- 2 — макроаденома более 10 мм, целиком заполняет турецкое седло;
- 3 — макроаденома разрушает турецкое седло и прорастает в сфеноидальный или кавернозный синусы;
- 4 — макроаденома полностью разрушает турецкое седло и прорастает в окружающие ткани .
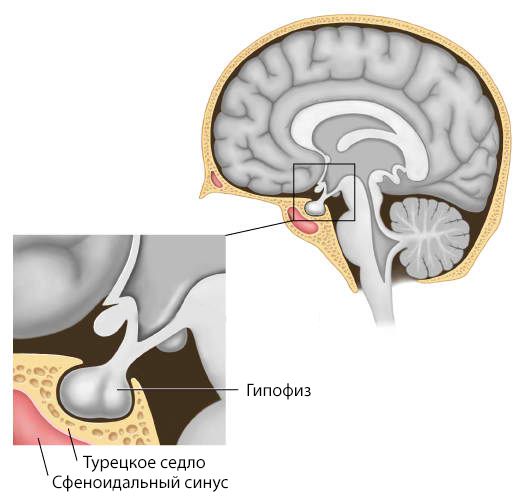
Расположение гипофиза
Чтобы выявить осложнения и оценить эффективность лечения, проводятся дополнительные обследования:
- осмотр глазного дна с определением полей зрения;
- суточный мониторинг артериального давления и ЭКГ;
- сомнография;
- колоноскопия;
- УЗИ щитовидной железы, брюшной полости и органов малого таза.
Дифференциальная диагностика
Акромегалия может напоминать следующие заболевания:
- cиндром множественной эндокринной неоплазии 1-го типа (МЭН-1) — при МЭН-1 опухоли поражают не только гипофиз, но и паращитовидные железы, лёгкие и островки поджелудочной железы;
- гипотиреоз — при этом заболевании, как и при акромегалии, утолщается кожа, отекает лицо, появляется слабость и сонливость, поэтому отличить его можно только по повышенному уровню тиреотропного гормона (ТТГ);
- болезнь Педжета — увеличивается череп, утолщаются концевые участки длинных трубчатых костей, повышается активность щелочной фосфатазы;
- синдром Мак-Кьюн — Олбрайта — характерны три признака: преждевременное половое созревание, костно-фиброзная дисплазия и пятна на коже цвета кофе с молоком;
- комплекс Карни — развивается миксома сердца, появляются пятна на коже, шванномы, узелковая дисплазия надпочечников;
- пахидермопериостоз — огрубляются черты лица, утолщаются кожные складки, пальцы по форме становятся похожи на барабанные палочки.
Отличить акромегалию от этих болезней можно по повышенному уровню ИФР-1 и соматотропного гормона (базального и после приёма глюкозы).
Лечение акромегалии
Основные цели лечения акромегалии — снизить выработку гормона роста, ослабить симптомы и предотвратить рецидивы. Для этого применяют хирургическое лечение, медикаментозную и лучевую терапию .
Хирургическое лечение
При акромегалии рекомендуется удалить опухоль гипофиза. Операцию проводят в нейрохирургическом отделении малоинвазивным способом — через нос с помощью эндоскопа под местной анестезией.
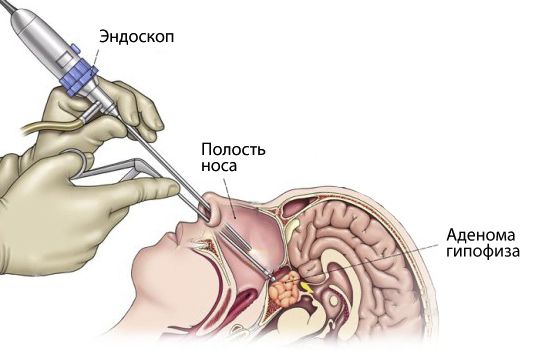
Удаление опухоли гипофиза
При удалении микроаденомы (менее 10 мм) симптомы уменьшаются или полностью исчезают в 76–80 % случаев.
При удалении макроаденомы (более 10 мм) ремиссия наступает в 40–60 %, поэтому после операции как минимум полгода применяют медикаментозную терапию .
Осложнения после хирургического лечения возникают в 2–5 % случаев .
К таким осложнениям относятся:
- опущение верхнего века;
- несахарный диабет;
- назальная ликворея (вытекание спинномозговой жидкости через нос);
- вторичный гипотиреоз.
Эти нарушения обратимы и со временем полностью проходят.
Противопоказания к операции:
- тяжёлая кардиомиопатия с высоким риском аритмии и сердечной недостаточности;
- острые инфекционные болезни верхних дыхательных путей (в таком случае операцию проводят после выздоровления);
- психические заболевания;
- высокий анестезиологический риск.
Медикаментозное лечение
Для лечения акромегалии применяются три группы препаратов:
- аналоги соматостатина;
- агонисты дофаминовых рецепторов;
- антагонисты рецепторов соматотропного гормона.
Аналоги соматостатина — это основные препараты для лечения акромегалии. Их начинают принимать за две недели до операции, чтобы уменьшить опухоль, улучшить прогноз и снизить послеоперационные риски. Также эти препараты назначают после операции, чтобы не дать опухоли развиться снова, после лучевой терапии (от полугода до 2–7 лет) и в тех случаях, когда хирургическое лечение противопоказано.
В России зарегистрированы два препарата:
- Октреотид — назначается, если не помогло хирургическое или лучевое лечение. Лекарство вводят подкожно 2–3 раза в сутки. Пролонгированную форму препарата (Сандостатин ЛАР) применяют внутримышечно один раз в четыре недели. К побочным эффектам Октреотида относится боль в животе, болезненность и припухлость в месте инъекции.
- Ланреотид — длительно действующий аналог соматостатина, который в 85 раз активнее естественного гормона. Его вводят внутримышечно по 30 мг раз в 14 дней, симптомы в среднем уменьшаются к третьему месяцу лечения.
Эффективность терапии оценивают через полгода-год от начала лечения. Она считается успешной, если:
- стойко снизился уровень ИФР-1 и гормона роста (анализы проводятся через 3–6–12 месяцев);
- аденома не растёт (по данным КТ и МРТ);
- уменьшаются симптомы, повышается выносливость и качество жизни.
Аналоги соматостатина противопоказаны только при индивидуальной непереносимости его компонентов.
Вторая группа средств для лечения акромегалии — это агонисты дофамина. К ним относятся Каберголин (Достинекс, Агалатес, Берголак) и Бромокриптин. Они применяются в качестве первичной терапии при умеренно повышенном ИФР-1 или вместе с аналогами соматостатина.
Лечение Бромокриптином длительное, часто пожизненное, доза препарата может меняться при непереносимости или временных противопоказаниях, например при беременности и лактации. Эффективность лечения оценивают через месяц от начала терапии.
Каберголин по действию идентичен Бромокриптину, но зачастую лучше переносится и может применяться в меньших дозах.
К побочным эффектам агонистов дофамина относятся:
- тошнота и рвота;
- сонливость;
- головная боль;
- ортостатическая гипотензия — внезапное снижение артериального давления при резком подъёме.
Также для лечения акромегалии применяются антагонисты рецепторов соматотропного гормона. К ним относится Пегвисомант, его эффективность составляет около 90 % . Пегвисомант применяют с 2000 года и используют как резервный препарат при непереносимости аналогов соматостатина или неэффективности хирургического или лучевого лечения.
Лучевая терапия
Существуют два основных типа лучевой терапии: традиционная фракционная радиотерапия и стереотаксическая радиохирургия.
Традиционная фракционная радиотерапия проводится 4–5 раз в неделю. Курс лечения составляет 5–6 недель в общей дозе 4500–5000 рад.
К стереотаксической радиохирургии относятся следующие методы: линейный ускоритель с применением высокоэнергетических фотонов, гамма- и кибер-нож . При проведении процедуры с помощью КТ или МРТ определяют точное расположение опухоли. Затем пациенту на голову надевают стереотаксическую рамку, которая ограничивает пучок радиации — он направлен только на участок с опухолью и не повреждает окружающие ткани. У данного метода меньше осложнений, чем у традиционной радиотерапии, ремиссия наступает через 2–7 лет.
Лучевая терапия может быть основным методом лечения при отказе пациента от операции, непереносимости лекарств или их неэффективности в течение полугода.
В качестве дополнительного метода лучевая терапия применяется в следующих случаях:
- при неполном удалении аденомы из-за больших размеров, прорастания в кавернозные синусы и твёрдую мозговую оболочку;
- противопоказаниях и устойчивости к лечению аналогами соматостатина;
- для сокращения сроков медикаментозной терапии.
Противопоказания к лучевой терапии — судорожный синдром и близкое расположение аденомы к перекрёсту зрительных нервов (менее 5 мм): после операции возникает отёк, из-за которого зрение может ещё сильнее ухудшиться.
Эффект после лучевой терапии наступает не сразу — может пройти от 6 месяцев до 10 лет. В этот период назначается медикаментозная терапия.
После проведения лучевой терапии следует определить уровень СТГ и ИФР-1 (помня об отсроченном эффекте), а через 6–9 месяцев провести МРТ.
На практике медикаментозное лечение часто сочетают с хирургическим методом или с лучевой терапией .
Через 5–10 лет после облучения в половине случаев развивается гипопитуитаризм, поэтому пациентам важно контролировать работу надпочечников, щитовидной железы, половых желёз и при необходимости принимать заместительную гормональную терапию .
Также после лучевой терапии повышается риск сосудистых заболеваний головного мозга, может ухудшиться зрение (менее чем у 3 % пациентов) и в редких случаях развиваются вторичные опухоли мозга и радионекрозы (менее чем у 2 % пациентов). После лучевой терапии следует ежегодно обследоваться у невролога и окулиста, а при показаниях проходить МРТ или КТ головного мозга .
Прогноз. Профилактика
Течение акромегалии и прогноз зависят от возраста, в котором началась болезнь. У молодых пациентов (в 20–30 лет) опухоли гипофиза растут быстрее, и без своевременного лечения человек может погибнуть. Для больных старше 50 лет прогноз благоприятнее, но со временем могут развиваться осложнения.
Смертность от акромегалии в несколько раз выше, чем в среднем в популяции. В основном она связана с сердечно-сосудистыми заболеваниями: кардиомиопатией, сердечной недостаточностью и ишемической болезнью .
Акромегалия может развиться повторно через 10–20 лет после операции, поэтому даже при ремиссии нужно ежегодно определять уровень ИФР-1. Дополнительно раз в год следует проверять уровень соматотропного гормона. Зачастую при акромегалии данные этих анализов сопоставимы, но в 35 % случаев они не соответствуют друг другу. Если результаты сильно расходятся, то через 3–4 месяца рекомендуется сдать анализы повторно. При высоком уровне ИФР-1 и гормона роста проводится МРТ .
Профилактики акромегалии не существует. Можно только рекомендовать беречь голову от травм и своевременно лечить хронические инфекционные болезни. Ежегодные профилактические осмотры у терапевта, невролога и офтальмолога помогут выявить заболевание на ранней стадии. Немедленно обратиться к врачу нужно при характерных изменениях внешности, головных болях и выпадении полей зрения.
Список литературы
- Vilar L., Vilar C. F., Lyra R. et al. Acromegaly: clinical features at diagnosis // Pituitary. — 2017. — № 1. — Р. 22–32. ссылка
- Дедов И. И., Мельниченко Г. А., Фадеев В. В. Эндокринология: учебник. – 3-е издание, переработанное и дополненное. — М.: Литтера, 2015. — С. 52.
- Эндокринология: национальное руководство / под ред. И. И. Дедова, Г. А. Мельниченко. — 2-е издание, переработанное и дополненное. — М.: ГЭОТАР-Медиа, 2016. — С. 738–748, 766–777.
- Гарднер Д., Шобек Д. Базисная и клиническая эндокринология. Книга 1. — М.: БИНОМ, 2017. — С. 251.
- Андрусенко А. Б. Эндокринные заболевания и синдромы. Классификация. — М.: Знание, 1998. — С. 16–18.
- Hannah-Shmouni F., Trivellin G., Stratakis C. A. Genetics of gigantism and acromegaly // Growth Horm IGF Res. — 2016. — № 30–31. — Р. 37–41. ссылка
- Дедов И. И., Мельниченко Г. А. Акромегалия: патогенез, клиника, диагностика, дифференциальная диагностика, методы лечения. Пособие для врачей. — М., 2012. — 79 с.
- Российская ассоциация эндокринологов. Акромегалия: клиника, диагностика, дифференциальная диагностика, методы лечения: клинические рекомендации. — М., 2014. — 37 с.
- Пронин В. С. Диагностические и прогностические факторы, определяющие особенности клинического течения и тактику лечения акромегалии: автореф. дис. … д-ра мед. наук: 14.01.02. — М., 2011. — 48 с.
- Colao A., Ferone D., Marzullo P., Lombardi G. Systemic complications of acromegaly: epidemiology, pathogenesis, and management // Endocr Rev. — 2004. — № 1. — Р. 102–152. ссылка
- Sze L., Schmid C., Bloch K. E. et al. Effect of transsphenoidal surgery on sleep apnoea in acromegaly // Eur J Endocrinol. — 2007. — № 3. — Р. 321–329. ссылка
- Астафьева Л. И., Калинин П. Л., Кадашев Б. А. Современная диагностика и послеоперационный мониторинг пациентов с акромегалией в условиях нейрохирургической клиники // Вопросы нейрохирургии. — 2017. — № 1. — С. 58–62.
- Доскина Е. В. Акромегалия. Клиника, диагностика и лечение: учебная лекция. — М.: Российская медицинская академия последипломного образования, 2012. — 43 с.
- Заварухин В. И., Моренко Е. С., Свиридов М. К., Говоров А. В. Эмбриональное развитие и строение зоны роста // Ортопедия, травматология и восстановительная хирургия детского возраста. — 2015. — № 2. — С. 61–65.
- Далантаева Н. С., Дедов И. И. Генетические и обменные особенности семейных изолированных аденом гипофиза // Ожирение и метаболизм. — 2013. — № 2. — С. 3–10.
- Пронин В. С., Чуброва Н. А., Пронин Е. В., Котляревская Е. И. Распространённость и лечебное пособие при акромегалии // Медицинский совет. — 2014. — № 11. — С. 70–74.
- Аметов А. С. Избранные лекции по эндокринологии: учебное пособие. — 3-е издание, переработанное и дополненное. — М.: Медицинское информационное агенство, 2016. — 720 с.