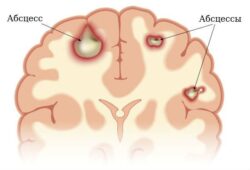
Алкогольная энцефалопатия — это приобретённое токсическое заболевание головного мозга, которое вызывается избыточным, повторяющимся поступлением в организм этилового спирта и связанных с ним веществ.

Поражение головного мозга, связанное с употреблением алкоголя
Более всего к токсическому действию алкоголя чувствительны нервные клетки, сердце и печень. Поэтому при алкоголизме происходит повреждение нервных клеток, нарушение циркуляции крови по сосудам мозга и нарушение обмена веществ. Всё это вызывает дистрофические изменения мозга:
- При острых алкогольных повреждениях мозга страдают прежде всего подкорковые структуры (ядра гипоталамуса, гиппокамп): в период от нескольких недель до месяца развивается геморрагический некроз — омертвение тканей с пропитыванием кровью.
- При хронических формах дистрофия мозга прогрессирует медленно: уменьшается объём мозга, его структуры замещаются спинномозговой жидкостью (ликвором) и формируется гидроцефалия. Это проявляется прогрессирующими изменениями психики, высших мозговых функций (памяти, внимания, мышления) и разнообразной очаговой неврологической симптоматикой: нарушением координации, насильственными движениями, например дрожанием пальцев рук и т. д. Эти изменения прогрессируют и приводят к инвалидности, а при острых алкогольных энцефалопатиях часто завершаются смертельным исходом.
Причины алкогольной энцефалопатии
Алкогольная энцефалопатия связана с синдромом алкогольной зависимости. Заболевание обычно возникает на фоне хронического алкоголизма 2-3 стадии, которому предшествует регулярное употребления значимых доз алкоголя в течение 5-20 лет.
Алкоголь разрешён к свободной продаже в большинстве стран мира, и это отличает алкоголизм от остальных болезней зависимости (наркоманий и токсикоманий), делая его злободневной психосоциальной проблемой.
Термины и синонимы
Раньше заболевание называлось алкогольным энцефалитом. Однако было установлено, что в основе поражения нервной системы лежит не воспаление, а дегенеративно-деструктивные изменения (повреждение клеток мозга с последующей их гибелью). Поэтому В. Т. Кондрашенко и А. Ф. Скугаревский предложили использовать термин «алкогольная энцефалопатия». Судорожные припадки и нарушения мозгового кровообращения (геморрагический инсульт, субарахноидальное кровоизлияние) рассматриваются как последствия основного заболевания .
Алкогольные энцефалопатии в российской практической медицине почти тождественны термину «токсическая энцефалопатия». Это более широкое понятие, однако наиболее частым токсином из этой группы энцефалопатий является алкоголь.
Виды алкогольных энцефалопатий
Чаще всего вариантом острой алкогольной энцефалопатии является синдром Гайе — Вернике. Его механизм развития неразрывно связан с дефицитом витамина В1 (тиамина), хотя причинами развития болезни может быть не только алкоголь. К синдром Гайе — Вернике могут привести: недостаток В1 в пище, болезни желудочно-кишечного тракта, длительная рвота, глистные инвазии, онкология, СПИД и т. д.
Самым распространённым хроническим вариантом алкогольной энцефалопатии является психоз Корсакова, который часто развивается после одного или нескольких случаев перенесённого синдрома Гайе — Вернике. Причины развития у этой патологии такие же, как и у болезни Вернике, но психоз является хроническим заболеванием и обычно сопровождается не только поражением мозга, но и страданием периферической нервной системы (полинейропатией).
Дефицит витаминов при алкогольной энцефалопатии
При алкогольной зависимости почти всегда отмечается дефицит витаминов. Прежде всего наблюдается недостаток витаминов группы В и особенно В1, так как алкоголь снижает его всасывание и повышает выведение из организма. Недостаток B1 в организме приводит к дефициту энергии на клеточном уровне, так как из него в организме образуется тиаминпирофосфат — соединение, которое участвует в энергетическом обмене. Такие процессы влияют на мозг, нервную систему и нарушают многие функции организма.
Эпидемиология
Определить частоту встречаемости алкогольной энцефалопатии сложно, так как по социальным причинам данный диагноз часто не ставится корректно, ситуации замалчиваются. Статистика, полученная при вскрытии пациентов, страдавших алкогольной зависимостью, показала наличие характерных изменений головного мозга в 100 % случаев .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы алкогольной энцефалопатии
К предвестникам заболевания относятся такие симптомы, как головная боль, быстрая утомляемость, нарушение сна, пошатывание при ходьбе, дрожь в руках, неустойчивость пульса, скачки артериального давления, нарушение аппетита, расстройство стула, жажда и рвота. У пациента возникают страхи, перепады настроения, он становится раздражительным, появляется лёгкая возбудимость, депрессия.
Острая форма
При остром течении вначале страдает психический статус больного и иногда уровень сознания. Отмечается ночной «тихий» бред, «бормочущий» делирий, с некоординированной двигательной активностью в пределах постели (мусситирующий делирий) или бред, связанный с профессиональной деятельностью. Первое время симптоматика беспокоит только ночью, а днём уменьшается или прекращается. Затем ухудшается уровень сознания, нарастает оглушение, пациенты могут впадать в апатический ступор (лежат неподвижно на спине, не реагируя на внешние раздражители), иногда наступает кома.
Ухудшается неврологическая симптоматика:
1. Отмечается поражение черепно-мозговых нервов, что чаще всего проявляется следующими нарушениями:
- двухсторонним косоглазием;
- двоением в глазах;
- неподвижностью глазных яблок — офтальмоплегией;
- синдромом Гуддена — нарушением конвергенции (сведения глаз к переносице);
- ослаблением или отсутствием реакции зрачков на свет;
- разным размером зрачков (анизокорией);
- выраженным подёргиванием глазных яблок в горизонтальной плоскости (горизонтальным крупноразмашистым нистагмом).
Разный размер зрачков
2. Может значительно ухудшаться координация движений, вплоть до невозможности стоять (астазия) и сидеть (абазия).
3. Резко повышается чувствительность (гиперэстезия), иногда с неадекватной болезненностью на обычное прикосновение (гиперпатия).
4. Резко повышаются сухожильные рефлексы, появляются патологические стопные рефлексы: Бабинского и Россолимо (эти рефлексы являются частью пирамидного синдрома и могут быть выявлены врачом неврологом при осмотре).
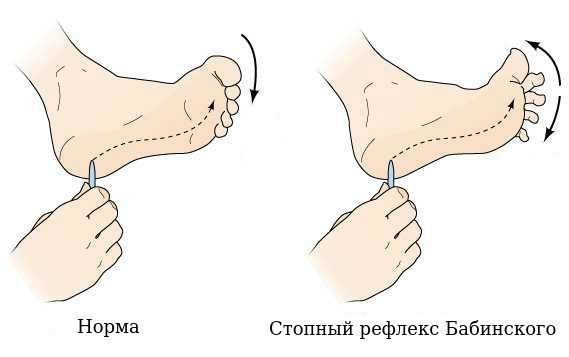
Стопный рефлекс Бабинского
5. Нарушается тонус мышц:
- возникает ригидность затылочных мышц — напряжение мышц шеи и затылка, которое не позволяет привести подбородок к груди;
- отмечается резкое повышение тонуса мышц, их скованность, причём повышение тонуса в руках может сопровождаться снижением тонуса в ногах и наоборот.
- отмечаются сокращения отдельных мышечных волокон в мышцах лица (фибриллярные подергивания).
6. Возникают разнообразные гиперкинезы (патологические, непроизвольные движения):
- Торсионные спазмы — медленные непроизвольные движения туловища вращательного характера с фиксацией позы.
- Атетоидные гиперкинезы — медленные тонические сокращения мышц лица или конечностей (по скорости занимают среднее положение между дистонией и хореиформными гиперкинезами).
- Хореиформные гиперкинезы — быстрые неритмичные отрывистые насильственные движения, сходные с обычной мимикой или действиями, но «манерные», неестественные. От обычных действий отличаются амплитудой и скоростью.
- Дрожательные гиперкинезы — тремор в руках и ногах.
7. Может значительно повышаться температура тела, иногда до 40-41 °C, что является плохим прогностическим симптомом.
При неблагоприятном течении процесса из-за присоединившейся инфекции или иных осложнений возникает смерть.
В случае благоприятного течения заболевания, т. е. при своевременно начатой интенсивной терапии, может наступить улучшение. Иногда вначале появляются «светлые промежутки», затем обычно заболевание переходит в хроническую форму. В период улучшения в неврологической симптоматике на первый план выходит нарушение памяти на текущие события (фиксационная амнезия) и на события после начала заболевания (антеградная амнезия). Это явление свидетельствует о единых механизмах формирования острых и хронических энцефалопатий в общем и о том, что острая энцефалопатия Гайе — Вернике и психоз Корсакова как проявление хронической энцефалопатии — стадии одного заболевания.
Хроническая форма
Перенесённые острые формы алкогольной энцефалопатии медленно переходят в хроническую форму. В таких случаях наблюдаются:
- Психические проявления — амнезия, дезориентация, ложные воспоминания, бредовые идеи, отсутствие критики к своим поступкам, отрешённость от окружающего мира.
- Неврологические проявления — тремор языка, мимических мышц и пальцев рук, нарушение артикуляции, снижение или полное отсутствие рефлексов, мышечная слабость, боль, озноб.
- Соматические (телесные) проявления — гепатит, гастрит, энтероколит, стоматит, панкреатит, цирроз печени, желтушность кожи, дистрофия и др. В целом характерны симптомы длительного употребления алкоголя.

Цирроз печени при алкоголизме
Нюансы клиники зависят от конкретной клинической формы хронической алкогольной энцефалопатии, имеются значимые отличия неврологических и психических проявлений, однако соматические симптомы чаще всего схожи. Так как болезнь развивается на фоне 2-3 стадии алкоголизма, характерно изменение личности: психическая и социальная деградация .
Патогенез алкогольной энцефалопатии
Факторы патогенеза алкогольной энцефалопатии
В патогенезе алкогольной энцефалопатии играют роль следующие факторы:
1. Генетический фактор, а именно активность ферментов, которые утилизируют алкоголь:
- алкогольдегидрогеназы (АДГ) — превращает этанол в ацетальдегид;
- ацетальдегиддегидрогеназы (АЛДГ) — окисляет ацетальдегид до уксусной кислоты.
Наследственное сочетание высокой активности АДГ и низкой активности АЛДГ является прогностически неблагоприятным фактором, так как при употреблении алкоголя в тканях накапливается ацетальдегид, который оказывают прямое токсическое действие на органы мишени.
2. Иммунологические расстройства. Значимым звеном в патогенезе болезней зависимости, в том числе алкоголизма, является нарушение механизмов взаимодействия между иммунной и нервной системами. Это нарушение проявляется в том числе усиленной выработкой антител к нейромедиаторам (биологически активным веществам, передающим информацию между нервными клетками): серотонину, глутамату, дофамину, норадреналину .
Это объясняется тем, что алкоголь стимулирует выработку этих нейромедиаторов, именно поэтому человек ощущают радость и эйфорию. В ответ на выброс медиаторов, организм вырабатывает больше антител. При этом у людей с алкогольной зависимостью при длительном воздержании от алкоголя отмечается наиболее высокий уровень антител к нейромедиаторам. Эта закономерность характеризует биохимические особенности алкогольной зависимости .
3. Снижение содержания гамма-аминомасляной кислоты (ГАМК) в ткани мозга способствует гиперактивации нервных клеток, так как ГАМК — нейромедиатор, обеспечивающий торможение клеток центральной нервной системы.
4. Эксайтотоксические эффекты глутамата. Сначала стоит пояснить, что эксайтотоксичность — это патологический процесс, в результате которого нервные клетки погибают от воздействия нейромедиаторов. Дело в том, что воздействие алкоголя на специфический глутаматный рецептор — N-метил-D-аспартата (NMDA) — делает его сверхчувствительным к нейромедиатору глутамату.
Рецепторы — это своего рода двери, закрывающие вход в клетку. Нейромедиаторы являются «ключами», которые открывают эти «двери». «Ключом» для NMDA-рецептора является глутаминовая и аспарагиновая кислоты. Когда эти кислоты воздействуют на рецептор, «дверь» открывается и в клетку попадают ионы кальция и натрия.
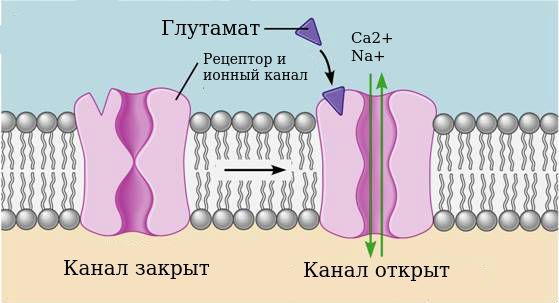
Работа NMDA-рецептора
Этанол блокирует работу NMDA-рецепторов. Однако при хроническом его употреблении рецепторы адаптируются к подавляющему действию этанола и становятся более чувствительными. В то же время увеличивается выделение глутамата, чтобы поддержать постоянство внутренней среды организма.
Когда человек отказывается от алкоголя, этанол перестаёт подавлять рецепторы, из-за чувствительности NMDA-рецепторов и высокого уровня глутамата происходит гиперактивация глутаматергической системы. Что это означает: глутамат чрезмерно воздействует на рецепторы, канал рецепторов длительное время остаётся открытым и через него в клетку поступает слишком много ионов кальция, который запускает процесс гибели клетки. Таким образом, эксайтотоксические эффекты глутамата можно описать тремя процессами:
- сначала при длительном употреблении алкоголя формируется повышенная чувствительность NMDA-рецепторов;
- при отказе от алкоголя этанол перестаёт блокировать рецепторы;
- из-за гиперактивации NMDA-рецепторов и чрезмерного поступления в клетку ионов кальция повреждается нервная ткань.
5. Нарушение водно-электролитного баланса и кислотно-щелочного равновесия. Происходит обезвоживание с нехваткой ионов калия и магния, уменьшение pH крови — смещение реакции крови в кислую сторону.
6. Повышенная проницаемость гематоэнцефалического барьера (между кровеносной и центральной нервной системой). Возникает из-за того, что алкоголь и продукты его распада повреждают эндотелий (внутренний слой) сосудов, в результате формируется «системный капилляротоксикоз» (поражение сосудов).
7. Поражение печени и снижение её функции. Токсическое действие алкоголя и продуктов его обмена приводит в конце концов к циррозу печени (замещению рабочих клеток печени соединительной тканью). В результате нарушаются функции печени по синтезу белков и обезвреживанию токсичных веществ, в том числе повторных доз алкоголя. Поражение печени нарушает обмен веществ, приводит к отравлению токсинами, что негативно влияет на все внутренние органы, в том числе на мозг с формированием печёночной энцефалопатии.
8. Избыточный синтез ароматических аминокислот. В результате поражения печени в крови увеличивается количество ароматических кислот: фенилаланина, тирозина, триптофана и гистидина. Эти вещества являются предшественниками аминергических нейромедиаторов (серотонина). Таким образом возникает дисбаланс медиаторов: увеличение количества серотонина и фенилэтиламинов (тиронина, октапамина, фенилэтаноламина) и уменьшение дофамина и норадреналина. Это нарушает обмен веществ и баланс возбуждения и торможения нервной системы.
10. Нарушение всасывания полезных веществ в желудочно-кишечном тракте в результате раздражающего действия крепкого алкоголя или его суррогатов.
11. Дефицит тиамина (витамин B1) и других витаминов, микроэлементов, альфа-липоевой кислоты в результате несбалансированного питания при алкоголизме и нарушения всасывания в ЖКТ.
Органические изменения головного мозга
Все эти факторы приводят к органическим изменениям головного мозга:
1. Нарушение мозгового кровообращения. Проявляется склерозом (сужением) сосудов мозга и патологическим (болезненным) полнокровием, которое часто обнаруживается при патологоанатомическом исследовании погибших пациентов, страдавших алкоголизмом. При поступлении больших доз алкоголя увеличивается проницаемость сосудистой стенки, что способствует отёку, повышается клубочковая фильтрация в почках, уменьшается количество жидкости в сосудистом русле (дегидратация) с последующим сгущением крови (гемоконцентрация). Всё это нарушает мозговое кровообращения и способствует образованию атеросклеротических бляшек.
2. На клеточном и тканевом уровне наблюдается изменение структуры нервных и глиальных клеток — развивается вакуольная (гидропическая) дистрофия.
На фоне прогрессирующего при алкоголизме тканевого энергодефицита и гипоксии нарушается функция K/ Na-АТФазы. Это фермент мембраны, который отвечает за транспорт ионов через мембрану и регулирует клеточный объём. При нарушении функции этого фермента в клетку поступает избыточное количество ионов натрия. Ионы натрия через мембрану притягивают избыточное количество воды. Избыточная жидкость попадает вначале в цистерны аппарата Гольджи, который отвечает за завершение синтеза и выведение органических веществ, продуцируемых в клетке. Цистерны увеличиваются в размерах, превращаясь в полости, заполненные жидкостью (вакуоли), их содержимое становится светлым, нарушается их функция. Вакуоли, увеличиваясь в размерах, способны сливаться и заполнять значительную часть клетки.
Далее по схожему механизму «набухают» митохондрии (внутриклеточные структуры, отвечающие за энергетические процессы — дыхание), это ещё больше усугубляет энергодефицит. Также изменяются лизосомы, которые расщепляют ненужные отжившие компоненты клетки с помощью гидролитических ферментов. В конце концов происходит изменение ядра нервной клетки.
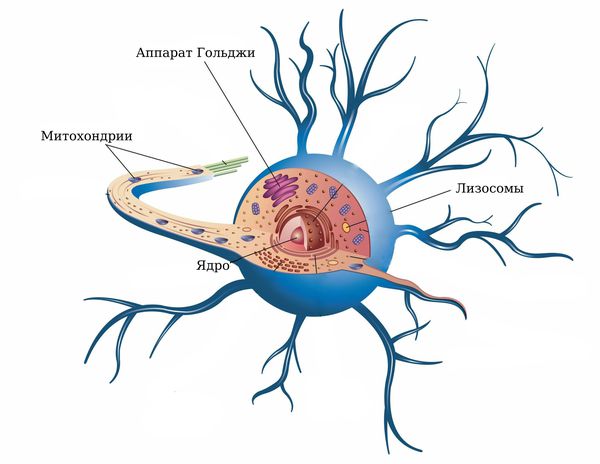
Строение нервной клетки
За счёт избытка жидкости нервная клетка набухает, образуется так называемый цитотоксический отёк. Мембраны «вакуолей» в конце концов разрушаются и их содержимое, в том числе содержимое лизосом, оказывается в цитоплазме поражённой клетки. Среда внутри клетки на фоне энергодефицита становится кислой (внутриклеточный ацидоз), лизосомальные ферменты активируются, и клетка окончательно разрушает сама себя.
3. Патологоанатомические посмертные исследования пациентов с алкогольной энцефалопатией и нейровизуализационные методы (МРТ, КТ) показали, что изменяется головной мозг в целом (морфология головного мозга). Увеличены желудочки мозга, заполненные спинномозговой жидкостью (ликвором), уменьшена масса мозгового вещества, прежде всего за счёт полушарий головного мозга и мозжечка.
На срезах головного мозга отмечаются очаги демиелинизации (утери нервными проводниками своей оболочки), сформированные очаги разрастания соединительной ткани мозга — глии (очаги глиоза). Для алкогольной энцефалопатии характерно поражение подкорковых ганглиев:
- Холинергических ядер на основании мозга. Они участвуют в выработке нейромедиатора ацетилхолина, который реализует нервно-мышечную передачу.
- Голубого пятна — образования, расположенного в стволе мозга. Оно участвует в обработке информации и обучении, а также отвечает за реакции организма на тревогу и напряжение.
- Ядер шва — скоплений нейронов, расположенных по средней линии продолговатого мозга. Участвуют в обмене серотонина. Нарушение в этой области, видимо, провоцирует депрессию у пациентов с алкоголизмом.
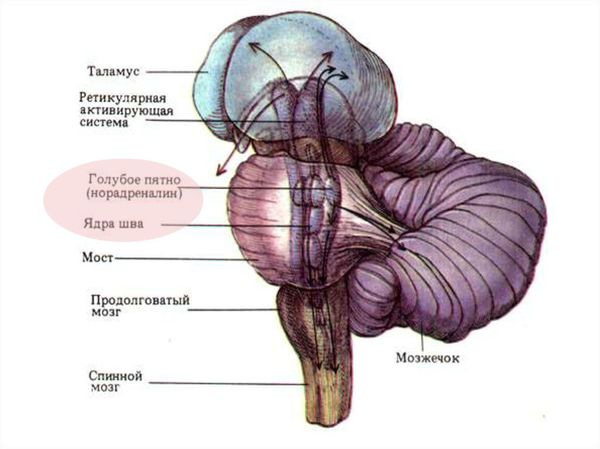
Ствол головного мозга. Расположение голубого пятна и ядер шва.
В той или иной степени повреждается гиппокамп — структура мозга, ответственная за запоминание. При классической энцефалопатии Вернике — Корсакова в гиппокампе обнаруживаются кровоизлияния и очаги некроза (омертвения) нервной ткани.
Согласно исследованиям на животных, повреждение мозга может вызвать как длительное, так и кратковременное употребление алкоголя.
При воздержании от алкоголя в течение 1-5 месяцев отмечается восстановление объёма головного мозга, однако оно может быть неполным, так как погибшие нервные клетки не восстанавливаются. Нужно также отметить, что отказ от алкоголя не обязательно приведёт к восстановлению всех функций мозга, так как оно происходит за счёт увеличения размера и связей сохранившихся нейронов и разрастания глиальных клеток .
Классификация и стадии развития алкогольной энцефалопатии
Формы острых и хронических алкогольных энцефалопатий
Выделяют следующие острые и хронические алкогольные энцефалопатии:
| Группа заболеваний | Течение | Формы заболевания/ синдромы | Локализация и характерные изменения |
|---|---|---|---|
| 1. Классические и редкие формы алкогольной энцефалопатии (По скорости развития или преимущественной локализации) | Острое течение | «Сверхострая форма» алкогольной энцефалопатии | Головной мозг, включая кору, подкорковые ганглии и ствол мозга. Для энцефалопатии Гайе — Вернике характерно двустороннее симметричное омертвение (геморрагический некроз) в области подкорковых церебральных структур (мамиллярные и медиальные ядра гипоталамуса, гиппокамп) |
| Делирий, алкогольный галлюциноз | |||
| Подострое и острое | Энцефалопатия (верхний острый гемморагический полиоэнцефалит) Гайе — Вернике | ||
| Подострое | Митингированная острая алкогольная энцефалопатия | ||
| Хроническое и подострое | Очаговая мозжечковая атаксия (алкогольная атаксия Бехтерева) | Мозжечок и его связи | |
| Хроническое | Корсаковский полиневритический паралич (чаще носит характер энцефаломиелополи-радикулонейропатии) | Дистрофические изменения головного мозга (особенно гиппокампа), спинного мозга, его корешков и периферических нервов | |
| Алкогольный псевдопаралич | Головной мозг, включая кору, подкорковые ганглии и ствол мозга | ||
| Алкогольная энцефалопатия с картиной болезни бери-бери | Вместе с центральной нервной системой поражаются периферические нервы по типу полинейропатии, черепно-мозговые нервы. | ||
| Алкогольная энцефалопатия с картиной пеллагры | Кожа, пищеварительный тракт, сердечнососудистая система, нервная система | ||
| Алкогольная авитаминозная амблиопия | Сочетание поражения головного мозга с атрофией зрительных нервов по типу ретробульбарного неврита | ||
| Синдром Маркиафавы — Биньями | Демиелинизация мозолистого тела | ||
| Центральный понтинный миелиноз | Демиелинизация в области воролиева моста | ||
| Лакунарный корковый склероз Мореля | Симметричное корковое поражение III клеточного слоя наружной пирамидальной пластинки лобных долей головного мозга | ||
| Алкогольная энцефалопатия, связанная со стенозом верхней полой вены | Венозный застой в верхней части туловища и головном мозге приводящий к повышению внутричерепного давления | ||
| 2. Синдромальные (по лидирующему синдрому или симптомокомплексу) | Акинетико- ригидный | Подкорковые ганглии | |
| Эпилептический | Кора головного мозга | ||
| Гипертензионно- гидроцефальный | Субарахноидальное пространство, желудочки мозга | ||
| 3. Симптоматические | Хроническое | Дисциркуляторная энцефалопатия | Головной мозг, включая кору, подкорковые ганглии и ствол мозга |
| Печёночная энцефалопатия |
Синдромальные формы алкогольной энцефалопатии выделяют по лидирующей группе симптомов, составляющих комплекс (синдром):
- Акинетико-ригидная форма — проявляется синдромом паркинсонизма, для которого характерны: повышенный мышечный тонус, дрожание конечностей в покое (иногда ассиметричное), замедленные движения (брадикинезия), речь, мыслительные процессы и эмоции (брадипсихия).
- Эпилептическая форма — чаще всего проявляется судорожными приступами всего тела (генерализованными).
- Гидроцефальная форма — прогрессирующее развитие гидроцефалии (избыточного скопления спинномозговой жидкости) с нормальным давлением. Проявляется неуклонно ухудшающейся алкогольной деградацией (деменцией).
Стадии развития алкогольной энцефалопатии
Существует закономерность проявления и развития симптомов алкогольного поражения мозга, что позволяет выделить условные стадии, хотя официально в медицинской литературе стадии не выделяют.
- Продромальный период.
- Период манифестации острой алкогольной энцефалопатии.
- Период формирования хронической алкогольной энцефалопатии.
Данное деление на стадии является условным, так как в ряде случаев переход к хронической алкогольной энцефалопатии происходит, минуя острый период, при этом заболевание развивается медленно.
1. Продромальный период. Длительность от 2-3 недель (при остром варианте развития) до 1 года и более (при первично хроническом развитии энцефалопатии). Для него характерны вегетативные и невротические симптомы-предвестники: головная боль, расстройства сна, пошатывание при ходьбе, нарушение аппетита, раздражительность, неустойчивое настроение и др. Боли в области сердца и живота не всегда связаны с токсическим действием. Иногда они возникают в рамках вегетативных нарушений.
2. Манифестация острой алкогольной энцефалопатии после продромального периода возникает быстро. Энцефалопатия Гайе — Вернике характеризуется четырьмя группами симптомов:
- Помрачение сознания — делирий (психоз).
- Глазодвигательные нарушения — офтальмоплегия.
- Подергивание глазных яблок — нистагм.
- Нарушение координации, усиливается пошатывание — атаксия.
В целом различные формы острых алкогольных энцефалопатий проявляются клинически схоже и отличаются в основном скоростью развития и мягкостью течения.
| Название | Продромальный период (начало) | Особенности течения |
|---|---|---|
| Острая алкогольная энцефалопатия Гайе — Вернике | От нескольких недель до месяцев | Летальный исход через 2-3 недели или улучшение на 3-10 день с переходом в хроническую форму на 3-6 неделе |
| Митингированная острая алкогольная энцефалопатия | 1-2 месяца | Продолжительность от нескольких недель до трёх месяцев |
| Молниеносная «сверхострая» алкогольная энцефалопатия | 2-3 недели | Продолжительность заболевания от одного до шести дней с переходом в хроническую форму или гибелью больного на 3-6 день |
Из таблицы видно, что все случаи острой энцефалопатии в целом можно отнести к энцефалопатии Гайе — Вернике и лишь при быстром и тяжёлом начале можно предположить «сверхострую» форму, а при подостром начале — митингированную.
3. Формирование и дальнейшее развитие хронической алкогольной энцефалопатии. Хронические алкогольные энцефалопатии формируются после перенесённых острых форм или могут развиваться постепенно. Характеризуются психическими, неврологическими и соматическими проявлениями.
Разница клиники форм хронической алкогольной энцефалопатии зависит от особенностей, часто уникальных нюансов развития болезни у конкретного больного .
Осложнения алкогольной энцефалопатии
Алкогольный делирий («белая горячка»). При различных хронических энцефалопатиях в случае резкого отказа от употребления алкоголя или при неадекватном лечении возможно развитие психических нарушений с многодневным тяжёлым нарушением ночного сна. На депрессивном фоне сниженного настроения и самообвинения нарастает чувство тревоги, неприятные ощущения в теле, астения (слабость, вялость). Психические нарушения проявляются к вечеру и усиливаются ночью. Пациента беспокоят навязчивые образы и воспоминания, зрительные иллюзии:
- неадекватное, «дорисованное» восприятие реальных предметов обстановки: например, арбуз на блюде может показаться отрезанной головой, а шуба на вешалке — притаившимся убийцей;
- истинные зрительные галлюцинации: микроскопические ползающие пауки, змеи и т. д., фантастические картины трансформаций и превращений.
Пациенты, подверженные бредовым идеям воздействия и преследования, могут спасаться бегством или готовиться к обороне.
Несчастные случаи при алкогольных энцефалопатиях могут быть обусловлены разными причинами:
- психическими нарушениями: например, при галлюцинациях пациент в панике спасается бегством, перебегает дорогу и попадает под машину;
- неврологическими нарушениями: из-за нарушения координации пациент может упасть и получить травму;
- нарушениями высших мозговых функций (памяти, внимания, мышления): пациент может оставить включенными бытовые приборы, в результате чего получит ожоги или электротравмы.
Тревожные и депрессивные расстройства часто сопровождают алкогольные энцефалопатии. Почти всегда возникают в продромальном периоде алкогольного поражения мозга или при делирии. Но если пациент после лечения перестаёт злоупотреблять алкоголем, депрессия и тревожность могут оставаться надолго. Это состояние заслуживает особого внимания, так как оно тяжело корректируются, развиваясь на фоне повреждения мозга.
Суицид — частое осложнение алкогольных энцефалопатий. В острый период попытки самоубийства возможны на фоне делирия с устрашающими галлюцинациями. Также человек может решить свести счёты с жизнью на фоне тяжёлой депрессии.
Судорожный синдром. На фоне алкогольного повреждения мозга часто возникают эпиприпадки. Причём их развитие возможно в симптомокомплексе энцефалопатий или на фоне отмены или изменения дозы алкоголя. Судорожные эпизоды достаточно стереотипны, преобладает тоническая фаза (напряжение мышц). В период после судорог часто развиваются алкогольный психоз («белая горячка»). Сложно сказать, относится ли эписиндром к осложнениям алкогольной энцефалопатии, или к её проявлениям, или всё же это осложнение алкоголизма как заболевания.
Синдром «запертого человека» — редкое осложнение, возникающее при центральном понтинном миелинолизе (повреждении оболочек нервных волокон в области моста мозга). Синдром «запертого человека» проявляется полным отсутствием реакции на внешние раздражители при сохранном сознании и чувствительности. Человек утрачивает возможность общаться с окружающими, однако сохраняются глазодвигательные функции и моргательный рефлекс, т. е. пациент может передавать информацию движением глаз в вертикальном направлении и морганием.
Инсульт (как ишемический, так и геморрагический) — частое осложнение хронической алкогольной зависимости.
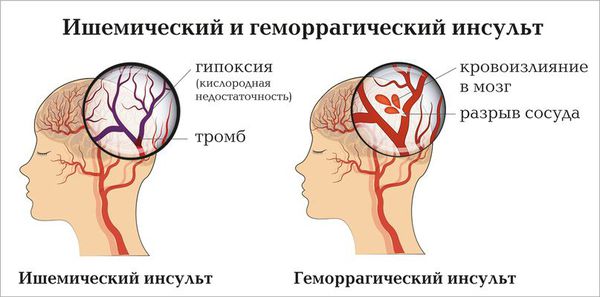
Ишемический и геморрагический инсульты
Нарушение сознания. Кома возникает при острых энцефалопатиях, обычно связана с отёком мозга на фоне геморрагического некроза подкорковых структур мозга. В результате угнетения сознания пациент утрачивает контакт с реальностью: угасают рефлексы, утрачивается реакция на болевые раздражители. Степень выраженности нарушений зависит от стадии комы.
Инфекционно-токсические осложнения. При тяжёлых острых алкогольных энцефалопатиях у обездвиженных больных или больных в коме часто возникает пневмония. Также возможно развитие воспаления лёгких при хронических алкогольных энцефалопатиях в случае формирования выраженной деменции у пациентов, прикованных к постели. Обычно это так называемая застойная пневмония.
Вклинение ствола головного мозга в большое затылочное отверстие — частое осложнение, которое возникает у пациентов с прогрессирующим отёком мозга. В результате смещения мозга происходит «ущемление» ствола головного мозга в большом затылочном отверстии, нарушается циркуляция ликвора, усугубляется отёк мозга и происходит сдавление жизненно важных нервных центров, расположенных здесь: дыхания и кровообращения. Данное осложнение обычно смертельно.
Острая сердечно-лёгочная недостаточность. Развиваются в результате смещения головного мозга и нарушения функционирования центров дыхания и кровообращения. Частое дыхание (тахипноэ) сменяется болезненным нерегулярным дыханием с периодами учащения и замедления (дыхание Чейна — Стокса) или регулярным дыханием с паузами до 30 секунд (дыхание Биота), затем наступает остановка дыхания и смерть. Нарушение кровообращения проявляется снижением сосудистого тонуса и падением артериального давления, что предшествует остановке сердца.
Алкогольная деменция — исход хронических алкогольных энцефалопатий, который проявляется прогрессирующим снижением всех высших функций мозга: памяти, внимания и мышления .
Диагностика алкогольной энцефалопатии
Диагностика алкогольной энцефалопатии основывается на данных:
- анамнеза пациента (опроса);
- клинического осмотра;
- лабораторных и инструментальных исследований.
Анамнез
Опрос пациента с подозрением на алкогольную энцефалопатию очень важен, так как позволяет выявить факт алкогольной зависимости и стадию алкоголизма. Необходимо выяснить систематичность злоупотребления алкоголем и наличие или отсутствие факта «опохмеления». Сбор анамнеза может быть затруднён состоянием пациента:
- Нарушением сознания (вплоть до комы при острой энцефалопатии). При отсутствии сопровождающих родственников или знакомых это может полностью исключить сбор анамнеза, и придётся полагаться на данные анализов и инструментальных исследований.
- Психическим статусом пациента: агрессивностью, снижением критики к своему состоянию, бредом и галлюцинациями. В связи с этим может быть нарушен контакт с окружающими, пациент может не рассказывать о себе или говорить неправду.
- Выраженными нарушениями высших функций мозга (памяти, внимания, мышления), что характерно для тяжёлой хронической алкогольной энцефалопатии с исходом в деменцию.
Для диагностики буду иметь значение следующие данные:
- подтверждающие алкоголизм 2-3 стадии;
- данные о длительном ежедневном употреблении алкоголя (недели и месяцы);
- данные о нарушении сна, которые могут указывать как на продромальный период острой алкогольной энцефалопатии, так и на опасность развития острых психических нарушений (делирия).
Клинический осмотр
Во время клинического осмотра обращает на себя внимание положение больного: если человек в сознании, он может быть замкнут, испуган, заторможен или наоборот возбуждён, иногда разговаривает с невидимым собеседником. Пациенты чаще имеют сниженную массу тела, оттенок кожи и глазные яблоки могут быть с желтушным оттенком, что указывает на алкогольное поражение печени. При осмотре терапевтом могут определяться хронические заболевания сердца и желудочно-кишечного тракта, связанные с токсическим действием алкоголя.
Лабораторная диагностика
При лабораторной диагностике большое значение имеет анализ крови на алкоголь и его суррогаты. Наличие этанола в крови служит объективным подтверждением факта алкоголизации. При общеклинической биохимии, электрокардиографии, ультразвуковом исследовании сердца и внутренних органов могут обнаруживаться изменения, которые свидетельствуют об алкогольном поражении внутренних органов: алкогольный цирроз печени, кардиомиопатия, изменения поджелудочной железы. Эти изменения не подтверждают напрямую диагноз алкогольной энцефалопатии, но косвенно указывают на длительность алкогольной зависимости.
Анализ спинномозговой жидкости (ликвора) проводится для дифференциальной диагностики, т. е. чтобы отличить алкогольную энцефалопатию от других заболеваний, например от кровоизлияний в мозг, воспалительных и других патологий центральной нервной системы.
Инструментальная диагностика
Основным методом диагностики алкогольной энцефалопатии является метод нейровизуализации: магнитно-резонансная (МРТ) и компьютерная (КТ) томография головного мозга. Это особенно важно для дифференциальной диагностики с острыми нарушениями мозгового кровообращения. Обнаруживаются типичные для острой алкогольной энцефалопатии изменения в области гипоталамуса при энцефалопатии Гайе — Вернике, мозолистого тела при синдроме Маркиафавы — Биньями, моста мозга при центральном понтинном миелинолизе.
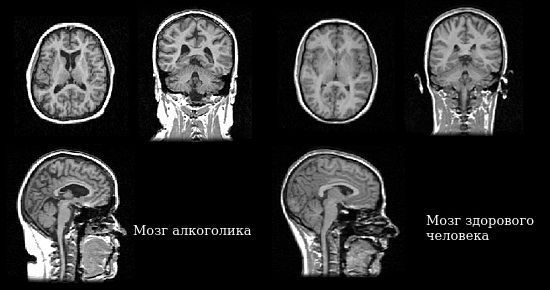
Мозг алкоголика и здорового человека
При хронических энцефалопатиях будут более выражена гидроцефалия (расширение желудочков мозга за счёт скопления спинномозговой жидкости), свидетельствующая о нарушении питания и уменьшении объёма мозга, также диффузные очаги глиоза (замещения нейронов соединительной тканью мозга).
При УЗИ головного мозга (транскраниальной допплерографии и эхоэнцефалографии) могут быть выявлены следы повышения внутричерепного давления.
Электроэнцефалография большой важности в диагностики алкогольного генеза энцефалопатии не представляет, но помогает определить сопутствующий эписиндром или диагностировать смерть мозга в случае комы.
Кроме того, может быть исследована периферическая нервная система методом электронейромиографии для выявления часто сопутствующего алкогольной энцефалопатии поражения спинного мозга (миелопатии), корешков спинного мозга (радикулопатии) и периферических нервов (полинейропатии) .
Лечение алкогольной энцефалопатии
Следует разделить лечение острых и хронических алкогольных энцефалопатий. Лечение острых энцефалопатий должно проводиться в условиях стационара. Энцефалопатию Гайе — Вернике легко предотвратить или вылечить, особенно в начале развития, но из-за малого количества специфических клинических проявлений заболевание часто бывает нелегко диагностировать и тем более заподозрить возможность её развития.
Острая алкогольная энцефалопатия в период манифестации — тяжёлое состояние угрожающее жизни, поэтому лечение должно проводиться в реанимационном отделении или палатах интенсивной терапии и включать все необходимые мероприятия:
- перевод пациента при необходимости на искусственную вентиляцию лёгких;
- подачу увлажнённого кислорода;
- катетеризацию и последующее введение препаратов в центральное венозное русло (подключичную или бедренную вену) для более быстрого и эффективного поступления лекарственных средств в организм больного;
- подключение электрокардиографического монитора и пульсоксиметра для отслеживания состояния сердечно-сосудистой системы.
Выделяют три вида лечения:
- Этиотропное — лечение причины заболевания.
- Патогенетическое — направлено на механизмы формирования заболевания.
- Симптоматическое — коррекция возникающих в результате патологического процесса болезненных симптомов.
Этиотропное лечение
Основой этиотропного лечения острых и хронических алкогольных энцефалопатий является компенсация дефицита витамина В1. Считается обязательным внутривенное или, в крайнем случае, внутримышечное введение тиамина в суточной дозе до 1000 мг длительностью до недели с последующим переходом на таблетированные формы. Иногда курс может длится до двух лет.
Приём таблеток тиамина не может компенсировать выраженный дефицит из-за его ограниченного всасывания из желудочно-кишечного тракта, поэтому применение такой формы в начале лечения не оправдано.
Так как алкогольная энцефалопатия часто протекает с множественным дефицитом витаминов, также применяется витамин В6, В12 и аскорбиновая кислота. При алкогольной пеллагре показано применение высоких доз никотиновой кислоты, но на данный момент алкогольная пеллагра встречается крайне редко.
Патогенетическое лечение
Для патогенетического лечения используются следующие препараты:
- Дезинтоксикационные средства, например Унитиол, способный связывать токсины.
- Мочегонные и противоотёчные средства применяются при отёке мозга и нарушении циркуляции спинномозговой жидкости, которая заполняет желудочки мозга и субарахноидальное пространство: эсцина лизинат, ацетазоламид, фуросемид. Также с противоотёчной целью могут применяться стероидные гормоны, например дексаметазон.
- Для коррекции ионного и водно-солевого баланса, кислотности могут использоваться комбинированные растворы солей: Раствор Рингера, Трисоль.
- Средства для коррекции аминокислотного дисбаланса, например Аминовен.
- Средства, улучшающие тканевое дыхание и снижающие выработку свободных радикалов (антигипоксичекие и антиоксидантные препараты), например Реамберин, Мексидол, альфалипоевая кислота.
- Препараты улучшающие функции печени: Гептрал, Метадоксил, Эссенциале-Н.
- Средства комбинированного действия для дезинтоксикации, коррекции ионного дисбаланса, коррекции поражения печени. Ранее использовался гемодез, сейчас не применяется в связи с побочными эффектами, используются его аналоги Неогемодез и Гемодез-н. Эффективность и безопасность применения этих препаратов спорна, тем не менее они до сих могут использоваться.
Симптоматическое лечение
Средства, используемые для симптоматического лечения, многообразны:
- Для коррекции психических нарушений — нейролептики (галоперидол, хлорпротиксен).
- С седативной целью и для купирования судорог — бензодиазепины (Феназепам, Седуксен, Реланиум).
- С противорвотной целью — Церукал.
- При острой энцефалопатии — средства для поддержки сердечно-сосудистой системы, нормализации артериального давления, противоаритмические средства.
- Нейрометаболические, нейропротекторные средства, антидементные препараты при хронической алкогольной энцефалопатии. Например, из группы антихолинэстеразных препаратов: Нейромидин, холина альфосцерат.
- Также используют ноотропные препараты: пирацетам, Фенибут, Пикамилон, но эффективность этой группы препаратов оспаривается рядом источников.
К использованию антихолинэстеразных и ноотропных препаратов в острый период относятся с осторожностью из-за риска «растормаживания» центральной нервной системы, возможности развития и усугубления психоза.
Также не рекомендуется введение растворов содержащих глюкозу, так как это способно ухудшить обмен витамина В1 в головном мозге и тем самым спровоцировать ухудшение алкогольной энцефалопатии и психоз.
Так как алкогольная энцефалопатия является осложнением алкогольной зависимости, полное предотвращение прогрессирования и обострений данного заболевания возможно только при полном отказе пациента от употребления этанолсодержащих продуктов .
Прогноз. Профилактика
Прогноз алкогольных энцефалопатий, в первую очередь сверхострой формы и острой энцефалопатии Гайе — Вернике, очень тяжёлый. При отсутствии лечения более 80 % случаев энцефалопатии Вернике переходят в корсаковский психоз, около 15-20 % случаев оканчиваются смертельным исходом .
Прогноз острых алкогольных энцефалопатий коррелирует со степенью дефицита витамина В1. Максимально быстрое восполнение витамина В1 в первые 48-72 часа от начала болезни значительно улучшает прогноз при корсаковском психозе: около 20 % пациентов полностью выздоравливают, в 25 % случаев может отмечаться значительное отсроченное восстановление когнитивных функций, тогда как состояние остальных пациентов остаётся практически без изменений .
Прогноз хронических алкогольных энцефалопатий в связи с частой манифестацией острых форм на фоне уже имеющегося хронического алкогольного поражения мозга остаётся тяжёлым. Даже если не развивается острая энцефалопатия, может возникнуть алкогольная деменция, которая в дальнейшем обездвиживает больного и приводит к смерти.
Следует отметить, что даже один эпизод перенесённой острой алкогольной энцефалопатии часто оставляет стойкий инвалидизирующий психический и неврологический дефект.
Основной профилактикой алкогольных энцефалопатий является лечение основного заболевания (алкогольной зависимости) здоровый образ жизни и адекватная физическая активность
Список литературы
- Лукачер Г. Я., Матхова Т. А. Неврологические проявления алкоголизма. — М.: Медицина, 1989. — 272 с.
- Пятницкая И. Н., Карлов В. А., Элконин Б. Л. Терапевтические и неврологические проявления алкоголизма. — М.: Медицина, 1977. — 128 с.
- Кондрашенко В. Т., Скугаревский А. Ф. Алкоголизм / под ред. П. П. Волкова. — Минск: Беларусь, 1983. — 288 с.
- Сиволап Ю. П, Дамулин И. В. Синдром Вернике — Корсакова. Неврология, нейропсихиатрия, психосоматика. — 2014. — № 4. — С. 76-80.
- Никифоров И. И., Ракитин М. М., Меркин А. Г. и др. Неврологические осложнения алкоголизма. Неврология, нейропсихиатрия, психосоматика. — 2017. — № 9(3). — С. 95-100.
- Говорин Н. В., Сахаров А. В. Алкогольная смертность. — Томск; Чита: Иван Федоров, 2012. — 164 с.
- Зиновьева О. Е., Емельянова А. Ю. Неврологические проявления алкогольной болезни: роль витаминов группы В в лечении // Consilium Medicum. — 2016. — № 18 (9). — 133-138.
- Шалькевич Л. В., Леонович А. Л., Кудлач А. И. Современные особенности течения неврологических осложнений хронического алкоголизма // Междунар. неврол. Журн. — 2016. — № 6 (84).
- Ахматханова С. М., Казакова Ю. А., Карпов С. М., Шевченко П. П. Алкогольная энцефалопатия: современные методы лечения // Успехи современного естествознания. — 2014. — № 6. — С. 22-23.
- Захаров В. В. Злоупотребление алкоголем: неврологические осложнения и современные подходы к терапии // Эффективная фармакотерапия. — 2014. Кардиология и ангиология. — № 2. — С. 36-43.
- Метаболическая терапия при алкоголизме / В. В. Лелевич, В. М. Шейбак, В. П. Максимчук, А. В. Козловский, А. А. Чиркин // Медицинские новости. — № 2, 2001.
- Сиволап Ю. П., Савченков В. А. Фармакотерапия острых состояний и неврологических осложнений в клинике алкоголизма. — М.: Анахарсис, 2001. — С. 5-44.
- Semple D., Smyth R. Oxford Handbook of Psychiatry. — Oxford: Oxford University Press, 2013. — 1057 p.
- Latt N, Dore G. Thiamine in the treatment of Wernicke encephalopathy in patients with alcohol use disorders // J Intern Med. — 2014; 44(9): 911-915.ссылка
- U.S. Department of Health, Education, and Welfare, National Institute on Alcohol Abuse and Alcoholism. Second Special Report to the U.S. Congress on Alcohol and Health. DHEW Pub. No. HSM-72-9099. Rockville, MD: U.S. Department of Health, Education, and Welfare, National Institute on Alcohol Abuse and Alcoholism, 1974.
- Голубев В. Л., Вейн А. М. Неврологические синдромы: руководство для врачей. — М.: МедПресс-Информ, 2016.
- Давыдова Т. В., Ветрилэ Л. А., Невидимова Т. И., Ветлугина Т. П. И др. Антитела к нейромедиаторам — возможные биомаркеры предрасположенности к аддиктивному поведению // Патогенез. — 2014. — Т. 12, № 3. — С. 16-19.
- Ланшаков Д. А. Эффекты гипоксии и глюкокортикоидов на программируемую гибель клеток неонатального мозга: дисс. … канд. биол. Наук: 03.03.01 / Ланшаков Дмитрий Александрович. — Новосибирск, 2014.
- Коржевский Д. Э., Колос Е. А., Григорьев И. П. Молекулярная нейроморфология. — Санкт Петербург. СпецЛит, 2015. 20. Барановский А. Диетология: руководство. — 5-е изд., перераб. и доп. — СПб.: Питер. — 1104 с.
- Батухтина Е. И. Психонейроиммунологические закономерности формирования зависимости от психоактивных веществ: автореф. дисс. … доктор мед. наук: 14.03.03 / Батухтина Елена Ивановна. — Томск, 2015.