Алкогольная эпилепсия (Alcoholic epilepsy) — это судорожные припадки, возникающие на фоне приёма алкоголя или при отказе от него в период абстиненции. Является разновидностью симптоматической эпилепсии, т. е. лишь одним из многочисленных симптомов основного заболевания (в данном случае алкоголизма).
Алкогольная эпилепсия
Судорожные состояния при алкоголизме встречаются часто и отличаются большим клиническим разнообразием. Как правило, приступы возникают не сразу, а только на 2–3-й стадии алкоголизма. На второй стадии вместо психической зависимости появляется физическая, присоединяется похмельный синдром и запои, человек потребляет больше алкоголя, так как привычная доза уже не пьянит как раньше. На третьей стадии выраженно меняется личность, человек деградирует. Из-за нарушений в работе организма на этой стадии пациент хуже переносит алкоголь и потребляемая доза уменьшается.
В отдельных случаях эпилептические приступы могут возникать и при эпизодическом приёме больших доз спиртного, в том числе у людей не зависимых от алкоголя. Но в 85 % случаев приступы связаны с синдромом отмены алкоголя и появляются на фоне других симптомов этого состояния: беспокойства, бессонницы, возбуждения, рвоты, тремора (дрожания рук и ног, реже головы и всего тела), учащённого сердцебиения, повышенного артериального давления и галлюцинаций.
Таким образом, эпилептические припадки могут возникать как на фоне употребления спиртного, так и при отказе от него:
- они могут предшествовать белой горячке и развиваться на фоне похмельного синдрома через 2–4 дня после отмены алкоголя;
- возникать во время белой горячки;
- развиваться при длительном приёме алкоголя;
- учащаться на фоне приёма алкоголя или после его отмены у больных с идиопатической формой эпилепсии (без явного органического поражения головного мозга);
- возникать при приёме алкоголя пациентами, перенёсших черепно-мозговые травмы, инсульты или другие структурные поражения головного мозга;
- быть вариантом патологического опьянения .
Факторы риска алкогольной эпилепсии
Употребление алкоголя приводит к разрушению нейронов и может спровоцировать начало симптоматической эпилепсии, особенно если у пациента есть генетическая предрасположенность, т. е. фактором риска будет наличие эпилепсии у близких кровных родственников.
Дополнительными причинами служит распитие алкогольных напитков низкого качества, содержащих вредные примеси, а также обезвоживание во время похмелья .
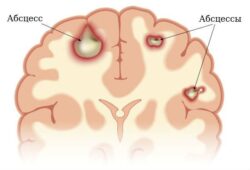
Ещё одной причиной могут быть заболевания головного мозга: нарушения мозгового кровообращения, инсульт, опухоль и абсцесс мозга, менингит, энцефалит, ушиб мозга и гематома, различные инфекции. При этих заболеваниях меняется структура мозга, поэтому приём алкоголя может вызвать приступ эпилепсии.
Также развитие алкогольной эпилепсии зависит от дозы выпитого спиртного: чем она больше, тем выше вероятность приступов, особенно если они возникали и раньше . А если злоупотреблять алкоголем при обычной эпилепсии, то приступы могут стать чаще, а лекарства от эпилепсии могут усилить действие спиртного .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы алкогольной эпилепсии
Эпилептические приступы могут развиваться как в состоянии алкогольного опьянения, так и через 2–3 дня после отмены алкоголя. Чаще всего они возникают через 7–48 часов после прекращения приёма алкоголя, причём в половине случаев через 13–24 часа. Поэтому во время судорог от пациента при выдохе может исходить запах алкоголя .
Крайне редко перед приступом алкогольной эпилепсии может появляться аура (от греч. Αὔρα — ветерок, дуновение). Ауры бывают зрительными, слуховыми, обонятельными, вкусовыми, абдоминальными и психическими — пациент может испытывать различные ощущения, слышать несуществующие звуки, чувствовать посторонние, иногда неприятные запахи, ощущать непонятный вкус, видеть мерцающие вспышки перед глазами, испытывать неприятные ощущения и боль в животе, переживания чего-то ужасного или, наоборот, необыкновенно приятного. Аура длится от нескольких секунд до 1–2 минут, но при алкогольной эпилепсии человек может не заметить её из-за опьянения.
Затем следует сам эпилептический приступ. Приступы при алкогольной эпилепсии бывают разнообразными, обычно они генерализованные тонико-клонические, но могут быть и серийными. Серийными они называются потому, что несколько приступов следуют один за другим, но, в отличие от эпилептического статуса, сознание пациента и его физическое состояние между приступами относительно нормализуется.
Часто генерализованному тонико-клоническому приступу предшествует пронзительный крик. Больной теряет сознание, стонет, появляются непроизвольные сокращения мышц:
- тоническая фаза — мышцы сильно напрягаются, и человек замирает в неестественной позе, сильно сжимает челюсти, сгибает руки и ноги;
- клоническая фаза — прерывистые, ритмичные судороги, при которых мышцы быстро напрягаются и расслабляются.
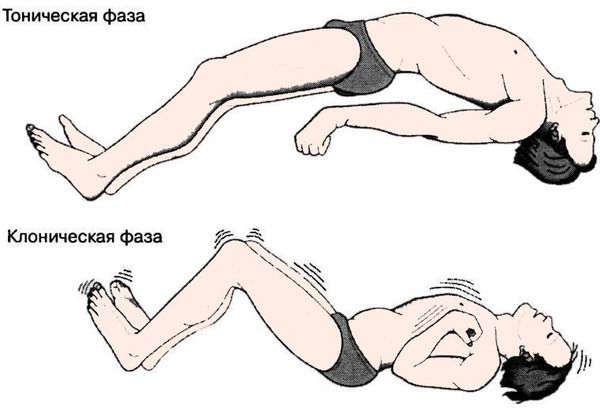
Тоническая и клоническая фаза приступа
Во время приступа синеют губы, появляется хриплое клокочущее дыхание и пена на губах, которая может быть с кровью из-за прикуса языка.
В конце приступа часто происходит непроизвольное мочеиспускание, затем мышцы расслабляются, и больной засыпает. Обычно приступ длится от 1 до 5 минут. Период после приступа может длиться несколько часов и характеризуется глубоким сном и спутанностью сознания. Но этот период может протекать и в другой, более характерной форме: с нарушением сна, некоторой спутанностью сознания, возбуждением, иногда двигательным, чувством страха и тревоги.
В ряде случаев развиваются абортивные или неразвёрнутые приступы, которые в дальнейшем могут замещаться большими, иногда серийными припадками. Абортивные приступы — это незавершённые судорожные припадки, когда отсутствует одна из фаз приступа или уменьшается время его протекания, также в приступе могут участвовать не все группы мышц.
Когда нужно срочно вызывать скорую
Когда приступы повторяются безостановочно больше пяти минут, между ними пациент не приходит в сознание и его физическое состояние не нормализуется, это значит, что развился эпилептический статус. Это крайне опасное состояние, которое может привести к необратимому повреждению мозга и гибели пациента. В таких случаях нужна незамедлительная госпитализация в реанимацию .
Виды приступов
Приступы алкогольной эпилепсии могут быть как судорожные, так и бессудорожные. Клиническими особенностями судорожных приступов является преобладание тонической фазы и отсутствие сна в постприступном периоде. Больной в таком случае несколько возбуждён и может испытывать чувство страха и тревоги. После судорожных приступов на теле пациента можно увидеть кровоподтёки и царапины, полученные от падения и в клоническую фазу приступа. Также зачастую остаются следы прикусов на языке.
Бессудорожные приступы могут быть недооценены окружающими и выглядеть как обморочное состояние .
Симптомы псевдоприступа
При некоторых психических заболеваниях, например конверсионных расстройствах, нередко возникают психогенные приступы (псевдоприступы), или истерические припадки. Пациент при этом неосознанно имитирует приступ эпилепсии, и окружающие принимают истерический припадок за эпилептический. Такие приступы всегда происходят в присутствии зрителя, без чёткой смены тонической и клонической фаз приступа. Больной «молотит» руками об пол, мотает головой, царапает себя и сопротивляется при попытке врача открыть ему глаза. В отличие от эпилептического припадка, повреждений на теле после такого приступа не наблюдается .
Патогенез алкогольной эпилепсии
Судорожные приступы при алкоголизме возникают из-за множества факторов и механизмов токсического, метаболического, эпилептического и сосудистого характера.
Основной причиной развития эпилепсии при алкоголизме является алкогольная энцефалопатия — токсическое повреждение головного мозга этанолом и продуктами распада спиртов. Причём приступы чаще всего возникают именно из-за абстиненции, так как после прекращения приёма спиртного мозг теряет способность адаптироваться к действию алкоголя, как это было при регулярном употреблении .
В мозге нет специфических этаноловых рецепторов. Этанол воздействует на регуляцию системы возбуждения (т. е. на работу лимбической системы), этим обусловлен седативный эффект при приёме алкоголя и появление возбуждения при резкой отмене.
Этанол и его токсичные метаболиты влияют на жизнедеятельность нейронов. В норме нейрональные мембраны, покрывающие нейроны и контролирующие передачу сигналов к головному мозгу, состоят из белков и двух слоёв липидов. Белки пронизывают мембрану и образуют ионные каналы. Внеклеточное пространство содержит ионы натрия и хлора, в то время как калий, белки и органические кислоты находятся внутри клетки. Возникает положительный заряд снаружи и отрицательный внутри клетки. Ионные потоки движутся через мембрану от высокой концентрации к низкой.
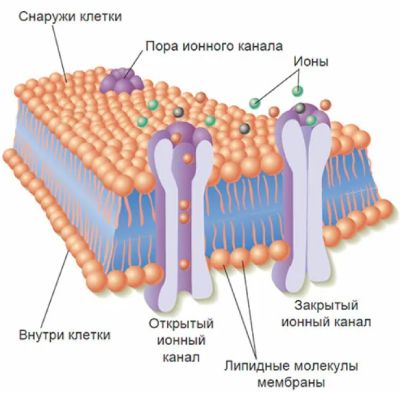
Строение нейрональной мембраны
В патогенезе алкогольной эпилепсии лежит спонтанная мембранная нестабильность, из-за которой возникает пароксизмальный деполяризационный сдвиг, т. е. внезапно появляется разность потенциалов. В мозге происходит внезапная деполяризация нервных клеток со вспышкой разрядов, из-за которых возникает приступ эпилепсии.
Генерация эпилептических разрядов является следствием дисфункции натриевых, калиевых и кальциевых ионных каналов, из-за которой нарушаются процессы возбуждения и торможения в нервной системе и мышцах.
Совокупность эпилептогенных нейронов составляет эпилептический очаг. В очагах различают центральную зону с полностью повреждёнными нейронами, промежуточную с частично сохранившимися и периферическую, где эпилептогенные нейроны чередуются с нормальными клетками.
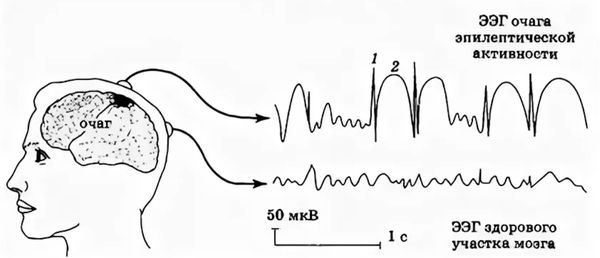
Эпилептический очаг
Классификация и стадии развития алкогольной эпилепсии
В Международной классификации болезней 10-го пересмотра (МКБ-10) алкогольная эпилепсия кодируется как G40.5 Особые эпилептические синдромы, в том числе эпилептические приступы, связанные с употреблением алкоголя.
Все случаи алкогольной эпилепсии можно разбить на четыре группы (по С. Г. Жислину):
- Припадки, которые возникают в период алкогольного делирия. Чаще всего они бывают в начале белой горячки, реже — во время неё, никогда не случаются в конце. Эти приступы больше всего относятся к алкогольной эпилепсии.
- Припадки, которые связаны с предшествующей алкогольной интоксикацией и возникают после запоя, в период похмелья. Чаще всего они развиваются в первые 2–4 дня похмелья.
- Припадки, которые почти всегда развиваются в похмелье, но, в отличие от предыдущих групп, наблюдаются единичные приступы и вне похмелья или опьянения, в период длительного воздержания, без какой-либо связи с алкоголем. Эти случаи, видимо, связаны с особыми формами идиопатической эпилепсии, сочетающейся с алкоголизмом.
- Симптоматическая эпилепсия, которая сочетается с алкоголизмом. У таких пациентов редкие эпилептические припадки появлялись после черепно-мозговой травмы или других заболеваний головного мозга ещё до развития алкоголизма. При его появлении припадки учащаются .
Первые две группы — это истинные случаи алкогольной эпилепсии, остальные имеют к ней лишь косвенное отношение.
Алкогольную эпилепсию также можно разделить на три категории:
- Эпилептическую реакцию, возникающую после приёма алкоголя у людей, не страдающих алкоголизмом.
- Эпилептический синдром, который является лишь симптомом основного заболевания головного мозга и развивается на фоне повышенной готовности к приступам. Такая готовность возникает из-за раздражающего воздействия на нервные клетки, вызванного различными причинами.
- Истинная эпилепсия.
Осложнения алкогольной эпилепсии
Наиболее опасные осложнения возникают при эпилептическом статусе. При этом состоянии приступы следуют один за другим, и между ними пациент не приходит в сознание. Приступ, длящийся больше 5 минут, расценивается как эпилептический статус.
Эпилептический статус может привести к отёку головного мозга и, как следствие, нарушению жизненно важных функций, таких как сердцебиение и дыхание, т. е. к развитию инфаркта и удушья.
В зависимости от характера приступов выделяют несколько типов эпилептического статуса: тонико-клонический, статус простых фокальных приступов, статус сложных парциальных приступов, статус абсансов. Угрозу для жизни представляет тонико-клонический статус, при котором пациент то лежит в напряжённой, неестественной позе, то начинает биться в судорогах. Такой статус обычно следует по определённому сценарию: моторные проявления в виде судорог и спазма мышц, через время — изменения на ЭЭГ, и только потом расстройства кровообращения.
Травма также является возможным осложнением алкогольной эпилепсии. Во время приступа пациент находится без сознания, может упасть и травмировать себя (удариться головой, вплоть до образования внутричерепных гематом) или захлебнуться рвотными массами. Смерть также может наступить в результате несчастного случая, например из-за утопления. Т. е. сам по себе приступ алкогольной эпилепсии не смертелен, но из-за возможных падений, удара головой, случайного откусывания языка и удушья во время него человек может умереть .
Эпилептические приступы могут приводить к характерным изменениям личности, которые варьируют от сравнительно нерезких нарушений до слабоумия. Для таких пациентов характерна недостаточная подвижность всех психических процессов, склонность к застреванию, трудность переключения, обстоятельность, т. е. замедление мышления и речи, причём речь сопровождается большим количеством ненужных мельчайших подробностей. Больным свойственен подчёркнутый педантизм в отношении себя, своей одежды, порядка в доме и на рабочем месте. Характерной чертой является инфантилизм, или незрелость суждений. Также часто встречается утрированная слащавость, подобострастность, ласковость, повышенная ранимость, иногда в сочетании со злобностью и недоброжелательностью.
Диагностика алкогольной эпилепсии
Диагноз «алкогольная эпилепсия» выставляется при подтверждённом диагнозе «алкоголизм» и появлении эпилептических припадков.
Пациентами с алкогольной эпилепсией занимаются в основном врачи психиатры-наркологи, диагностика проходит в наркологических или психиатрических диспансерах.
При диагностике врач в первую очередь выяснит, действительно ли были приступы и если были, то эпилептические ли они (для этого проводится сбор анамнеза и электроэнцефалография). Препараты, которыми лечат эпилепсию, имеют множество побочных эффектов, и назначать их, не убедившись в правильности выбора, нельзя.
Необходимо также понимать, что с таким диагнозом многие пациенты могут лишиться работы. Но если человек отказывается от алкоголя и эпилептические приступы прекращаются, то трудоспособность восстанавливается. Далее, при прохождении медицинской комиссии, профессиональная пригодность оценивается согласно действующим приказам.
Если пациент начинает обследоваться анонимно, то нужно учитывать, что диагностика и лечение этого заболевания является дорогостоящим, потому что препараты принимать нужно довольно долго.
Сбор анамнеза
Необходимо выяснить причину эпилептических припадков, потому что алкогольная эпилепсия — это синдром, а не самостоятельное заболевание. Нужно также выявить провоцирующие факторы, которыми могут быть не только приём или отмена алкоголя, но также тревожность, бессонница и другие нарушения сна.
Поскольку врачу не всегда удаётся увидеть сам приступ, всю информацию он получает со слов людей, которые находились рядом в момент приступа. При алкогольной эпилепсии эту информацию зачастую удаётся выяснить с большим трудом, так как те, кто был поблизости, могли не видеть, как начался приступ.
При обращении к врачу необходимо рассказать всю информацию о пациенте:
- страдает ли он алкоголизмом;
- эпилептический приступ возник впервые, или подобные приступы уже были раньше;
- если были, то как часто и в какое время они возникали;
- как связаны эти приступы с приёмом алкоголя;
- как протекают приступы;
- не было ли у кровных родственников подобных симптомов;
- какое обследование и лечение проводилось раньше;
- не было ли в анамнезе травм или других заболеваний головного мозга.
Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к электронной медкарте.
Электроэнцефалография (ЭЭГ)
Электроэнцефалография является одной из наиболее важных и информативных процедур при эпилептических припадках. Если на рутинной ЭЭГ информацию получить не удаётся, то используется ЭЭГ с депривацией сна (в ночь перед исследованием пациент спит не больше 4 часов). Когда и эта диагностика не даёт информации, необходимо провести длительное ЭЭГ-мониторирование.

Электроэнцефалография (ЭЭГ)
Магнитно-резонансная и компьютерная томография (МРТ и КТ)
МРТ или КТ — ещё одна неотъемлемая часть обследования при алкогольной эпилепсии. Они необходимы, чтобы убедиться, что причиной приступов являются не объёмные образования, черепно-мозговая травма, гематома или другое повреждение мозга. Также эти методы позволяют выявить осложнения.
Лабораторная диагностика
Лабораторные исследования проводятся, чтобы исключить почечную или печёночную недостаточность, а также другие соматические заболевания, симптомами которых могут быть эпилептические приступы . У больных с алкоголизмом значительно чаще, чем в общей популяции, наблюдаются метаболические нарушения, такие как почечная, печёночная недостаточность и сахарный диабет. Без полноценного сбора анамнеза и лабораторной диагностики очень сложно определить причину возникновения эпилептических приступов.
Лабораторные исследования, кроме общеклинических анализов, могут включать анализ крови на содержание алкоголя, выявление специфических маркеров, позволяющих установить, что человек давно употребляет спиртное, исследование уровня противоэпилептических препаратов в крови, если пациент уже лечился раньше.
Лечение алкогольной эпилепсии
Для оказания первой помощи при алкогольной эпилепсии не нужны специфические медицинские навыки и знания.
Что делать во время приступа:
- Переносить человека нужно только в случае, если он находится в опасном месте.
- Следует положить человека горизонтально и подложить под голову мягкое (куртку, сумку).
- Расстегнуть воротник больного.
- Осторожно повернуть пациента на бок, чтобы слюна могла вытекать изо рта.
- Не нужно сдерживать движения человека, но нельзя дать ему травмироваться.
- Нельзя класть пациенту ничего в рот, давать ему пить или пытаться разжать зубы.
Приступ прекратится через несколько минут. Дальнейшая помощь должна быть оказана в больнице.
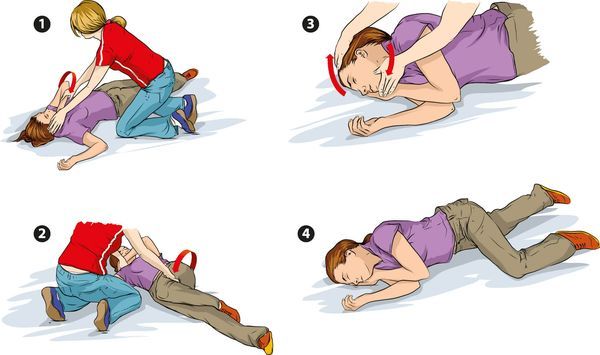
Первая помощь при эпилептическом припадке
Общие принципы лечения алкогольной эпилепсии:
- Стабилизация жизненно важных функций, т. е. экстренная помощь в реанимации.
- Неотложное лечение опасных для жизни состояний — эпилептического статуса, отёка мозга, инфаркта, внутричерепных гематом.
- Назначение больших доз тиамина внутримышечно или внутривенно, чтобы компенсировать его недостаток. Дефицит тиамина развивается при алкогольной зависимости из-за особенностей питания пациента, а также из-за снижения всасывания в желудочно-кишечном тракте и нарушений в работе печени. При недостатке этого витамина нарушается работа нервной системы.
- Коррекция водно-электролитного баланса (уровня магния, калия и натрия). Следует помнить, что большой объём вводимых растворов может повлиять на развитие отёка головного мозга.
Пациентов с эпилептическим статусом госпитализируют в отделение интенсивной терапии для поддержания жизненно важных функций. При эпилептическом статусе обязательно назначают противосудорожные препараты и применяют солевые растворы и раствор глюкозы. Также проводят меры по снижению внутричерепного давления и отёка мозга — одного из самых опасных для жизни осложнений.
Противосудорожные препараты при алкогольной эпилепсии без эпилептического статуса назначают не всегда. В ряде случаев достаточно перестать употреблять спиртные напитки. Если препараты всё же назначены, они могут быть отменены после исчезновения эпилептических приступов. Лекарства отменяют медленно, под наблюдением врача, с обязательным условием, что пациент излечился от похмельного синдрома и длительно не употребляет алкоголь. В целом лечение алкогольной эпилепсии проводится длительно, до нескольких лет.
Также, чтобы устранить судороги, могут применяться большие дозы витаминов, в том числе группы В (тиамин), ноотропные препараты, лекарства сосудистого ряда, антиоксиданты и многое другое. Антиконвульсанты назначаются, когда у пациента было два и более приступа, не связанных с приёмом алкоголя.
Обязательное лечение алкоголизма
После или одновременно с лечением эпилептических припадков необходимо приступить к избавлению от основного заболевания — алкоголизма. Полное прекращение приёма спиртных напитков является обязательным условием для лечения алкогольной эпилепсии. Если после купирования судорожных припадков больной вернётся к прежнему образу жизни и вновь начнёт употреблять спиртные напитки, приступ обязательно произойдёт снова.
Следует помнить, что алкоголизм — это не вредная привычка, а хроническое психическое заболевание, в основе которого лежит патологическое влечение к алкоголю, вызванное нарушением работы мозга. Для успешного лечения необходимы совместные усилия как врача, так и пациента. Желание лечиться у пациента должно быть искренним и мотивированным.
Выделяют три этапа лечения алкогольной зависимости:
- Вывод из запоя. Медикаментозная детоксикация — это лечение алкогольного расстройства и абстинентного синдрома. Пациенту нужно перестать употреблять алкоголь, возникающий при этом абстинентный синдром смягчают с помощью лекарств. Проводятся внутривенные капельные инфузии, иногда с препаратами янтарной кислоты или другими антиоксидантами. Для снятия возбуждения и раздражительности обязательно назначаются седативные средства. Чтобы компенсировать недостаток витаминов, проводится витаминотерапия. Также применяются сердечно-сосудистые средства, а для улучшения памяти и мышления назначают ноотропные препараты.
- Противорецидивное лечение. Включает запретительную процедуру с психотерапевтической поддержкой. Пациенту также вводится препарат, который блокирует активность фермента алкогольдегидрогеназы и вызывает крайне неприятные реакции при приёме даже маленьких доз алкоголя.
- Реабилитация и социальная адаптация. Проходит в специализированных реабилитационных центрах с применением психотерапии .
Прогноз. Профилактика
Прогноз зависит от степени алкоголизма и желания пациента бороться вместе с врачами за своё здоровье. При полном отказе от алкоголя прогноз наиболее благоприятный. В большинстве случаев припадки не повторяются, а выраженность психических и личностных нарушений определяется длительностью алкоголизации.
Правила безопасности при алкогольной эпилепсии
Если эпилептические припадки сопровождаются потерей сознания и судорожным синдромом, сильно возрастает вероятность получить травму, утонуть, попасть в ДТП или упасть с высоты.
Поэтому пациентам с алкогольной эпилепсией необходимо соблюдать правила безопасности:
- нельзя нырять и заниматься плаванием, допустимы лишь некоторые виды спорта под постоянным контролем инструктора (например, занятия верховой ездой);
- значительно ограничены профессиональные занятия всеми видами спорта;
- запрещено ездить на автомобиле;
- нельзя находиться на высоте, вблизи открытого огня, режущих электроинструментов и железнодорожных путей;
- нельзя купаться в ванной, можно только в душе.
При алкогольной эпилепсии очень важно соблюдать режим сна, так как у многих пациентов нарушение режима вызывает приступы.
Также необходимо значительно ограничить эмоциональные и физические перегрузки. Работа должна чередоваться с отдыхом.
При алкогольной эпилепсии важно регулярно принимать противоэпилептические препараты, но не всю жизнь, а только до тех пор, пока пациент не вылечит абстинентный синдром и сможет долго воздерживаться от приёма алкоголя . Пациентам четвёртой группы по Жислину, возможно, нужно будет принимать противоэпилептические препараты всю жизнь.
При алкогольной эпилепсии необходимо наблюдаться и лечиться у невролога и одновременно у нарколога. Если пациент перестал употреблять алкоголь и у него нет эпилептических приступов, рекомендации отменяются индивидуально, в зависимости от результатов обследования.
Профилактика алкогольной эпилепсии
Профилактические меры направлены на предотвращение основного заболевания — алкоголизма.
К таким мерам относятся:
- формирование активного желания, решимости и готовности пациента вести здоровый образ жизни;
- поддержка семьи, друзей и коллег;
- развитие защитных факторов (перечислены ниже);
- изучение информации о вреде алкоголя и развитие навыков, которые помогут удержаться от употребления спиртного;
- разработка альтернативных программ досуга;
- своевременное лечение абстиненции (риск развития судорог при абстиненции лучше всего снижают противоэпилептические препараты и бензодиазепины, например Лоразепам, а нейролептики, наоборот, повышают) .
Факторы риска алкоголизма:
- проблемы с психическим и физическим здоровьем;
- алкоголизм у родителей;
- общение с людьми, употребляющими алкоголь;
- низкая самооценка;
- низкий уровень интеллекта;
- частые конфликты в семье;
- проблемы на работе.
Из-за этих факторов человек может снова начать пить.
Факторы защиты:
- благополучие в семье;
- высокий уровень интеллекта;
- хороший уровень достатка;
- регулярное медицинское наблюдение;
- высокая самооценка;
- соблюдение общественных норм .
Получение больничного листа и инвалидности
Больничный лист можно получить при эпилептических приступах, если они возникли не в период употребления алкоголя, так как алкогольное опьянение при любой профессии является нарушением трудового законодательства и работник просто отстраняется от работы или увольняется по статье. Получение инвалидности при этом диагнозе практически невозможно.
Список литературы
- Аванцини Д. Клинические формы и классификация эпилепсии. Материалы международной конференции: «Эпилепсия медико-социальные аспекты, диагностика и лечение». — М., 2004. — С. 29–46.
- Бачериков А. Н., Кузьминов В. Н., Шульга Е. А. Проблема дифференциальной диагностики пароксизмальных состояний у больных с зависимостью от алкоголя // Вестник психиатрии и психофармакотерапии. — 2006. — № 1. — С. 203.
- Белоусова Е. Д., Заваденко Н. Н., Холин А. А., Шарков А. А. Новые международные классификации эпилепсий и эпилептических приступов Международной лиги по борьбе с эпилепсией (2017) // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2017. — № 7. — С. 99–106.
- Воронкова К. В., Петрухин А. С., Пылаева О. А., Холин А. А. Эпилепсия излечима! Рекомендации для больных и их близких. — М.: Литтерра, 2010. — 176 с.
- Карлов В. А. Эпилепсия: диагностика и лечение // Качество жизни. Медицина. — 2004. — № 4. — С. 30–34.
- Кривенков А. Н. Алкогольная эпилепсия: связь с проявлениями синдрома зависимости от алкоголя, клиника, фармакотерапия // Наркология. — 2010. — № 7. — С. 97–99.
- Кушнир Г. М., Иошина Н. Н. Эпилептические приступы у больных алкоголизмом // Медицинская академия ФГАОУ ВО КФУ им. В. И. Вернадского. — 2015. — № 2 . — С. 71.
- Международная классификация болезней 10-го пересмотра // ICD-10 Версия 2010. [Электронный ресурс]. Дата обращения: 26.10.2022.
- Психиатрия: руководство в 2-х томах. Том 1 / под ред. А. С. Тиганова. — М.: Медицина, 2012. — 808 с.
- Fisher R. S., Cross J. H., D’Souza C. et al. Instruction manual for the ILAE [International League Against Epilepsy] 2017 operational classification of seizure types // Epilepsia. — 2017. — № 4. — Р. 531–542.
- Fisher R. S., Cross J. H., French J. A. et al. Operational classification of seizure types by the International League Against Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology // Epilepsia. — 2017. — № 4. — Р. 522–530. ссылка
- Scheffer I. E., Berkovic S., Capovilla G. et al. ILAE classification of the epilepsies: Position paper of the ILAE Commission for Classification and Terminology // Epilepsia. — 2017. — № 4. — Р. 512–521. ссылка
- Тиганов А. С., Снежневский А. В., Орловская Д. Д. и др. Руководство по психиатрии в 2-х томах. Том 2. — М.: Медицина, 1999. — 784 с.
- Жислин С. Г. Очерки клинической психиатрии. — М.: Медицина, 1965. — 320 с.
- Лукачер Г. Я., Махова Т. А. Неврологические проявления алкоголизма. — М.: Медицина, 1989. — 272 с.
- Hillbom M., Pieninkeroinen I., Leone M. Seizures in alcohol-dependent patients: epidemiology, pathophysiology and management // CNS Drugs. — 2003. — № 14. — Р. 1013–1030. ссылка
- Williams В. С. Alcohol-Induced Seizures // Columbus Recovery Center. — 2022.