В декабре 2017 года в приёмное отделение по линии скорой медицинской помощи (СМП) поступил ребёнок.
Жалобы
По сильному крику и плачу можно было понять, что ребёнок испытывал сильнейший болевой синдром.
Боли усиливались при крике и кашле, даже несмотря на то, что во время перевозки по линии СМП ребёнку вводили обезболивающие (Анальгин с Димедролом) и спазмолитик (дротаверин). Как объяснили сотрудники СМП во время осмотра в кабинете хирурга, обезболивающие препараты облегчили боль на определённое время, но полностью её не устранили. Ребёнок вёл себя беспокойно, активно двигал руками и ногами, что также приносило ему дискомфорт и боль.
Анамнез
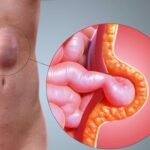
Согласно анамнезу, в роддоме ребёнку был установлен диагноз «паховая грыжа справа». В поликлинике по месту жительства диагноз был подтверждён хирургом, и ребёнка поставили на диспансерный учёт в Краевой Детский Консультативно-диагностический центр как пациента, направленного на плановое оперативное лечение на базе хирургического отделения № 3 Детской краевой клинической больницы.
По словам родителей, ущемление паховой грыжи случалось у ребёнка уже около четырёх раз. Родители привозили ребёнка в детское приёмное отделение ДККБ, где врачи консервативно вправляли паховую грыжу и объясняли родителям, как это можно сделать самостоятельно. По словам хирургов, грыжевые ворота у детей довольно податливы благодаря эластичности мышц, поэтому можно осуществить вправление в домашних условиях. Отец сообщил, что два раза вправлял грыжу самостоятельно. В декабре 2017 года при очередном ущемлении грыжи отец ребёнка снова попытался это сделать, однако у него ничего не получилось. После этого родители вызвали скорую помощь. Ребёнок был доставлен в стационар ДККБ.
Ребёнок родился от первой беременности и первых родов, вес при рождении 3500 гр, рост 54 см. Мальчик растёт и развивается соответственно полу и возрасту. Привит согласно национальному календарю прививок. Болел ОРВИ, трахеитом и бронхитом, из перенесённых детских инфекций — ветряная оспа. Травмы, переломы, гемо-/плазмотрансфузии (переливание крови/плазмы) матерью отрицаются. Венерические заболевания, ВИЧ, гепатиты В и С, СПИД, туберкулёз, болезнь Боткина матерью отрицаются.
Наследственность не отягощена. Аллергических реакций на бытовые, пищевые, медикаментозные вещества, сезонный компонент не отмечалось. Стоит на диспансерном учёте у хирурга Краевого Детского Консультативно-диагностического центра по поводу основного заболевания «паховая грыжа справа».
Обследование
При осмотре:
- В правой пахово-мошоночной области имеется грыжевидное выпячивание пальпаторно (при прощупывании) плотно-эластической консистенции, не вправимое внутрь, наружное паховое кольцо расширено до 2,5 см.
- В стадии ущемления кишки во время лёгкой перкуссии (постукивании) звук был звонким, однако в дальнейшем из-за накопления грыжевой жидкости он стал приглушённым и тупым. Наружное паховое кольцо напряжено.
- У пациента имеются признаки как резкой локальной боли в животе (в месте ущемления грыжи), так и разлитой боли, поскольку после пальпации места ущемления грыжи ребёнок показывал руками на область эпигастрия и мезогастрия. Боль присутствовала на фоне усилия и напряжения, не стихала в покое и при обезболивании.
- Отмечается бледность кожных покровов и явления болевого шока — тахикардия и гипотония (показатели сатурации, ЧСС, ЧДД были замерены сотрудниками СМП и в приёмном отделении ДККБ).
- Среди других клинических признаков наблюдалось частое мочеиспускание. В кабинете хирурга при осмотре у ребёнка была двухкратная рвота.
- Визуально имелась асимметричность живота, больше выделялась со стороны правой подвздошно-пахово-мошоночной области. Живот слабо участвовал в акте дыхания.
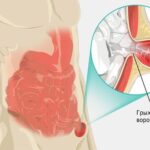
По данным УЗИ пахово-мошоночной области, содержимым грыжевого мешка было начало восходящего отдела толстой кишки, представленное илеоцекальным углом с остатками кишечного содержимого и аппендикулярным отростком.
Так как госпитализация была экстренной, в листе назначения был обозначен следующий перечень анализов:
- Общий анализ крови, анализ на группу крови и резус-фактор.
- Общий анализ мочи.
- ЭКГ.
- Микрореакция.
- Анализ крови на ВИЧ, гепатиты В и С.
- Анализ крови на глюкозу.
- Биохимический анализ крови (АЛТ, АСТ, общий белок, билирубин, С-реактивный белок, электролиты крови).
- Коагулограмма.
- Кал на яйца глистов.
- Кал на энтеробиоз.
Диагноз
Ущемлённая паховая грыжа.
Тип ущемления по механизму развития — эластичный ввиду одномоментного выхода через узкие грыжевые ворота большого объёма грыжевого содержимого (илеоцекального угла с аппендикулярным отростком), попавшего в грыжевой мешок с кишечным содержимым.
Характер ущемления — вторичное (возникает на фоне имеющейся грыжи).
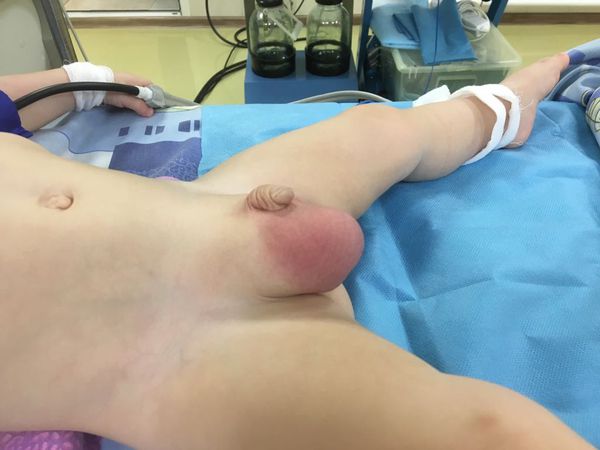
Локальный статус пациента с ущемлённой пахово-мошоночной грыжей
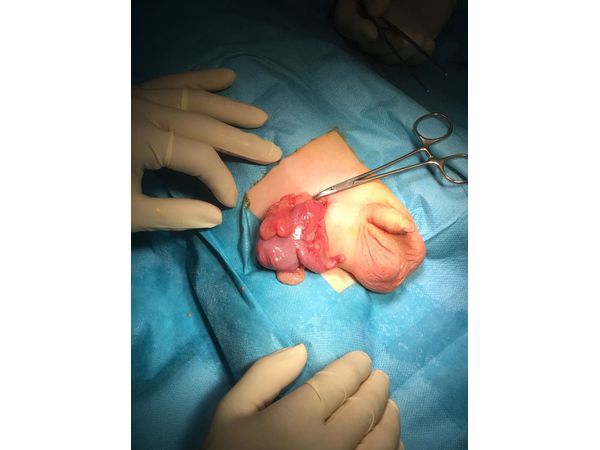
Ущемлённая паховая грыжа. Содержимое грыжевого мешка — участок илеоцекального угла, аппендикулярный отросток, фрагмент брыжейки толстой кишки и аппендикса. Интраоперационная картина.
1 / 2
Лечение
Наличие ущемлённой паховой грыжи является показанием к экстренному оперативному вмешательству. Предварительно была проведена предоперационная подготовка. Она включала инфузионно-трансфузионную и антибактериальную терапию, что было обосновано необходимостью нормализовать водно-электролитный баланс, купировать гипертермию и анемию, а также предотвратить развитие флегмоны грыжевого выпячивания. Длительность предоперационной подготовки не превысила 1-2 часов.
Хирургическое вмешательство при ущемлении грыжи проводится с целью освободить сдавленные органы (в данном случае это был участок илеоцекального угла, заполненный каловым содержимым, и аппендикулярный отросток) и оценить жизнеспособность ущемлённой части кишечника.
Ход операции
1. Произвели косой послойный разрез передней брюшной стенки над паховой связкой и параллельно ей, обнажили апоневроз (сухожильную пластинку) наружной косой мышцы и наружное отверстие пахового канала.
2. Тупым способом освободили место перехода апоневроза в паховую связку. Осторожно выделили грыжевой мешок (отграничили его марлевыми салфетками) и вскрыли между пинцетами.
3. На этом этапе у новорождённых и грудных детей часто происходит самопроизвольное вправление содержимого грыжи, однако в нашем случае этого не произошло. Необходимо было вправить грыжевое содержимое, для этого рассекли наружное паховое кольцо и фрагмент апоневроза наружной косой мышцы живота.
4. Согласно технике выполнения операции, если ущемлённые органы (петля толстой кишки, илеоцекальный угол) жизнеспособны, их вправляют в брюшную полость, обрабатывают и удаляют грыжевой мешок. В данном случае критериями жизнеспособности илеоцекального отдела толстой кишки послужили следующие признаки:
- восстановление её тонуса и физиологической окраски после освобождения из ущемляющего кольца;
- гладкость и блеск серозной оболочки;
- постепенное исчезновение странгуляционной борозды;
- наличие видимой пульсации брыжеечных сосудов;
- сохранность перистальтики.
5. Так как кишка была жизнеспособна, её погрузили из пахово-мошоночной области в брюшную полость. Пластику пахового канала произвели по Мартынову — Жирару. На рану наложили стерильную асептическую повязку.
После оперативного лечения ребёнку на 2-3 дня назначили антибактериальную терапию, чтобы предотвратить развитие гнойно-воспалительных процессов в брюшной полости. Для профилактики отёка мошонку подтянули кпереди стерильной повязкой, применили физиотерапию (инфракрасное облучение лампой «Соллюкс»). Активность ребёнка не ограничивали, разрешали поворачиваться в постели, самостоятельно садиться на 2-3 сутки после операции. Больной получал обычную (по возрасту) диету.
Ежедневно осуществлялись перевязки и динамический контроль за состоянием пациента в стационаре, в частности за регрессированием послеоперационного отёка. Надобности в снятии швов не было, поскольку послеоперационную рану ушили непрерывным внутрикожным швом из рассасывающихся материалов.
После операции по поводу ущемлённой паховой грыжи дети находятся в стационаре от 4 до 5-7 койко-дней. В нашем случае послеоперационный период протекал гладко, без осложнений, в течение четырёх дней состояние пациента улучшилось, послеоперационный отёк регрессировал.
Была выдана выписка, где в качестве рекомендаций указывалось:
- Динамическое наблюдение хирурга поликлиники по месту жительства.
- Обработка линии швов раствором бриллиантового зелёного № 7 или спиртовым раствором.
- Ограничение физических нагрузок сроком на 2 месяца.
- Контрольный осмотр хирургом Краевого Детского Консультативно-диагностического центра, так как в 3,8 % случаев, согласно клиническим данным, возникают рецидивы грыжи, требующие повторной операции.
Благодаря проведённой операции, внимательному динамическому контролю в стационаре, адекватной работе амбулаторно-поликлинического звена, а также выполнению родителями всех рекомендаций, данных в выписке из стационара, состояние здоровья пациента после проведённой операции и послеоперационной терапии улучшились. Пациента можно признать абсолютно здоровым.
Заключение
Клинический случай интересен тем, что в практике детского хирурга довольно редко встречается паховая грыжа с подобным содержимым (илеоцекальный угол с аппендикулярным отростком), без признаков ущемления отростка и его перфорации. Тщательность и последовательность выполнения алгоритма при лечении подобных состояний привели к выздоровлению пациента в строго установленные сроки.