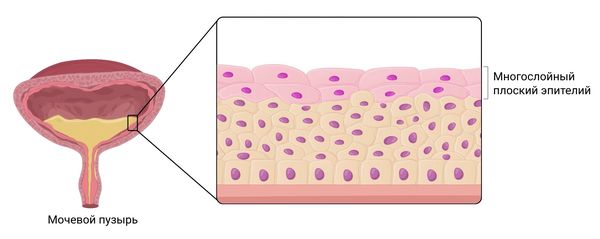
Лейкоплакия мочевого пузыря (Leukoplakia of the urinary bladder) — это предраковое состояние, при котором многослойный плоский эпителий роговеет и перестаёт вырабатывать гликоген.
В норме слизистая оболочка мочевого пузыря, в том числе многослойный плоский эпителий, которым она покрыта, постоянно синтезирует гликоген, защищающий внутренние стенки органа от агрессивной среды мочи. Однако при лейкоплакии работа многослойного плоского эпителия нарушается. В тканях появляются зоны с клетками, которые перестают вырабатывать гликоген, постепенно ороговевают и начинают отслаиваться, из-за чего подслизистый слой обнажается и становится уязвимым к повреждающим факторам.
Лейкоплакия мочевого пузыря
Актуальных сведений о заболеваемости лейкоплакией нет, но согласно последним статистическим данным, у 42 % пациентов с лейкоплакией мочевого пузыря развивается рак . Дополнительные проблемы вызывает то, что ранняя диагностика лейкоплакии затруднена: вначале болезнь обычно никак себя не проявляет и пациент обращается в больницу уже на поздних этапах её развития. Основными критериями патологии являются симптомы раздражения мочевого пузыря (частое мочеиспускание с внезапными позывами, преждевременное просачивание мочи) и повышенное выделение частиц плоского эпителия.
Причины развития лейкоплакии мочевого пузыря
Сейчас рассматривают множество предполагаемых факторов риска, которые могут привести к патологии, например:
- Инфекции мочевыводящих путей. Наиболее распространённой причиной метаплазии (замещения одного вида ткани другим) являются инфекции. Они способствуют развитию воспалительного процесса (например, цистита) из-за соответствующего ответа иммунной системы. Основными виновниками развития лейкоплакии мочевого пузыря считают кишечную палочку (Escherichia coli), протейную инфекцию (Proteus spp.) и фекальный энтерококк (Enterococcus faecalis).
- Генетические факторы. При раке мочевого пузыря часто наблюдаются мутации в генах TP53 и KRAS, так как эти дефекты приводят к неконтролируемому росту опухолевых клеток. Они также могут сопровождаться метаплазией многослойного эпителия.
- Внешние и внутренние раздражители мочевого пузыря. К ним относят катетеры, камни, свищи, опухоли, врождённое отсутствие передней стенки мочевого пузыря (экстрофию), нарушения нервной системы (нейрогенный мочевой пузырь) и предшествующие операции. Все эти факторы могут привести к нарушениям в работе эпителия и его ороговению.
- Мочеполовой шистосомоз. Личинки шистосом (раздельнополых гельминтов) проникают в организм при контакте с загрязнённой пресной водой. С током крови они попадают в мочевой пузырь, где с помощью антигенов изменяют клетки слизистой оболочки .
- Окружающая среда. Метаплазия и последующее её злокачественное перерождение может возникать под воздействием токсических веществ, которые выводятся из организма через почки и мочевой пузырь. Поэтому неблагоприятную экологическую обстановку также рассматривают в качестве одного из факторов лейкоплакии.
Помимо основных факторов риска существуют и другие, например ожирение, которое увеличивает вероятность развития заболевания на 10–20 %, гормональный дисбаланс (главным образом повышенный уровень эстрогена) и нарушения микроциркуляции в стенках мочевого пузыря . Эти факторы способствуют развитию воспалительного процесса и возможной последующей метаплазии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы лейкоплакии мочевого пузыря
Симптомы могут отличаться от случая к случаю, но среди общих жалоб выделяют:
- гематурию — примесь крови в моче, что свидетельствует о повреждении стенок мочеиспускательного тракта;

Гематурия
- дизурию — болезненное мочеиспускание, которое сопровождается резью или жжением (иногда проявляется в виде терпимого дискомфорта, что также является тревожным признаком);
- тянущие или ноющие боли в нижней части живота при наполнении мочевого пузыря;
- странгурию — затруднённое мочеиспускание, при котором пациенту приходится напрягать мышцы живота, принимать определённую позу, диуретики или пользоваться другими способами, чтобы опорожнить мочевой пузырь, этот симптом часто указывает на наличие камней или опухолей в мочевом пузыре или мочеточниках;
- поллакиурию — учащённые позывы к мочеиспусканию;
- императивные позывы к мочеиспусканию, которые невозможно игнорировать;
- ощущение неполного опорожнения мочевого пузыря;
- прерывистую струю — может указывать на барьеры для нормального оттока мочи .
Некоторые из признаков болезни могут быть едва заметными. Например, видимой крови в моче почти нет, и если появляется, то ненадолго, но обычно её находят только с помощью микроскопа. Поэтому часто гематурию подтверждают только после проведения клинического анализа мочи.
Интенсивность болевого синдрома и дизурических проявлений во многом зависит от стадии заболевания.
Важно отметить, что клиническая картина лейкоплакии очень похожа на проявления цистита, особенно хронического, так как симптомы выражены не очень ярко. Проявления со стороны урогенитального тракта также характерны для инфекций, камней в почках и мочевом пузыре. Поэтому очень важно проводить дифференциальную диагностику.
При лейкоплакии мочевого пузыря могут развиваться и общие симптомы, например слабость и повышенная утомляемость. Они не являются специфическими и сопровождают множество других болезней, поэтому при первых признаках патологии со стороны мочеполовых органов нужно обращаться к врачу.
Патогенез лейкоплакии мочевого пузыря
Лейкоплакия мочевого пузыря считается одной из наименее изученных болезней в урологии. Клеточный и молекулярный уровни развития патологии изучают до сих пор.
В первую очередь лейкоплакия возникает из-за того, что многослойный плоский эпителий, выстилающий внутреннюю слизистую оболочку мочевого пузыря, перестаёт выполнять свою работу: вырабатывать гликоген и другие полисахариды, которые защищают стенки органа от токсических веществ мочи, а также от адгезии («прилипания») микробов . Таким образом, слизистая оказывается беззащитной перед химическими и бактериальными поражениями, что приводит к воспалению.
Недостаток защитных полисахаридов обнажает подслизистый слой. На ней образуются ороговевшие эпителиальные клетки, которые запасают кератин, из-за чего зона лейкоплакии покрывается белыми пластинками. Таким образом происходит метаплазия — замещение одних клеток другими. Отличительная черта метаплазии в том, что оба варианта клеток являются представителями одного типа ткани (в данном случае — эпителиальной).
Согласно статистическим данным, чаще всего патологический процесс трансформации эпителиальных клеток затрагивает область треугольника Льето . Он располагается на дне мочевого пузыря и ограничен устьями мочеточников.
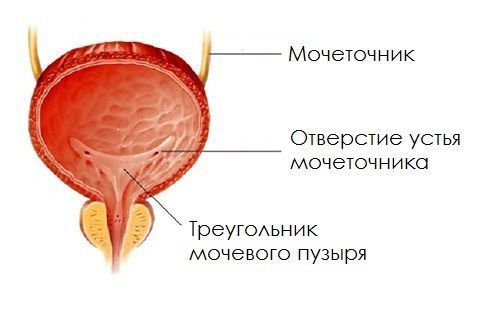
Треугольник Льето
Из-за обнажения слизистого слоя также раздражаются нервные окончания. Это становится причиной постоянного дискомфорта или боли, а также расстройства мочеиспускания.
В отличие от дисплазии, метаплазия — это обратимый процесс, так как при благоприятных условиях возможна обратная трансформация и восстановление работы эпителия. При дисплазии это невозможно, так как в её основе лежит формирование атипичных клеток, зачастую вызванное генетическими изменениями.
Классификация и стадии развития лейкоплакии мочевого пузыря
Развитие лейкоплакии мочевого пузыря проходит 3 основные стадии, которые отражают разные уровни трансформации клеток . К ним относятся:
- Стадия плоскоклеточной модуляции. На этом этапе клетки мочевого пузыря начинают меняться под воздействием источника хронического раздражения или воспаления, например рецидивирующей инфекции мочевыводящих путей, камней в мочевом пузыре или долговременного пребывания катетера. В ответ на постоянные повреждения клетки многослойного эпителия становятся более прочными. Этот процесс называют модуляцией.
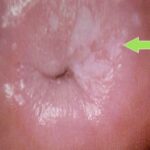
- Стадия плоскоклеточной метаплазии. Характеризуется значительным изменением эпителиальных клеток. На поверхности внутренней стенки мочевого пузыря появляется белесоватая плёнка или пятно — лейкоплакия.
- Стадия плоскоклеточной метаплазии с кератинизацией. Это последняя и наиболее опасная стадия развития лейкоплакии. При долгосрочном воздействии раздражителя плоские клетки начинают активно производить кератин — белок, который образует верхний слой кожи, защищая её от внешних воздействий. В результате на участках лейкоплакии формируется кератиновый слой, который ещё больше утолщает область поражения. Этот этап связан с другими серьёзными состояниями, включая мочекаменную болезнь, язвы и рубцы, а также повышенный риск возникновения рака.
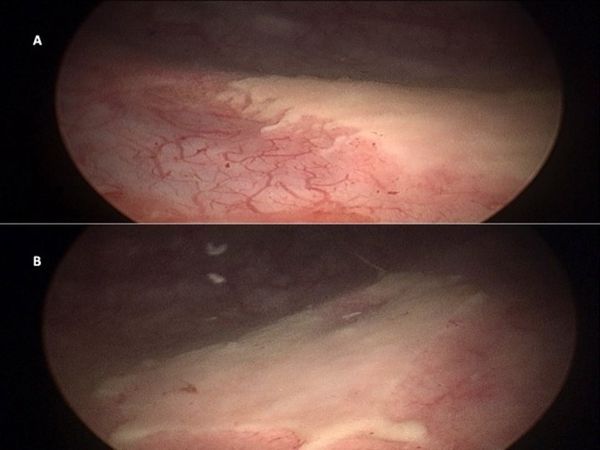
Белесые пятна и плёнка на слизистой [12]
Развитие лейкоплакии от первой до последней стадии может длиться годы. На характер течения влияют индивидуальные факторы, например общее состояния пациента, наличие сопутствующих заболеваний, продолжительность и интенсивность воздействия раздражителя, а также своевременность и эффективность проведённого лечения.
В некоторых случаях плоскоклеточная метаплазия происходит без кератинизации. По этому признаку выделяют 2 типа метаплазии: некератинизирующую и кератинизирующую.
Особенности некератинизирующей метаплазии:
- возникает у большинства женщин репродуктивного возраста, чуть реже в период менопаузы, обычно считается вариантом нормы;
- сопровождается учащённым мочеиспусканием;
- не приводит к раку;
- может развиться у мужчин, проходящих гормональное лечение при раке предстательной железы;
- характеризуется накоплением гликогена, поэтому гистологическое исследование обычно показывает клетки округлой формы.
Кератинизирующая плоскоклеточная метаплазия:
- связана с продолжительным раздражением слизистой мочевого пузыря;
- сопровождается образованием серых или белых пятен на покрасневшей и отёкшей (гиперемированной) слизистой, что можно увидеть с помощью цистоскопического исследования;
- проявляется в виде гиперкератоза (патологического ороговения) плоского эпителия;
- может спровоцировать развитие рака или сочетаться с ним.
Осложнения лейкоплакии мочевого пузыря
Осложнения лейкоплакии мочевого пузыря обусловлены её прогрессирующим характером и возможностью перехода в более тяжёлые состояния, включая рак. Эти последствия зависят от типа лейкоплакии.
Кератинизирующая форма связана с высокой вероятностью развития плоскоклеточного рака мочевого пузыря. Диапазон риска составляет 20–42 %. Переход от метаплазии до злокачественной опухоли длится от 4 до 28 лет. В 10–20 % случаев плоскоклеточный рак развивается одновременно с метаплазией . Рак мочевого пузыря, особенно в поздних стадиях, приводит к множеству серьёзных осложнений, например к непроходимости мочеточников, обильной гематурии и выраженному болевому синдрому. Он также может давать метастазы в другие органы и системы, включая лимфатическую систему и кости, что ухудшает прогноз и качество жизни пациента.
Хотя некератинизирующая форма и не связана с раком, она тоже способна вызвать неприятные осложнения, например псевдомембранозный тригонит — хроническое воспаление в области дна треугольника Льето, которое обычно возникает на фоне гиперпродукции эстрогенов. Часто тригонит протекает бессимптомно, иногда возможно учащённое мочеиспускание.
Длительное существование лейкоплакии также способствует развитию хронического воспаления мочевого пузыря, что провоцирует образование камней. Когда камни двигаются по мочеточникам, они вызывают резкую боль и гематурию, иногда блокируют отток мочи, что требует немедленной медицинской помощи.
Риск развития этих осложнений увеличивается при наличии сопутствующих факторов: хронической инфекции мочевого пузыря или длительной катетеризации. Поэтому важно регулярно проходить медицинские обследования, особенно при наличии соответствующих симптомов.
Диагностика лейкоплакии мочевого пузыря
При постановке диагноза врач учитывает жалобы пациента, результаты лабораторных и инструментальных исследований. Полный набор диагностических мероприятий включает:
- сбор анамнеза — доктор уточняет частоту и интенсивность болевых приступов, особенности расстройства мочеиспускания, наличие других патологий и предрасполагающих факторов;
- гинекологический осмотр у женщин — необходим как для исключения похожих болезней, так и для оценки общего состояния половой сферы;
- лабораторные тесты — общий анализ крови и мочи, исследование мазков из влагалища и уретры, биохимический анализ крови, чтобы выявить уровень креатинина и мочевины, бактериальное исследование мочи;
- тест на ПЦР (полимеразную цепную реакцию) и ИФА (иммуноферментный анализ) — выявляют скрытую инфекцию и определяют патогенный микроорганизм, что важно для подбора антибактериального лечения;
- инструментальную диагностику .
Инструментальная диагностика
Наиболее информативным методом считается цистоскопия мочевого пузыря с биопсией — процедурой забора кусочка ткани для дальнейшего гистологического исследования, которое позволяет оценить характер заболевания, его форму и степень поражения. Во время цистоскопии очаги лейкоплакии выглядят как приплюснутые белёсые зоны, небольшие эрозии или желтоватые бляшки .
Цистоскопия
Для уточнения диагноза проводят УЗИ органов малого таза и почек. Это исследование показывает расположение, форму, структурные особенности и размер органов. Оно также помогает найти патологические образования, например камни или опухоли.
Помимо основных методов диагностики пациентам могут назначить урометрию и эндоскопию.
В зависимости от клинической картины заболевания и общего состояния здоровья к диагностике и лечению могут привлекаться другие специалисты. Чаще всего эндокринологи, поскольку клеточная трансформация в мочевом пузыре может быть вызвана изменением гормонального фона. Но также может понадобиться помощь невролога и других врачей.
Лечение лейкоплакии мочевого пузыря
Лечение может быть консервативным и хирургическим.
Консервативная терапия
Направлена на устранение гормональных, воспалительных и уродинамических патологий. Если у женщины болезнь протекает на фоне эндокринных нарушений, ей рекомендуют гормонозаместительную терапию. При вирусной или бактериальной инфекции всем пациентам, независимо от их пола, назначают антивирусные или антибактериальные препараты, а также иммуномодулирующие лекарственные средства.
Нарушения мочеиспускания, например проблемы с накоплением мочи в мочевом пузыре и снижение скорости мочеиспускания, лечат с помощью α-адреноблокаторов и спазмолитиков с антихолинергической активностью. Чтобы восстановить слизистую мочевого пузыря, применяют местные лекарственные орошения: в клинике пациенту вводят препараты через катетер.
Консервативное лечение при лейкоплакии мочевого пузыря также подразумевает использование физиотерапевтических методов: магнитотерапии, лазерной терапии, электрофореза и др. Они помогают быстрее устранить воспаление и обновить поражённые участки слизистой оболочки.
Хирургическое лечение
При лейкоплакии мочевого пузыря применяют трансуретральную резекцию — удаление изменённых участков слизистой мочевого пузыря . Операцию выполняют с помощью специальных инструментов, в частности цистоскопа. Его вводят в мочевой пузырь через уретру, поэтому врач не делает никаких разрезов.
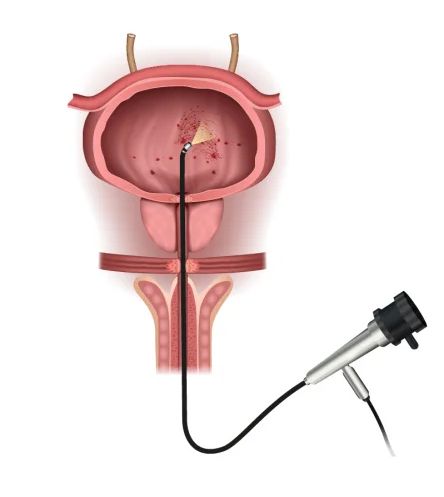
Цистоскоп
Инструмент также оснащён источником света и мини-камерой, которая транслирует изображение операционной зоны на экран, что позволяет хирургу визуально контролировать все манипуляции и максимально точно удалить поражённые участки, очистив слизистую оболочку от трансформированных изменений. Эпителий убирают с помощью специальной хирургической петли.
Восстановление после операции длится примерно 2–3 недели. Поскольку такая манипуляция не подразумевает серьёзного вмешательства в организм, обычно пациента выписывают уже на следующие сутки (в некоторых случаях через несколько дней). Чтобы обеспечить качественный восстановительный процесс, пациенту назначают:
- лекарственную терапию — антибактериальные и противовоспалительные препараты, иммуномодуляторы и общеукрепляющие средства, которые позволяют устранить источник инфекции, уменьшить или полностью избавиться от воспаления; важно соблюдать все рекомендации врача и продолжать принимать препараты в соответствии с его указаниями, даже если симптомы уже не беспокоят;
- инстилляции — орошение мочевого пузыря растворами лекарственных средств (чаще всего природными гликозаминогликанами, например Гиалуроновой кислотой, Хондроитином и т. д.), которые помогают восстановить эпителиальный слой;
- физиотерапию — электрофорез, лазерную и ультравысокочастотную терапию, магнитотерапию и др.
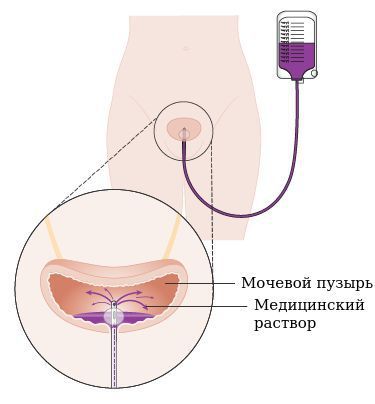
Орошение мочевого пузыря
На период восстановления пациенту также нужно ограничить физические нагрузки (не поднимать тяжести) и исключить половые контакты.
Прогноз. Профилактика
Прогноз лейкоплакии мочевого пузыря зависит от множества факторов, включая стадию заболевания, общее состояние здоровья, возраст пациента, а также своевременность и адекватность терапии . Если лейкоплакию находят на ранних стадиях и сразу начинают лечение, прогноз обычно благоприятный. Поэтому важно проходить регулярные медицинские осмотры.
При отсутствии или несвоевременном лечении лейкоплакия может привести к хроническому воспалению мочевого пузыря, уретры и других органов мочевыводящей системы, что ведёт к общему ухудшению здоровья и качества жизни пациента.
Лейкоплакия сопровождается высоким риском развития злокачественного процесса, поэтому прогноз также сильно зависит от типа болезни. Однако активный медицинский подход и регулярные осмотры помогают большинству пациентов успешно контролировать своё состояние и поддерживать хорошее качество жизни.
Профилактика лейкоплакии мочевого пузыря
Чтобы снизить риск развития заболевания, необходимо:
- вести здоровый образ жизни — придерживаться сбалансированного питания, заниматься физическими упражнениями, пить алкоголь в умеренном количестве и отказаться от курения; отсутствие вредных привычек и поддержание здорового образа жизни улучшает общее состояние здоровья и укрепляет иммунитет, что помогает предотвратить развитие инфекционно-воспалительных заболеваний урогенитального тракта;
- своевременно лечить инфекционно-воспалительные заболевания — люди, страдающие от хронических воспалительных заболеваний мочевых путей, должны внимательно следить за своим здоровьем и выполнять все предписания врача, при острых инфекционных болезнях нужно проходить полный курс лечения, чтобы болезнь не стала хронической;
- поддерживать гигиену — необходимо ежедневно подмывать половые органы и менять бельё, женщинам нужно мыть половые органы спереди назад, т. е. от влагалища к анальному отверстию, чтобы не допустить в неё попадание кишечной палочки во влагалище.
Эти профилактические меры не дают гарантий того, что болезнь не разовьётся, но значительно снижают риск её возникновения.
Если у пациента уже была лейкоплакия, он должен периодически наблюдаться у врача, так как существует вероятность рецидива даже после успешного лечения. Регулярное медицинское наблюдение поможет быстро обнаружить любые признаки болезни и принять меры для её лечения. В зависимости от состояния здоровья осмотры рекомендуют проводить 1–2 раза в год.
Список литературы
- Højgaard A. D., Jessen A. L. Blaereleukoplaki [Bladder leukoplakia] // Ugeskr Laeger. — 1991. — № 35. — Р. 2408–2409. ссылка
- Астапов А. И. Трансуретральная электровапоризация в комплексном лечении женщин, страдающих хроническим циститом: дисс. … канд. мед. наук: 14.00.40. — М., 2005. — 145 с.
- Гвоздев М. Ю. Транспозиция дистального отдела уретры в оперативном лечении и сексуальной реабилитации женщин, страдающих хроническим циститом: дисс. … канд. мед. наук: 14.00.01. — М., 2000. — С. 18.
- Страчунский Л. С., Рафальский В. В., Сехин С. В., Абрарова Э. Р. Практические подходы к выбору антибиотиков при неосложнённых инфекциях мочевыводящих путей // Урология. — 2002. — № 2. — С. 8–14.
- Burkhard F. C., Blick N., Hochreiter W. W., Studer U. E. Urinary urgency and frequency, and chronic urethral and/or pelvic pain in females. Can doxycycline help? // J Urol. — 2004. — № 1. — Р. 232–235. ссылка
- Reece R. W., Koontz W. W. Jr. Leukoplakia of the urinary tract: a review // J Urol. — 1975. — № 2. — Р. 165–171.ссылка
- Семенюк А. А., Смирнов Д. С. Современный взгляд на диагностику и лечение лейкоплакии мочевого пузыря // Журнал акушерства и женских болезней. — 2005. — Т. 54., № 5S. — C. 77–78.
- Tsai S. H. X-ray conference. White chunks in the urine // Minn Med. — 1974. — № 8. — Р. 641–642. ссылка
- Benson R. C. Jr., Swanson S. K., Farrow G. M. Relationship of leukoplakia to urothelial malignancy // J Urol. — 1984. — № 3. — Р. 507–511.ссылка
- Смирнов Д. С. Особенности диагностики и лечения больных с лейкоплакией мочевого пузыря: дисс. … канд. мед. наук: 14.00.40. — СПб., 2007. — 109 с.
- Колмаков А. Ю., Старцев В. Ю. Плоскоклеточная метаплазия как проявление мочеполового шистосомоза и его осложнений // Онкоурология. — 2016. — № 2. — С. 58–63.
- Pandey T., Pandey S., Goel A., Aggarwal A. Leukoplakia of the urinary bladder: keratinising squamous metaplasia // BMJ Case Rep. — 2018.ссылка