Аффективные расстройства (Аffective disorders) — это группа психических заболеваний, связанных с эмоциональной неустойчивостью и нарушением аффективных реакций.
Аффективное расстройство
Аффективными реакциями, или аффектом, называют эмоциональное состояние, усиленное до уровня страсти, смятённых чувств. По Платону, у людей существует разумное начало и страстное начало (аффект). Если страстное начало преобладает, люди становятся неразумными (импульсивными, агрессивными, неразборчивыми, с самоповреждающим поведением), а иногда и безумными (бред, галлюцинации, двигательное возбуждение или ступор).
Регуляция аффекта зависит от работы лобной коры, которая контролирует эмоции и поведение, помогает сопротивляться страстному, эмоциональному началу за счёт разума, рассуждений, сбора информации «за» и «против».
К аффектам относятся:
- чувство превосходства и величия (мания величия);
- сильный и длительный изматывающий страх;
- гнев и ярость;
- сильная обида и зависть;
- ревность, любовная страсть или ненависть.
Эти состояния могут быть связаны с необоснованным чувством исключительности и могущества, снижением критики к своим способностям и поведению. Аффекты и их смена доводят человека до эмоционального и иногда физического истощения, так как сопровождаются выраженными вегетативными и соматическими симптомами: колебаниями артериального давления, эпизодическим нарушением тонуса гладкой (во внутренних органах и сосудах) и скелетной мускулатуры, учащённым или иногда замедленным сердцебиением, чувством нехватки воздуха, жаром или ознобом, чувством жжения в некоторых частях тела, периодическим нарушением аппетита, болями в животе, руках, ногах, спине, голове и шее.
В психиатрии аффективные расстройства называют расстройствами настроения. Из-за временных вегетативных симптомов их часто ошибочно считают ситуативными состояниями, которые постепенно пройдут сами. Но на самом деле аффективные расстройства требуют лечения и психологической помощи: иначе у человека нарушается адаптация в семье, школе или на работе, он хуже справляется с обязанностями и проблемами.
Самые яркие и распространённые виды аффективных нарушений — это биполярное аффективное расстройство, мания и депрессия.
Биполярное аффективное расстройство (БАР) — это тяжёлое хроническое расстройство психики с нарушением настроения, которое проявляется в виде эпизодов эйфории или приподнятого настроения, возникающих при мании или гипомании, и эпизодов плохого настроения, наблюдаемых при депрессивном эпизоде . Раньше это расстройство называли маниакально-депрессивным психозом или маниакальной/биполярной депрессией. Заболевание сопровождается нейропсихологическими дефицитами: неточным распознаванием эмоций и намерений других людей, ошибками и иррациональностью мышления, нарушением концентрации и внимания к деталям. Также при БАР возникает физическое недомогание и проблемы с иммунитетом . Расстройство часто становится причиной инвалидности, так как может серьёзно ухудшить привычный уклад жизни, нарушить мышление и поведение.
Мания — это аффективное расстройство, для которого характерно повышенное настроение, не соответствующее обстоятельствам, увеличение объёма и темпа физической и психической активности. Манию или гипоманию (более лёгкую манию) диагностируют по таким признакам, как эйфория, речевой напор, скачка идей, сниженная потребность во сне и повышенная энергичность с признаками навязчивого поведения, которая приводит к гиперактивности .
Депрессия — это расстройство, которое затрагивает мысли, чувства, поведение, физическое самочувствие. Она отражается на внешнем виде человека и накладывает отпечаток на все сферы жизни: дом, работу, учёбу и другие социальные сферы . Депрессия проявляется сниженным настроением — печалью, страданием, упадком духа, неспособностью радоваться, мрачностью, подавленностью, ощущением уныния. Это состояние тяжело переносится, поскольку оно непрерывно, всепроникающе и болезненно. У людей с депрессией может возникать боль в груди, в области живота, спине, суставах, костях, головные боли, может болеть любой участок или всё тело («душа болит»). Часто найти объективные причины этой боли не удаётся.
Распространённость аффективных расстройств
Расстройствами настроения в России, по разным данным, страдают 20–45 % населения, в мире — более 10 % .
БАР встречается у 2,3–2,6 % населения, у мужчин в 1,2 раза чаще, чем у женщин . В последние годы распространённость заболевания увеличилась (до 2,8–6,5 %), особенно среди подростков (до 18 %). Возможно, это связано с развитием методов диагностики расстройств настроения у детей . Чаще всего БАР выявляют в 15–24 лет и 45–54 лет, но точный возраст начала заболевания часто трудно определить из-за позднего обращения к врачу и неправильной диагностики .
Биполярное расстройство наследуется в 25 % случаев. Дети пациентов с БАР заболевают в 10–15 раз чаще, чем люди без наследственной отягощённости .
Распространённость мании за последние десятилетия XX века и в наши дни выросла примерно в 10 раз, что, с одной стороны, связано с необоснованным назначением антидепрессантов при некоторых неточно диагностированных расстройствах, с другой — с недооценкой и неправильной диагностикой симптомов мании или гипомании при эпизодах БАР или при других расстройствах .
Хотя бы один эпизод депрессии возникает у 8,4 % взрослых. Причём большое депрессивное расстройство (депрессия средней и тяжёлой степени) чаще встречается среди мужчин, чем среди женщин, и в основном в возрасте 18–25 лет. При наличии в прошлом неоднократных эпизодов депрессии (двух и более) в дальнейшем частота больших депрессивных эпизодов повышается до 15,9 % .
У детей частота депрессии увеличивается с возрастом: если в 3–11 лет она встречается в 4,4 % случаев, то в 12–17 лет — до 17 % (у девочек — 25,2 %, у мальчиков — 9,2 %) . Частота средней и тяжёлой депрессии у подростков повышается при неоднократных эпизодах — до 29,9 %. Депрессивные и маниакальные/гипоманиакальные состояния у детей раннего возраста (1–3 лет) часто недооцениваются.
Причины аффективных расстройств
На развитие БАР, как и других расстройств настроения, влияют различные факторы. Среди причин выделяют сочетание наследственной предрасположенности и нарушений центральной нервной системы, которые могут возникнуть ещё внутриутробно. В течение жизни к этим причинам присоединяются различные неблагоприятные психосоциальные условия и факторы внешней среды, которые влияют на работу мозга и вызывают проявление симптомов, ранее слабовыраженных. К внешним факторам относятся негативное социально-психологическое влияние, курение, алкоголь, наркотики, инфекции и травмы.
Психосоциальные факторы. Эмоциональное насилие над ребёнком в четыре раза повышает риск развития БАР, а также способствует возникновению более тяжёлых форм — смешанных эпизодов мании и депрессии. Из-за травматических событий в детстве человек может стать эмоционально нестабильным, перестать контролировать настроение, импульсивность и периоды жестокости. Громкие крики, ругань, необдуманные решения в семье могут провоцировать развитие расстройства у ребёнка, так как он невольно будет подражать дезадаптивному поведению родителей.
Психологические стрессоры. В научных исследованиях доказана связь стрессов и последующего развития психического расстройства в ближайшие шесть месяцев. Стрессом для ребёнка может быть разлука с родителями даже на 1–2 недели, когда он остаётся с посторонними людьми (например, с подругой матери). Другими стрессорами могут быть смерть или тяжёлая болезнь близкого родственника, недавний развод или новый брак родителей .
А при хронических стрессорах у ребёнка перестраиваются возникающие нейросети, что повышает риск развития расстройства . У него нарушается работа гипоталамуса, гипофиза и надпочечников, которые активируются при стрессе, повышается уровень нейротрофического фактора роста (BDNF) и цитокинов, снижается объём серого вещества поясной извилины и гиппокампа . Трудно сказать, в какой степени именно плохое обращение с ребёнком приводит к развитию БАР, так как психические заболевания родителей, как фактор наследственности, также вносит вклад в развитие заболевания.
Злоупотребление психоактивными веществами. БАР часто связано с употреблением алкоголя, каннабиноидов, опиоидов, кокаина и седативных веществ . Даже один раз употребив психоактивные вещества, в частности энергетики, подростки с предрасположенностью рискуют спровоцировать появление симптомов БАР. Предрасположенность проявляется проблемами с эмоциями и поведением в детстве, например склонностью к затяжным истерикам и возбуждённому поведению.
На развитие депрессивных расстройств также влияют:
- наследственные факторы (тяжёлая депрессия наследуется в 33–45 % случаях, однако генетический вклад при развитии депрессивных расстройств меньшей степени тяжести может быть ниже);
- различные стрессовые жизненные события (развод, переезд, военные действия, рождение ребёнка, смерть близкого родственника или друга семьи, смена работы или школы, тяжёлое соматическое заболевание и др.);
- хронические мелкие стрессоры (ссоры, эмоциональное или физическое насилие в семье, прессинг в школе, напряжённые отношения на работе);
- индивидуальные различия в реакциях на стрессоры (копинг-стратегии, нейротизм);
- факторы уязвимости: отсутствие или нехватка поддержки со стороны друзей или любимого человека, присутствие в доме более трёх детей, безработица, отсутствие глубоких религиозных убеждений;
- нарушения баланса нейромедиаторов и связей в нейросетях (баланс нарушается при всех расстройствах, где поражаются эмоции и поведение) .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы аффективного расстройства
Любое поведение считается клиническим расстройством, если:
- Доставляет неудобство окружающим своей избыточностью по интенсивности и длительности.
- Приводит к нарушению адаптации, например в виде чрезмерной эмоциональной возбудимости, агрессивности или тревожности, нарушению сна, соматического и вегетативного функционирования, увлечению алкоголем или наркотиками.
- Осознаётся человеком как неадекватное поведение по силе выраженности и длительности, даже если поведение соответствует ситуации.
Симптомы БАР
Биполярное аффективное расстройство может включать в себя четыре типа эпизодов: манию, депрессию, гипоманию и смешанные маниакально-депрессивные состояния, которые одновременно включают как депрессивные, так и маниакальные/гипоманиакальные симптомы .
Это разные эпизоды. От их частоты и интенсивности зависит клиническая картина расстройства, поэтому у каждого человека она разная. Первый эпизод может начаться в любом возрасте, начиная с детства .
В периоды мании появляются следующие симптомы:
- чувство лёгкости, приподнятого, эйфорического настроения, раздражительности или обидчивости;
- повышение энергии и активности, особенно вечером и ночью;
- быстрая и напористая речь, ускоренное мышление;
- расторможенность, неугомонность, навязчивость в поведении;
- уменьшение потребности во сне;
- повышенная отвлекаемость и неспособность сосредоточиться;
- полёт и скачка идей (одна незаконченная мысль сменяется другой, мысли «перескакивают» одна с другой);
- разговор стихотворными фразами;
- идеи и планы, связанные с чувством превосходства, могущества и исключительности;
- беспричинный смех и напевание во время той или иной деятельности.
Периоды депрессии сопровождаются:
- пониженным настроением;
- утратой интересов или чувства удовольствия;
- снижением энергии (слабостью, вялостью, утомляемостью, усталостью, сниженной работоспособностью, замедленным мышлением);
- забывчивостью и рассеянностью;
- односложной речью, иногда замедленной;
- болезненностью в теле и мышцах;
- повышенной потребностью во сне.
При биполярной депрессии или смешанном эпизоде БАР часто присутствуют дополнительные симптомы:
- чувство вины или низкая самооценка;
- утомляемость или снижение энергии;
- трудности при сосредоточении;
- периоды снижения и повышения аппетита, тяга к сладкому;
- суицидальные мысли или действия.
Гипомания проявляется так же, как и мания, но менее выраженно. Часто больные воспринимают гипоманию позитивно, как прилив энергии и работоспособности, и перестают лечиться.
При мании и гипомании могут встречаться дополнительные симптомы, такие как страсть к накопительству, припрятывание еды, пристрастие к сладкому и необдуманным тратам денег (взятие кредитов, трата денег и имущества в ущерб интересов семьи), проблемы с законом (воровство, разбои, участие в незаконных действиях и др.), промискуитет (половая распущенность и множественные половые связи).
При быстром чередовании эпизодов мании и депрессии, переходах между ними или обострении заболевания возникают различные нарушения сна: бессонница, беспокойный сон и ранние пробуждения, сонливость днём и бодрствование, активность ночью. Нарушения снамогут свидетельствовать об обострении биполярного расстройства или смене фаз.
В течении БАР может преобладать любой тип эпизодов (маниакальный или депрессивный) с различной периодичностью. Эпизоды бывают частыми, практически без перерыва, или могут разделяться периодами нормального настроения.
Помимо нарушений настроения (мании, гипомании и депрессии), при БАР наблюдаются нейропсихологические дефициты: неточность восприятия эмоций и намерений других людей, иррациональное мышление, быстрый поток мыслей при мании или замедление мышления при депрессии, снижение контроля над эмоциями и поведением, нетерпеливость, импульсивность .
Также могут нарушаться реакции иммунитета и возникать различные соматические симптомы: головные боли разной локализации и интенсивности, потливость, чувство жара, дрожь в руках, ногах или во всём теле, болезненные спазмы и подёргивания мышц лица, шеи, спины, рук и ног, одышка или чувство нехватки воздуха, учащённое сердцебиение, скачки артериального давления, колебания температуры (иногда на два градуса от нормы) при отсутствии соматических заболеваний, спазмы в животе, запоры, нарушение аппетита, тошнота, учащённое мочеиспускание (при отсутствии органических поражений мочеполовой системы).
В целом клиническая картина очень разнообразна и зависит от генетических особенностей, возраста и сопутствующих расстройств.
Симптомы депрессии
Основные симптомы депрессивного расстройства:
- снижение настроения;
- потеря удовольствия и интереса к занятиям, которые раньше нравились, и к жизни в целом;
- повышенная утомляемость и слабость, хроническая усталость, даже после сна.
Эти симптомы называются триадой Бека — по имени Аарона Бека, американского теоретика в области клинической психологии и психотерапии. Также при депрессии могут возникать дополнительные симптомы, перечисленные выше при описании депрессивного эпизода БАР.
Степень тяжести депрессии определяется по количеству основных и дополнительных симптомов. Наличие одного основного симптома депрессии характеризует лёгкую степень тяжести, двух — среднюю степень, трёх — тяжёлую . При любой степени тяжести могут наблюдаться соматические симптомы, обычно в виде болей различной локализации, выявить причину которых не удаётся даже при полном обследовании. Боли связаны со снижением уровня серотонина, который вырабатывается нейронами мозга, и повышением чувствительности болевых рецепторов.
Чем тяжелее депрессия, тем больше возникает соматических симптомов. При любой тяжести расстройства они могут быть достаточно выраженными, из-за чего пациенты часто обращаются к терапевтам, кардиологам, урологам, неврологам или хирургам, недооценивая психологические факторы и симптомы (хронические стрессы, тревожность, иррациональные мысли, негативное восприятие себя, своего окружения и будущего, нарушения настроения, энергии и удовольствия).
Для постановки диагноза депрессивного расстройства любой степени основные симптомы должны сохраняться как минимум две недели. При тяжёлых симптомах и очень остром начале диагноз тяжёлой депрессии оправдан даже при эпизоде меньше двух недель .
Если депрессию не лечить, она может длиться месяцами или годами с различными симптомами и тяжестью. Люди с депрессивным расстройством не могут привести свои чувства в норму самостоятельно, при тяжёлом эпизоде депрессии очень трудно продолжать заниматься привычными делами. Часто окружающие думают, что человек, страдающий депрессией, просто ленив или не хочет общаться, работать или учиться, но это не так. Многие также думают, что для пожилых людей нормально иметь депрессию. Это неправильное и очень опасное заблуждение, снижающее продолжительность жизни от соматических симптомов. Если врач предполагает у пожилого человека депрессивное заболевание, нужно пройти тщательное медицинское обследование и как можно скорее посетить психиатра.
Патогенез аффективного расстройства
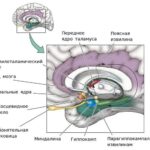
Наши эмоции и поведение регулируют биохимические и электрофизиологические процессы в лимбической системе: поясной извилине коры больших полушарий, прозрачной перегородке, миндалевидном ядре, гиппокампе, гипоталамусе, ретикулярной формации ствола мозга . Также в регуляции эмоций, поведения и вегетативных реакций участвуют хвостатое ядро (скопление серого вещества под корой больших полушарий мозга), префронтальная, суборбитальная и височные зоны коры больших полушарий. Эти процессы протекают благодаря нейронам, которые связаны между собой синапсами и обмениваются информацией с помощью нейромедиаторов (молекул, синтезируемыми клетками мозга) и электрических импульсов (гальванического электричества в силу разности потенциалов).
При патологиях эмоций и поведения нарушается уровень нейромедиаторов и синаптических связей. Эти изменения не видны на КТ и МРТ, о нарушениях врач может узнать, наблюдая за поведением и эмоциями пациента и основываясь на знаниях работы мозга.
Синапс и нейромдиаторы
Механизм развития БАР и других эмоционально-поведенческих расстройств объясняется с помощью разных гипотез. В XX веке было показано, что причиной БАР и других расстройств настроения могут быть аномалии в структуре и/или работе миндалины, префронтальной коры и гиппокампа .
В течение первого десятилетия XXI века стало известно, что в развитии тревожных, аффективных и психотических расстройств критическую роль играют:
- внутренняя нейронная сеть — сеть автоматической регуляции, с превалирующим участием вегетативной нервной системы в проявлении эмоций; включает вентромедиальную префронтальную кору, переднюю часть поясной извилины, прилежащее ядро прозрачной перегородки, бледный шар и таламус;
- внешняя нейронная сеть — сеть волевой, сознательной регуляции, включающая вентролатеральную префронтальную кору, среднюю и дорсальную часть поясной извилины, вентромедиальное полосатое тело, бледный шар и таламус .
Также для объяснения периодов мании и моторного возбуждения предложена парадигма киндлинга — зажигания нейронов в областях мозга, отвечающих за эмоции, поведение и вегетативную регуляцию. На ЭЭГ киндлинг проявляется усилением электрических импульсов. На уровне поведения это выражается дрожью, непроизвольными движениями, напоминающими судороги, тики или хорею, а также неподвижным взглядом, замиранием, резким возбуждением вегетативных реакций, вплоть до вегетативных кризов, которые могут быть вызваны перевозбуждением или резким подавлением задней группы ядер гипоталамуса .
Поражение структур лимбической системы мозга, приводящее к эмоциональным и поведенческим расстройствам
При аффективных расстройствах, особенно при длительном течении без лечения или при врождённых нарушениях развития мозга, на МРТ можно увидеть увеличение боковых желудочков мозга (в среднем на 17 %) , уплотнение белого вещества мозга в 2,5 раза, истончение серого вещества в некоторых отделах мозга, в частности в гиппокампе, изменение размера передней части лимбической коры и миндалины, поражение базальных ядер и мозжечка .
При депрессии нарушается работа в префронтальной коре, лимбической системе (поясной извилине, гиппокампе, миндалевидном ядре, гипоталамусе и гипофизе), структурах полосатого тела, иногда в коре и проводящих путях мозжечка .
Также существуют различные психологические теории депрессии . Особого внимания заслуживает когнитивная теория депрессии Бека, согласно которой главным механизмом развития депрессии являются негативные автоматические мысли о себе, своём окружении и будущем. Аарон Бек систематизировал автоматические мысли в депрессивную когнитивную триаду:
- негативные мысли о себе (я ничтожество, неудачник, у меня ничего не получится и т. д.);
- негативные мысли о других (меня никто не любит, все люди плохие, жестоки ко мне);
- негативные мысли о будущем (будущее безнадёжно, потому что ничего не изменится) .
Когнитивная модель депрессии по А. Беку
Классификация и стадии развития аффективного расстройства
Расстройства настроения могут быть:
- монополярными (мания/гипомания либо депрессия лёгкой, средней или тяжёлой степени);
- биполярными (чередование мании/гипомании и депрессии);
- смешанными (одновременное присутствие мании/гипомании и депрессии).
При монополярной депрессии у человека наблюдаются только симптомы депрессии и не бывает маниакальных/гипоманиакальных эпизодов. Такая депрессия в Международной классификации болезней (МКБ-10) кодируется как F32. При биполярной форме (F31) депрессия чередуется с манией/гипоманией, или в анамнезе имеется хотя бы один эпизод мании/гипомании. Симптомы монополярной и биполярной депрессии одинаковы, но наличие эпизода эйфорического настроения хотя бы раз в жизни говорит о биполярном расстройстве и требует другого подхода к лечению.
Также выделяют два типа БАР:
- I — чередование мании и депрессии;
- II — чередование гипомании и депрессии.
Согласно МКБ-10, кроме БАР и депрессивного расстройства, к аффективным расстройствам относятся:
- Маниакальный эпизод (F30), который включает:
- Манию — приподнятое настроение, эйфорию, преувеличенное ощущение эмоционального и физического благополучия, повышенную физическую и психическую активность. Может сопровождаться чувством превосходства, исключительности и могущества, доходящими до бреда величия. Мышление характеризуется полётом и скачкой идей, повышенной отвлекаемостью и неспособностью сосредоточиться, а также рискованным, нереальным планам, которые человек не в силах реализовать. Во время эпизода мании пациенту может быть достаточно 3–4 часов сна в сутки, иногда ему некоторое время совсем не хочется спать.
- Гипоманию — более лёгкую манию, без бреда, может проявляться избыточной разговорчивостью, ускоренной речью и мышлением, слегка повышенной двигательной активностью и отвлекаемостью, сниженной потребностью во сне (достаточно 5–6 часов в сутки). Гипомания может временно сменять манию.
- Рекуррентное депрессивное расстройство (F33) — повторяющиеся эпизоды депрессии разной степени тяжести.
- Устойчивые расстройства настроения (F34):
- Циклотимия — состояние хронической нестабильности настроения, часто с раннего детства. Проявляется многочисленными эпизодами лёгкой депрессии и приподнятого настроения, ни один из которых не является достаточно интенсивным и длительным, чтобы соответствовать диагнозам БАР или рекуррентному депрессивному расстройству.
- Дистимия — хроническое депрессивное настроение в течение нескольких лет, недостаточное для постановки диагноза рекуррентного депрессивного расстройства. Также часто возникает с раннего детства.
- Другие биполярные аффективные расстройства (F31.8) — включают БАР II типа и рекуррентные (рецидивирующие) маниакальные эпизоды.
- Другие единичные аффективные расстройства (F38) — включают смешанный аффективный эпизод, длящийся, по крайней мере, две недели, при котором маниакальные/гипоманиакальные и депрессивные симптомы сочетаются или сменяются в течение нескольких часов.
- Неуточнённые аффективные расстройства (F39) — нарушения, которые имеют признаки БАР, но нуждаются в дальнейшем наблюдении и уточнении длительности симптомов, всестороннем сборе анамнеза для уточнения диагноза. Важно помнить, что у детей и подростков длительность эпизодов короче, чем у взрослых. К неуточнённым аффективным расстройствам относятся аффективный психоз БДУ (без дальнейших указаний), т. е. не классифицированный иначе, и психическое расстройство БДУ .
Осложнения аффективного расстройства
При БАР человек плохо контролирует своё поведение и импульсивность, что повышает риск суицидальных попыток и вспышек ярости или других видов страсти, приводящих к частым арестам полицией из-за драк, убийств, мести, распущенного полового поведения и денежных долгов .
Помимо риска преждевременной смерти из-за суицидов, для БАР характерно злоупотребление алкоголем или психоактивными веществами, в том числе наркотиками, а также поведение, опасное для жизни, например быстрая езда, подъём на высоту без страховки и подготовки, прыжки с высоты, чтобы проверить свои способности к выживанию .
Когнитивные нарушения в периоды аффективных эпизодов мании (скачка идей и быстрый поток мыслей) и при депрессии (забывчивость или замедление мыслей) мешают сосредоточиться, работать или учиться . Идеи величия и могущества при мании или гипомании могут приводить к рискованным поступкам, а чувство вины и самоуничижение при депрессии — к недооценке своих способностей, апатии, недостатку мотивации, ненависти к себе и суициду. Суицидальный риск при биполярной депрессии выше в 12–14 раз, чем в общей популяции .
Другими осложнениями могут быть психотические симптомы, включающие бред, галлюцинации и кататонию, при которой человек не может нормально двигаться и говорить .
Без лечения депрессия и биполярные расстройства могут привести к потере работы и финансовым трудностям, однако более 60 % пациентов справляются со своими обязанностями, особенно при своевременном лечении .
Диагностика аффективного расстройства
При сборе анамнеза врач обратит внимание на следующие факторы:
- наследственность;
- эпизоды мании, депрессии и суицидальные попытки в прошлом;
- раздражительность и вспышки ярости на тривиальные события и замечания при БАР (например, при просьбе отложить телефон и прибрать вещи) или реакции избегания и чрезмерной вины при монополярной депрессии.
Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к своей электронной медкарте.
При физикальном обследовании врач наблюдает и описывает симптомы, соответствующие критериям диагностики, изложенным в руководствах по классификации психических расстройств . К физикальным симптомам депрессии относится триада Протопопова: расширение зрачков, запоры и тахикардия.
При любых выраженных эмоциональных проблемах может усиливаться потливость, возникать чувство жара, учащаться сердцебиение, появляться одышка без физической нагрузки, дрожь в руках, ногах или во всём теле, неустойчивость при ходьбе, головные боли, связанные с эмоциональным напряжением, боли в спине из-за сопутствующей тревожности и напряжения мышц в шейном, грудном и поясничном отделах.
Электроэнцефалография (ЭЭГ) позволяет определить нарушение биоэлектрической активности мозга (повышенный или сниженный вольтаж альфа-, бета-, дельта- и тета-ритмов, очаги возбуждения нервных клеток, нарушенную реакцию на провоцирующие стимулы).

ЭЭГ
При диагностике БАР и других эмоциональных и поведенческих расстройств не информативно исследовать сосуды мозга, т. е. проводить реоэнцефалографию. Этот метод подходит для диагностики атеросклероза сосудов мозга, инсульта, тяжёлых травм головы и шеи, а также при выборе тактики оперативного вмешательства на мозге.
Общий и биохимический анализ крови помогут выявить сопутствующие соматические болезни: инфекционные заболевания нервной системы, поражение печени, почек и сердца.
Тесты и опросники для диагностики БАР. Существуют разные опросники, но более точные гораздо эффективнее, так как позволяют не только определить степень выраженности симптомов, но и отследить их динамику на фоне лечения.
К таким опросникам относятся:
- шкала депрессии Бека;
- шкала тревоги Бека;
- шкала мании Янга, построенная как частично структурированное интервью, так как сочетает элементы диагностической беседы и количественной оценки выраженности симптомов.
Такие опросники применяют психиатры. Врачи соматического профиля, т. е. терапевты, неврологи, онкологи и другие специалисты, могут предварительно оценить проблему с помощью более простых опросников, которые также подходят для самодиагностики, например:
- шкала депрессии Цунга;
- шкала Монтгомери — Асберга для самооценки депрессии;
- шкала Альтмана для самооценки мании.
Также существует много опросников, которые позволяют собрать дополнительную информацию, например оценить настроение, качество жизни, риск суицида и психопатии.
При обследовании детей врачи могут опираться не только на критерии, описанные в МКБ-10, но и на лист учёта детского поведения Т. Ахенбаха. Для предварительной оценки симптомов БАР можно использовать детский опросник биполярного расстройства и для взрослых — скрининговый опросник расстройства настроения .
Для дифференциальной диагностики, чтобы исключить опухоли и органические поражения мозга, используются МРТ и КТ головного мозга. Все обследования, перечисленные выше, также позволяют уточнить диагноз и отличить аффективные расстройства от возможных соматических и неврологических нарушений.
Также БАР нужно отличать:
- от шизофрении;
- острого психотического расстройства;
- шизоаффективного расстройства;
- острых и хронических бредовых расстройств;
- индуцированного бредового расстройства;
- расстройств, связанных с употреблением алкоголя или других психоактивных веществ — состояние отмены с делирием, психотическое расстройство при употреблении психоактивных веществ;
- монополярной депрессии;
- смешанного тревожно-депрессивного расстройства.
У детей БАР следует отличать:
- от синдрома гиперактивности и дефицита внимания;
- расстройства поведения;
- смешанных расстройств поведения и эмоций, например депрессивного расстройства поведения и разрушительного, деструктивного расстройства настроения (новый диагноз, появившийся в DSM-V и МКБ-11).
Дифференциальная диагностика депрессии:
- острое психотическое расстройство — есть галлюцинации или бред, например голоса или странные, необычные убеждения;
- биполярное расстройство — в прошлом возникал хотя бы один маниакальный/гипоманиакальный эпизод (двигательное и эмоциональное возбуждение, приподнятое настроение, ускоренная речь);
- расстройства, связанные с употреблением алкоголя или психоактивных веществ — при злоупотреблении алкоголем или наркотиками;
- смешанное тревожно-депрессивное расстройство .
Сопутствующие расстройства при БАР:
- у 17–35 % пациентов выявляют генерализованное тревожное расстройство;
- у 19 % — панические атаки;
- 9 % — обсессивно-компульсивное расстройство;
- 20 % — социофобия.
Из соматических заболеваний наиболее часто сопутствуют БАР:
- синдром раздражённого кишечника;
- бронхиальная астма;
- метаболические и эндокринные заболевания (ожирение, дисфункция щитовидной и поджелудочной железы и др.);
- черепно-мозговые травмы;
- ревматоидный артрит;
- кардио- и цереброваскулярные заболевания (колебания артериального давления, аритмия, мигрень, энцефалопатия);
- множественный склероз;
- эпилепсия .
Эти сопутствующие болезни возникают из-за общих для данных заболеваний факторов воспаления в патогенезе и поражения функциональных связей в отделах мозга, которые регулируют эмоции и вегетативные проявления .
Депрессия часто сопровождается:
- необъяснимыми соматическими жалобами;
- тревогой;
- алкогольной или лекарственной зависимостями .
Почему важно отличать депрессию от последствий гипомании
Депрессию (F32) следует отличать от истощения после нелеченных эпизодов гипомании или мании (F30). Дело в том, что гипомания многими людьми воспринимается положительно и ошибочно считается нормой, так как она субъективно сопровождается более хорошим настроением, повышенной активностью и работоспособностью, человек меньше хочет спать, иногда возникает бессонница. Такая высокая активность организма через 3–4 месяца может привести к усталости и различным вегетативным нарушениям: головокружению, колебанию артериального давления, учащённому сердцебиению, проблемам с желудочно-кишечным трактом и др. И антидепрессанты, которые обычно назначают при депрессии, в этом случае могут оказать противоположный эффект: вопреки ожиданиям, они будут усиливать усталость, вялость и головокружение.
Поэтому врач должен внимательно оценивать опросники и интервью пациента с симптомами мании, гипомании и депрессии и при необходимости гибко менять тактику лечения.
Если достаточных критериев депрессии не отмечается, то антидепрессанты лучше не назначать, можно ограничиться нормотимиками — средствами, нормализующими настроение. А при первых признаках мании, гипомании и связанного с ними истощения эффективней использовать нейролептики, которые назначают методом титрования, т. е. начинают с небольшой дозы и постепенно увеличивают до более действенной. Причём они показаны и между эпизодами этих нарушений. Нейролептики успокаивают чрезмерно активные нервные клетки, снижают эффект зажигания нейронов, или киндлинга, и нормализуют их активность.
Лечение аффективного расстройства
Манию/гипоманию и депрессию при биполярном или монополярном расстройстве лечат в два этапа:
- Сначала нормализуют острую фазу расстройства, чтобы у пациента исчезли симптомы и нормализовалось настроение.
- Затем в течение 2–5 лет проводят поддерживающую терапию, чтобы предотвратить рецидивы, уменьшить подпороговые симптомы (т. е. остаточные симптомы, которые не достигают порога, необходимого для постановки психиатрического диагноза) и улучшить способности выполнять свои роли в семье и на работе .
Медикаментозное лечение аффективных расстройств
Лечить БАР медикаментозно достаточно сложно, так как терапия, облегчающая депрессию, может вызывать манию/гипоманию или быструю цикличность (четыре или более эпизодов за год), а лечение, уменьшающее манию, может вызвать депрессию.
Для лечения биполярной депрессии и мании/гипомании используются разные сочетания нейролептиков, нормотимиков, антидепрессантов и транквилизаторов (выбирать лекарства при БАР желательно в этой последовательности):
- Нейролептики (сильные успокаивающие) при лечении мании/гипомании или биполярной депрессии желательно использовать в средних терапевтических дозах. Начинают с небольших доз, постепенно доводя до терапевтически работающей дозы (т .е. устраняющей симптомы), индивидуальной для каждого больного. При присоединении психотических симптомов (галлюцинаций, бреда, сильного двигательного возбуждения) дозы могут быть увеличены до максимальной суточной дозы, но с учётом переносимости. Психотические симптомы при назначении средних терапевтических доз нейролептиков постепенно ослабевают в течение 1–2 недель. Затем лечение продолжают ещё 4–6 недель или дольше, чтобы полностью устранить психотические симптомы. При назначении высоких доз нейролептиков для быстрого устранения психотических симптомов могут возникать побочные явления и осложнения, которые значительно снижают приверженность пациентов к лечению .
- Нормотимики (средства, нормализующие настроение), например противосудорожные средства, соли лития. При лечении солями лития замедляется формирование органических поражений при БАР, снижается избыточная электрическая возбудимость нейронов и, следовательно, преждевременная гибель нервных клеток . При этом улучшается память, скорость обработки информации, самоконтроль, уменьшается количество рецидивов, снижается число и интенсивность маниакальных эпизодов.
- Транквилизаторы (слабые успокаивающие) применяют для устранения симптомов тревоги и кататонии — возможных сопутствующих симптомов БАР.
- Антидепрессанты с разными свойствами (в зависимости от совокупности основных и дополнительных симптомов у конкретного человека) назначают для лечения преимущественно монополярной депрессии или при длительных эпизодах биполярной депрессии (обычно БАР II типа), в последнем случае — в сочетании с нейролептиками или нормотимиками.
- Электросудорожная терапия может потребоваться при кататонии и трудно поддающихся лечению эпизодах большой депрессии или мании .
Психотерапия аффективных расстройств
Поддерживающая терапия — это поддержка пациента, доброжелательное и помогающее отношение к нему. Проводится в рамках семейной, индивидуальной или групповой психотерапии, применяется одновременно с лечением препаратами .
Семейная терапия нацелена на преодоление критики и враждебности в семье. Включает психологическое образование родителей или ухаживающих людей (21 сеанс). Применяемая совместно с лекарственной терапией, помогает увеличить периоды ремиссий, снизить количество и интенсивность стрессоров, улучшить память, скорость обработки информации, самоконтроль, способности выполнять свои роли в семье или на работе.
Когнитивно-поведенческая терапия (КПТ). Предполагается, что повторные нарушения настроения обусловлены пессимистическим мышлением в ответ на жизненные события и наиболее укоренившимися, устойчивыми негативными убеждениями о себе, окружающем мире и своём будущем (А. Бек) . В рандомизированных клинических испытаниях люди, получившие 12–14 сеансов КПТ, становились менее депрессивными, более уравновешенными и лучше выполняли свои роли в семье или на работе в течение последующих 30 месяцев .
Психетарпия
Межличностная и нормализующая циркадные ритмы терапия. Нарушения сна и настроения взаимосвязаны. Люди с манией/гипоманией склонны к повышенной активности вечером и ночью. Стабилизировать сон и циркадные ритмы можно с помощью постепенного сдвига времени отхождения ко сну и специальных ритуалов перед засыпанием. Эта терапия эффективна только после стабилизации острой фазы маниакального или депрессивного эпизода с помощью лекарственной терапии. Для нормализации циркадных ритмов при депрессии может применяться светотерапия.
Светотерапия для нормализации циркадных ритмов
Психообразовательные процедуры в групповом формате. Барселонский подход включает объединение пациентов в терапевтическую группу, информирование их о симптомах, механизмах развития заболевания, вариантах лечения, ранних признаках обострения, важности соблюдения режима сна и бодрствования. Составляется расписание и программа занятий на 21 день. Такой подход позволяет снизить количество рецидивов в течение последующих пяти лет, экономит средства пациентов на лечение и сокращает пропуски работы по болезни.
Функциональное восстановление. Данная терапия помогает восстановить когнитивные функции и включает упражнения на память, внимание, мышление (логику, рассуждения о последствиях и возможностях), разрешение проблем и развитие самоконтроля.
У детей для лечения, профилактики и снижения частоты рецидивов эмоциональных и поведенческих проблем наиболее эффективны тренинги в рамках когнитивно-поведенческого подхода:
- тренинг навыков релаксации (прогрессирующее мышечное расслабление и управляемое дыхание по Шульте),
- тренинг управления гневом;
- управления стрессом;
- самоконтроля;
- разрешения проблем;
- ассертивности (уверенного, но не агрессивного поведения);
- социального взаимодействия (соблюдение социальной дистанции, навыки вежливости и учтивости, взаимодействие с авторитетными лицами, например с учителями и родителями).
Подобные тренинги и отработку навыков поведения у детей с нормальным интеллектом можно проводить в детских садах с 4 лет и/или в школах после предварительного объяснения и демонстрации в виде проигрывания ролей. Тренинги для детей можно сочетать с программами психологического образования для родителей, которые проводятся отдельно.
Прогноз. Профилактика
Неблагоприятный прогноз при БАР может быть:
- при раннем начале болезни (до 17 лет, с пиком в 8–12 лет);
- быстро чередующихся (в тяжёлых случаях — ежедневных) аффективных эпизодах смены настроения и энергии. Раньше это называли «шубообразным течением», оно связано с прогрессивным ухудшением когнитивных и других функций. В крайних случаях приводит к шизофрении.
Также негативно влияют на прогноз сопутствующие нарушения: поведенческие расстройства, синдром гиперактивности и дефицита внимания, злоупотребление алкоголем, никотином и наркотиками, компьютерная зависимость, в том числе азартная увлечённость играми.
У подростков с аффективными расстройствами с 12–13 лет снижается интерес к учёбе, типичны прогулы уроков. С 6–8 лет могут появиться суицидальные мысли, а с 10–11 лет даже у внешне благополучных и успешных в учёбе подростков всё чаще встречаются попытки суицида.
У молодых людей уменьшается интерес к работе, им сложно выполнять свои обязанности из-за невозможности сосредоточиться или закончить начатое. Заметно снижается способность решать проблемы, свойственные возрасту. Из-за нарушения функций ядер гипоталамуса и ствола мозга, регулирующих вегетативные функции (тонус гладкой мускулатуры сосудов, бронхов и кишечника, функции пищеварения и мочеиспускания, деятельность сердца, функцию эндокринных желёз и другое), усугубляются соматические расстройства .
При плохой приверженности к лечению, частых нелеченных эпизодах болезни и отказе от терапии могут появиться органические поражения мозга, видимые на МРТ. Также у человека могут возникнуть серьёзные трудности в семье и работе, и он может стать инвалидом . Попытки суицида, которые часто встречаются при БАР, могут привести к преждевременной смерти .
При длительном течении БАР без лечения снижается объём гиппокампа и серого вещества лобной коры. Возможно одновременное утолщение некоторых участков лобной коры как неспецифическое воспалительная реакция, из-за которой человек не может контролировать и планировать своё поведение .
Чтобы предотвратить рецидивы аффективного расстройства, рекомендуется:
- обращаться к врачу при первых признаках заболевания;
- принимать назначенные лекарства;
- с помощью когнитивно-поведенческой терапии учиться справляться с внешними стрессорами;
- нормализовать режим сна, бодрствования и повседневных дел;
- чаще общаться с родственниками, друзьями, заниматься хобби, учёбой или работой;
- не злоупотреблять алкоголем и отказаться от наркотиков .
Список литературы
- Международная классификация болезней 10-го пересмотра (МКБ-10). Класс V «Психические расстройства и расстройства поведения» (F00–F99). Версия для клинической работы «Клинические описания и диагностические руководства». — М.: Министерство здравоохранения Российской Федерации. — 1998. — 292 с.
- Международная классификация болезней 10-го пересмотра (МКБ-10). Раздел V «Психические расстройства в общей медицинской практике. Диагностика и лечебно-профилактические мероприятия». Версия для первичной медицинской сети. [Электронный ресурс]. Дата обращения: 22.06.2022.
- Классификация психических расстройств МКБ-10 «Исследовательские диагностические критерии». Версия для научных исследований. [Электронный ресурс]. Дата обращения: 22.06.2022.
- Strakowski S. M., Adler C. M., Almeida J. et al. The functional neuroanatomy of bipolar disorder: a consensus model // Bipolar Disord. — 2012. — № 4. — P. 313–325.ссылка
- Психиатрия: учебник / под ред. В. К. Шамрея, А. А. Марченко. — СПб.: СпецЛит, 2019. — С. 230.
- Карсон Р. Анормальная психология. — СПб.: Питер, 2004. — С. 363.
- Bipolar Disorder // National Institute of Mental Health. Версия для первичной медицинской сети. [Электронный ресурс]. Дата обращения: 02.11.2022.
- Bauer M., Pfennig A. Epidemiology of Bipolar Disorders // Epilepsia. — 2005. — P. 8–13.ссылка
- Hayes J. F., Miles J., Walters K. et al. A systematic review and meta-analysis of premature mortality in bipolar affective disorder // Acta Psychiatr Scand. — 2015. — № 6. — P. 417–425.ссылка
- Crump C., Sundquist K., Winkleby M. A. et al. Comorbidities and mortality in bipolar disorder: a Swedish national cohort study // JAMA Psychiatry. — 2013. — № 9. — P. 931–939.ссылка
- Rowland T. A., Marwaha S. Epidemiology and risk factors for bipolar disorder // Ther Adv Psychopharmacol. — 2018. — № 9. — P. 251–269.ссылка
- Major Depression // National Institute of Mental Health. Версия для первичной медицинской сети. [Электронный ресурс]. Дата обращения: 14.08.2022.
- Довженко Т. В., Царенко Д. М., Юдеева Т. Ю. Факторы риска и хронификации биполярного аффективного расстройства: биологические и психосоциальные аспекты // Консультативная психология и психотерапия. — 2019. — № 4. — С. 81—97.
- American Psychiatric Association (APA). Diagnostic and Statistical Manual of Mental Disorders, 5th ed. — Washington: American Psychiatric Publishing, 2013.
- Papolos D., Hennen J., Cockerham M. S. et al. The child bipolar questionnaire: A dimensional approach to screening for pediatric bipolar disorder //Journal of Affective Disorders. — 2006. — № 1–3. — P. 149–158.ссылка
- Schuenke M., Schulte E., Schaumacher U. Atlas of Anatomy. Head and Neuroanatomy. Neuroanatomy. Functional systems: Clinical findings. — Stuttgart: Georg Thieme Verlag., 2010. — P. 383.
- Maletic V., Raison C. Integrated neurobiology of bipolar disorder // Frontiers in Psychiatry. — 2014. — № 5.ссылка
- Kurtz M., Mohring P., Förster K. et al. Deficits in explicit emotion regulation in bipolar disorder: a systematic review // Int J Bipolar Disord. — 2021. — № 1. ссылка
- Amann B., Grunze H. Neurochemical Underpinnings in Bipolar Disorder and Epilepsy // Epilepsia. — 2005. — P. 26–30. ссылка
- Mazza M., Di Nicola M., Marca G. D. et al. Bipolar Disorder and Epilepsy: A Bidirectional Relation? Neurobiological Underpinnings, Current Hypotheses, and Future Research Directions // The Neuroscientist. — 2007. — № 4. — P. 392–404.ссылка
- Baehr M., Frotscher M. Duus’ Topical Diagnosis in Neurology. — 4th completely revised edition. — Thieme: Stuttgart, New York, 2005. — P. 276.
- Казанцева Н. В., Дутова Т. А., Маляров А. М., Корнеев В. И. Клинические случаи, патогенез и диагностика кататонии при аффективных расстройствах (депрессии и мании) у подростков // Вестник Балтийского федерального университета им. И. Канта. — 2021. — № 3. — C. 104–124.
- Stogios N., Gdanski A., Gerretsen P. et al. Autonomic nervous system dysfunction in schizophrenia: impact on cognitive and metabolic health // NPJ Schizophr. — 2021. — № 1. ссылка
- Waraich P., Goldner E. M., Somers J. M., Hsu L. Prevalence and incidence studies of mood disorders: a systematic review of the literature // Can J Psychiatry. — 2004. — № 2. — Р. 124–138. ссылка
- Marwaha S., Durrani A., Singh S. Employment outcomes in people with bipolar disorder: a systematic review // Acta Psychiatr Scand. — 2013. — № 3. — P. 179–193.ссылка
- Hirschfeld R., Williams J., Spitzer R. L. et al. Development and validation of a screening instrument for bipolar spectrum disorder: the Mood Disorder Questionnaire // Am J Psychiatry. — 2000. — № 3. — P. 1873–1875. ссылка
- Serafini G., Pardini M., Monacelli F. et al. Neuroprogression as an Illness Trajectory in Bipolar Disorder: A Selective Review of the Current Literature // Brain Sci. — 2021. — № 2. — P. 276. ссылка
- Geddes J. R., Miklowitz D. J. Treatment of bipolar disorder // Lancet. — 2013. — № 9878. — Р. 1672–1682. ссылка
- Бек Д. С. Когнитивная терапия: полное руководство. — М.: Вильямс, 2006. — 400 с.
- Scott J., Paykel E., Morriss R. et al. Cognitive behaviour therapy for severe and recurrent bipolar disorders: a randomised controlled trial // Br J Psychiatry. — 2006. — Р. 313–320. ссылка
- Harvey A. G. Sleep and Circadian Functioning: Critical Mechanisms in the Mood Disorders? // Annu Rev Clin Psychol. — 2011. — № 7. — P. 297–319.ссылка
- Фатеева В. В. Соотношение эндотелиальной дисфункции и расстройств тревожно-депрессивного спектра у пациентов среднего возраста: дис. … к-та мед. наук: 14.01.11. — М., 2019. — 118 с.
- Yutzy S. H., Woofter C. R., Abbott C. C., Melhem I. M., Parish B. S. The increasing frequency of mania and bipolar disorder: causes and potential negative impacts // J Nerv Ment Dis. — 2012. — № 5. — P. 380–387.ссылка
- Всемирная организация здравоохранения. Многоосевая классификация психических расстройств в детском и подростковом возрасте. — СПб.: Смысл, 2003. — 407 с.