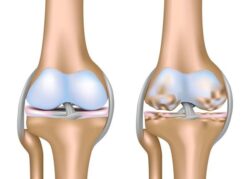
Сакроилеит (sacroiliitis) — это воспаление крестцово-подвздошного сустава. Иначе его называют артритом крестцово-подвздошных суставов. Сакроилеит может быть самостоятельным заболеванием или симптомом другой инфекционной или неинфекционной болезни. Основным симптомом является боль в пояснице и/или крестце, которая может распространяться в ягодицу, пах или бедро.
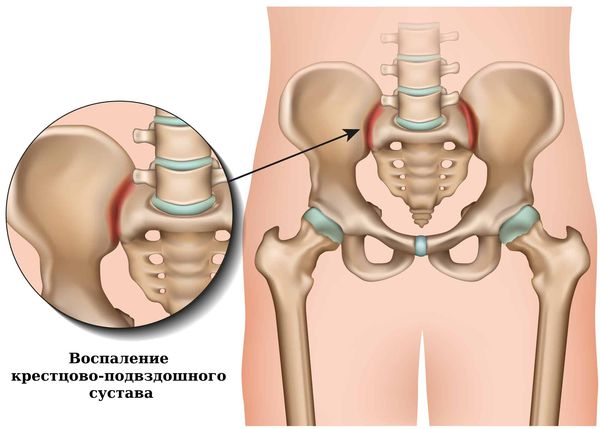
Воспаление крестцово-подвздошных суставов
Боль может возникать с одной или с обеих сторон, иногда температура тела повышается до 37,5 ˚C и возникают боли в других суставах .
У 15–30 % взрослых пациентов с хроническим болевым синдромом в нижней части спины боль связана с крестцово-подвздошным суставом. А 70 % неудач при лечении дегенеративно-дистрофических заболеваний позвоночника (остеохондроза, спондилоартроза) происходят из-за того, что патологию крестцово-подвздошных суставов не диагностировали вовремя .
Распространённость сакроилеита
Распространённость сакроилеита у мужчин и женщин варьируется в зависимости от причин. Например, туберкулёзным сакроилеитом женщины болеют в два раза чаще мужчин, а сакроилеит при болезни Бехтерева чаще встречается у молодых мужчин 20–30 лет. Это связано с тем, что мужчины болеют анкилозирующим спондилитом в 2–3 раза чаще женщин .
Сакроилеиты у детей недостаточно изучены. По данным швейцарского педиатра U. B. Schaad и соавторов, на 1980 год сакроилеитом страдало 1,5 % детей с артритами .
Причины сакроилеита
- Инфекционные причины:
- Специфические бактерии, которые вызывают развитие туберкулёза, сифилиса, бруцеллёза, иерсиниоза.
- Неспецифические бактерии (стафилококк, стрептококк и др.).
- Неинфекционные причины:
- Травмы поясницы и крестцово-подвздошной области: острые (переломы, ушибы) или хронические (постоянные микротравмы у бегунов, беременных женщин или пациентов с ожирением).
- Доброкачественные или злокачественные образования рядом с крестцово-подвздошными сочленениями, например рак матки, яичников, простаты, мочевого пузыря, прямой кишки и др. В этом случае сакроилеиты развиваются из-за противоопухолевого иммунного ответа или из-за метастазов любой злокачественной опухоли .
- Аутоиммунные или инфекционно-аллергические заболевания: болезнь Бехтерева, болезнь Рейтера, псориатический артрит и др. Также сакроилеит аутоиммунного характера может возникать при заболеваниях кишечника: болезни Крона или неспецифическом язвенном колите .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сакроилеита
Первый и основной симптом сакроилеита, независимо от причины его развития, — это боль в пояснице и/или крестце. Боль может быть односторонней или двусторонней, иногда она распространяется в пах, ягодицы, тазобедренные суставы или по задней поверхности бедра. Болевой синдром усиливается, если человек долго находится в одной позе («стартовые» боли») или если надавливать на крестец и область крестцово-подвздошного сустава .
Характер, интенсивность боли и другие специфические симптомы зависят от типа сакроилеита.
Инфекционный специфический сакроилеит. При воспалении крестцово-подвздошных суставов на фоне туберкулёза возникают боли в тазовой области в месте выхода седалищного нерва. Чаще всего боль односторонняя. Вечером температура тела может подниматься до 37–38 ˚C и выше.
При бруцеллёзе воспаление обычно двустороннее. Боль в крестцово-подвздошных областях усиливается при движении, особенно сгибании и разгибании поясницы. Пациента также беспокоят скованность и тугоподвижность поясничного отдела позвоночника.
Инфекционный неспецифический (гнойный) сакроилеит. Такое воспаление протекает наиболее агрессивно. Обычно гнойный сакроилеит бывает односторонним. Пациента беспокоит интенсивная боль внизу живота и спине на стороне поражения. Боль может быть похожа на «острый живот» (сильные боли в животе и напряжение брюшной стенки). Иногда она сопровождается ознобом, повышением температуры до 38–39 ˚C и выше и симптомами выраженной интоксикации: общей слабостью, сонливостью, спутанностью сознания, частым поверхностным дыханием, бледностью и сухостью кожных покровов .
Неинфекционный сакроилеит. При воспалении крестцово-подвздошных суставов такого типа боль в пояснице и крестце приступообразная или спонтанная. Она усиливается, если пациент долго двигается, стоит, сидит или наклоняется вперёд. Чтобы избежать спонтанной боли, при ходьбе человек покачивается из стороны в сторону — формируется «утиная походка».
Асептический (аутоиммунный) сакроилеит. При этом типе сакроилеита клинические проявления неяркие. Пациент жалуется на слабую или умеренную боль в пояснице, которая усиливается в покое, если человек долго находится в одной позе, особенно во второй половине ночи. Больные отмечают утреннюю скованность, которая может сохраняться от 1–2 до 10–15 минут. Иногда, чтобы её устранить, пациенту достаточно просто «расходиться», иногда нужно выполнить несколько упражнений (например, наклоны впёред и в сторону). Может быть напряжение мышц спины, тугоподвижность в пояснице .
Патогенез сакроилеита
Механизм развития сакроилеита зависит от его причины.
Патогенез инфекционного сакроилеита
Инфекционный неспецифический (гнойный) сакроилеит возникает, если в крестцово-подвздошный сустав проникают бактерии (стафилококки, стрептококки и др.). Возбудитель инфекции может попасть в сустав через лимфатические или кровеносные сосуды из другого очага инфекции в организме. Также бактерии могут проникнуть при травме или выполнении инвазивных лечебных процедур (например, при введении лекарств в крестцово-подвздошный сустав) без соблюдения правил антисептики.
Когда микроорганизмы проникают в сустав, возникает активный воспалительный клеточный ответ и клетки, участвующие в воспалении, выходят в полость сустава. Продукты жизнедеятельности бактерий стимулируют иммунный ответ, в результате высвобождаются медиаторы воспаления .
Патогенез инфекционного специфического сакроилеита может иметь некоторые особенности. Например, при туберкулёзе воспаление крестцово-подвздошного сочленения развивается, если туберкулёзные гранулёмы из первичного очага в кости прорастают в синовиальную оболочку, связки и хрящи. Кроме того, если костный туберкулёзный очаг находится непосредственно под суставным хрящом (субхондрально), он может прорваться в полость сустава.
Сифилитический сакроилеит чаще развивается в третичный период сифилиса из-за поражения суставов специфическими сифилитическими инфильтратами — гуммами. Гуммы разрушаются, возникают участки склероза, также развивается остеоартрит и синовит .
Патогенез асептического (аутоиммунного) сакроилеита
Механизм развития аутоиммунного сакроилеита до конца не изучен. Доказано, что аутоиммунные сакроилеиты связаны с антигеном HLA-В27. Это специфический белок на поверхности иммунных клеток, который отвечает за различные реакции иммунной системы человека. HLA-В27 является основным маркером высокой предрасположенности к развитию аутоиммунного заболевания — болезни Бехтерева (анкилозирующего спондилита). При воздействии антигена HLA-В27 появляются антитела и цитотоксичные Т-лимфоциты, которые атакуют собственные ткани, в данном случае синовиальную оболочку крестцово-подвздошных суставов, вызывая воспаление .
Классификация и стадии развития сакроилеита
Классификация по первичности возникновения воспалительного процесса:
- Первичный сакроилеит — воспаление в пределах крестцово-подвздошного сустава и его структур. Развивается как последствие неспецифической инфекции, травмы, остеомиелита или опухоли близлежащих тканей.
- Вторичный сакроилеит — это одно из проявлений основного заболевания: сифилиса, бруцеллёза, болезни Бехтерева и др.
Виды сакроилеита по причине возникновения и характеру воспаления:
- Инфекционный сакроилеит: специфический и неспецифический (гнойный).
- Неинфекционный сакроилеит.
- Асептический (аутоиммунный) сакроилеит .
По распространённости воспалительного процесса:
- Синовит — поражение только синовиальной оболочки крестцово-подвздошного сустава.
- Остеоартрит — поражение суставных поверхностей.
- Панартрит — поражение всех структур крестцово-подвздошного сустава.
Кроме того, сакроилеит разделяют на односторонний и двухсторонний.
Стадии сакроилеита принято определять на основании данных рентгена или магнитно-резонансной томографии (МРТ). В соответствии с классификацией британских врачей J. H. Kellgren и M. R. Jeffrey от 1982 года выделяют:
- 0 стадию — изменений в костно-хрящевых структурах нет, но могут быть признаки воспаления в мягких тканях: отёк синовиальной оболочки или околосуставных мягких тканей;
- 1 стадию — незначительные изменения, которые дают основания заподозрить сакроилеит: небольшое сужение суставной щели и смазанность субхондрального (подхрящевого) слоя кости;
- 2 стадию — минимальные изменения: небольшие очаги эрозий или субхондрального склероза (замещения нормальной ткани соединительной) при нормальной ширине суставной щели;
- 3 стадию — безусловные изменения (умеренные или значительные) с выраженными эрозиями и склерозом, расширением, а чаще сужением суставной щели, частичным анкилозом (сращением суставных поверхностей);
- 4 стадию — далеко зашедшие изменения с развитием полного анкилоза .
Классификация отражает только те изменения структуры крестцово-подвздошного сустава, которые видны на рентгенограмме или снимках МРТ. Выделенные стадии не взаимосвязаны с клинической активностью сакроилеита .
Осложнения сакроилеита
Основным осложнением сакроилеита является развитие костного анкилоза (сращения суставных поверхностей) крестцово-подвздошного сустава. Сказать точно, когда суставные поверхности срастутся, невозможно. Всё зависит от активности воспалительного процесса и адекватности терапии. Из-за анкилоза сустав становится неподвижным, что нарушает движения в тазобедренных суставах и в сегменте L5–S1 (между последним поясничным позвонком и крестцом). При этом движения вышележащих поясничных позвонков могут сглаживаться. Иногда увеличивается поясничный лордоз и поясница прогибается вперёд.
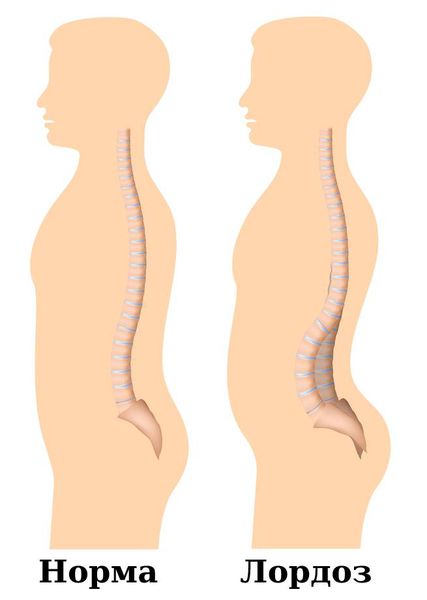
Здоровый позвоночник и лордоз
В результате нарушается вся биомеханика движения в пояснично-крестцовом отделе позвоночника и тазобедренных суставах. У пациента ухудшается осанка, меняется походка, возникают боли в пояснице и крестце, когда человек сидит, стоит или наклоняется .
Инфекционный неспецифичекский (гнойный) сакроилеит может осложниться прорывом гноя в ягодичную область, полость малого таза с развитием перитонита, забрюшинное пространство, позвоночный канал с поражением мозговых оболочек и спинного мозга. Самым грозным осложнением гнойного сакроилеита является сепсис — тяжёлое состояние, вызванное проникновением бактерий и токсинов в кровь. Сепсис сопровождается лихорадкой, учащённым дыханием, тахикардией, снижением давления и нарушением работы сразу нескольких органов, например сердца, печени, кишечника и др.
При хроническом течении туберкулёзного сакроилеита поражается до 1/3 прилегающих к суставу костей. Также формируются натёчные абсцессы, которые представляют собой скопления гноя. Через образовавшиеся каналы (свищи), гной прорывается наружу или внутрь в полые органы (кишечник или мочевой пузырь).
Осложнения сакроилеита при сифилисе чаще всего связаны с поражением костей гуммами и развитием остеоартрита с выраженной деформацией и дефигурацией сустава. Однако даже при значительных разрушениях и деформации сустава, которые видны при осмотре и на рентгенограммах, боли могут быть не выраженными, а сустав сохраняет свои функции .
Аутоиммунные сакроилеиты являются проявлением системного заболевания, поэтому им присущи все осложнения основного заболевания, в том числе висцеральные (связанные с поражением внутренних органов). В системный аутоиммунный процесс может вовлекаться сердце, лёгкие, печень, почки и др. Например, при болезни Бехтерева поражение сердца (аортит, миокардит, перикардит, поражение проводящей системы и др.) встречается в 20–22 % случаев, а при длительном течении заболевания (более 15–20 лет) достигает 50 % и более .
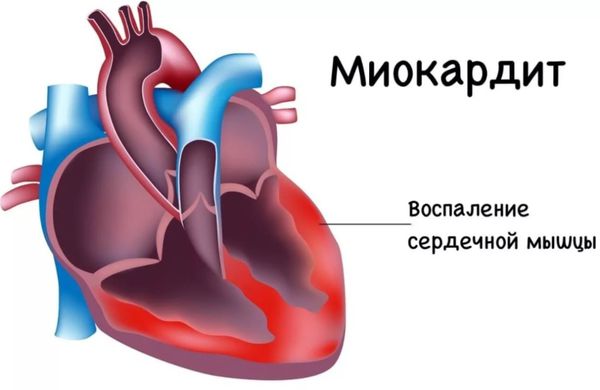
Миокардит
Диагностика сакроилеита
При возникновении боли в пояснице пациент чаще всего обращается к терапевту, неврологу или ревматологу. Если симптомы напоминают «острый живот» или сепсис, скорее всего, пациент пойдёт на приём к врачу-хирургу.
Сбор жалоб и анамнеза
При сборе жалоб и анамнеза нужно спросить у пациента:
- болел ли он недавно какими-либо половыми инфекциями (хламидиозом, уреаплазмозом, сифилисом);
- отмечал ли проблемы с кишечником;
- контактировал ли с больными туберкулёзом;
- есть ли у родственников ревматические или аутоиммунные заболевания (например, псориаз и др.), которые могут указывать на наследственную предрасположенность;
- переносил ли пациент ранее артриты, дактилиты (воспаление мягких тканей пальцев рук или ног), энтезиты (воспаления в местах прикрепления сухожилий мышц), а также воспаления глаз (конъюнктивиты и увеиты) и мочеполовых органов.
Осмотр
При осмотре врач обращает внимание на болезненность при пальпации (прощупывании) в области крестцово-подвздошных сочленений. В некоторых случаях (например, при сакроилеите на фоне бруцеллёза или болезни Бехтерева) могут быть напряжены мышцы поясницы, при наклоне тела вперёд иногда появляется боль.
Существует несколько провокационных тестов, с помощью которых можно выявить патологию крестцово-подвздошного сочленения. Это симптомы Кушелевского, тест Патрика, Генслена и др. В основе этих тестов — возникновение или усиление боли в ответ на растяжение, сжатие или тракцию (вытяжение) крестцово-подвздошных суставов .
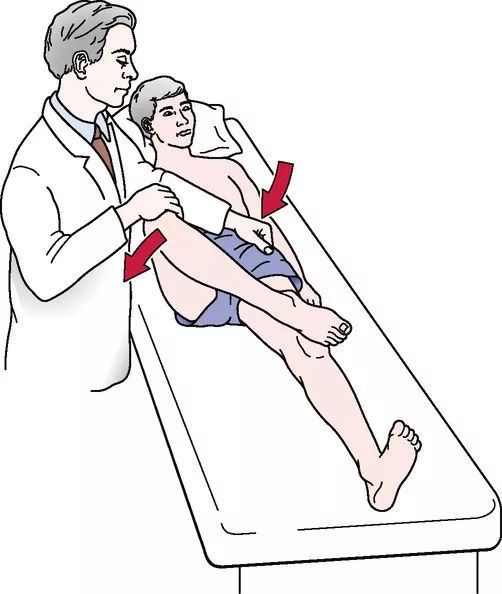
Тест Патрика
Инструментальная диагностика
Основные методы диагностики сакроилеита — это рентгенологическое исследование или магнитно-резонансная томография (МРТ).
На рентгене можно достоверно оценить лишь костные изменения, которые возникают на поздних стадиях через несколько лет от начала заболевания. В отличие от рентгеновских методов МРТ позволяет увидеть воспаление в мягких тканях и отёк костного мозга, которые предшествуют изменениям в структуре костей. Поэтому при болях в крестце, которые беспокоят пациента менее двух лет, лучше делать МРТ.
Признаки сакроилеита на рентгенограмме или снимке МРТ: суставная щель сужена или полностью отсутствует, контуры суставов размытые и нечёткие, определяются эрозии и субхондральный склероз (утолщение кости под хрящом).
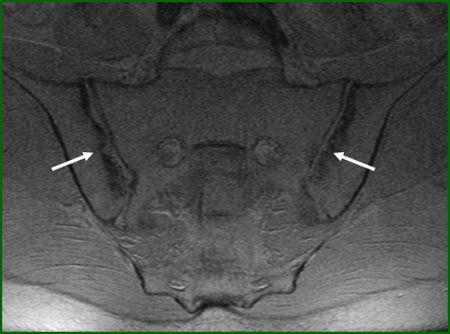
Двусторонний сакроилеит. Стрелками указаны эрозии обоих суставов [20]
Однако при разных типах сакроилеита рентгенологическая картина может отличаться. При гнойном сакроилеите суставная щель расширена и наблюдается умеренный остеопороз (снижение плотности костной ткани) суставных отделов крестца и подвздошной кости. При туберкулёзном сакроилеите всегда определяется очаг разрушения в одной из костей сустава. У бруцеллёзного и сифилитического сакроилеита рентгенологические признаки незначительные .
Лабораторная диагностика
- Серологические исследования, иммуноферментный анализ (ИФА) или полимеразная цепная реакция (ПЦР) — проводятся, чтобы выявить возможного возбудителя.
- Анализ на антиген HLA-B27 — позволяет выявить или исключить серонегативные спондилоартриты, такие как болезнь Бехтерева, псориатический артрит, болезнь Рейтера.
- Общий анализ крови и анализ на С-реактивный белок — позволяют выявить воспаление: на воспалительный процесс указывает повышение СОЭ, лейкоцитов и увеличение С-реактивного белка.
Лабораторные методы исследования являются вспомогательными и чаще всего нужны, чтобы определить причину сакроилеита. Тем не менее, лабораторная диагностика — обязательный этап, так как выбор лечения часто зависит от причины.
Дифференциальная диагностика
Сакроилеит нужно отличать от синдрома крестцово-подвздошного сочленения, который возникает из-за нарушения биомеханики сустава и не связан с воспалением. Чтобы диагностировать синдром крестцово-подвздошного сочленения, в сустав вводят местные анестетики: при этом синдроме такие инъекции полностью купируют или значительно уменьшают боль.
Также сакроилеит необходимо дифференцировать с различными патологиями пояснично-крестцового отдела позвоночника (спондилолистезом, грыжей межпозвонкового диска, спондилоартрозом и др.), которые могут сопровождаться болями в области таза. Отличить эти патологии от сакроилеита позволяет инструментальная диагностика (МРТ или рентгенография) .
Лечение сакроилеита
Цели лечения сакроилеита:
- купировать воспаление;
- устранить болевой синдром;
- увеличить подвижность суставов;
- замедлить структурные поражения сустава.
Чтобы снять болевой синдром и устранить воспаление, в первую очередь применяют нестероидные противовоспалительные препараты (НПВП). Их назначают сразу после установки диагноза «сакроилеит» и на долгое время. Длительность и способ применения (внутрь, ректально или парентерально) этих препаратов зависит от выраженности воспалительного процесса и интенсивности болевого синдрома. Например, при выраженном воспалении и сильной боли назначают внутримышечные или внутривенные инъекции Диклофенака, Лорноксикама, Кеторолака и др. Так как в патологический процесс почти всегда вовлекаются мышцы, рекомендуется сочетать НПВП с миорелаксантами.
Случаи, когда НПВП нужно принимать постоянно:
- есть риск, что сакроилеит будет прогрессировать: инфекционно-аллергический или аутоиммунный тип;
- высокий уровень воспаления (повышение С-реактивного белка в три раза и более);
- появились синдесмофиты (вертикальные тонкие костные разрастания в связках позвоночника);
- появились воспалительные изменения позвонков (по данным МРТ);
- есть риск осложнений.
НПВП, особенно неселективные (Диклофенак, Ибупрофен и др.), при длительном приёме могут повредить слизистую желудочно-кишечного тракта. Поэтому вместе с ними нужно принимать ингибиторы протонной помпы (Омепразол, Рабепразол и др.) .
При инфекционном специфическом сакроилеите (туберкулёзном, сифилитическом, бруцеллёзном и др.) проводится этиотропная терапия, направленная на устранение причины, т. е. на уничтожение возбудителя инфекции. В качестве этиотропного лечения инфекционного сакроилеита назначают антибактериальную терапию.
При синовите крестцово-подвздошного сочленения во второй стадии сифилиса и при бруцеллёзном сакроилеите антибиотики часто помогают полностью устранить причину и проявления болезни.
В третьей стадии сифилиса с развитием гуммозного остеоартрита или при туберкулёзных изменениях в суставе специфическая антибиотикотерапия может только остановить дальнейшее развитие патологического процесса. При локализации туберкулёзного очага в нижней части сустава проводится экономная резекция сустава. При резекции удаляются разрушенные участки костей и сустава, чтобы предотвратить дальнейшее распространение туберкулёзного поражения .
При инфекционном неспецифическом сакроилеите консервативная антибактериальная терапия часто бывает неэффективной. Рекомендуется сочетать её с хирургическим лечением, которое включает вскрытие и дренирование гнойного очага, остеотрепанацию крестцово-подвздошного сочленения (создание в кости отверстия для доступа подлежащим гнойным очагам) и секвестрэктомию (удаление некротизированных участков кости) .
При лечении аутоиммунного сакроилеита тоже применяются НПВП. Если они недостаточно эффективны, врач может назначить базисную противовоспалительную терапию: иммунодепрессанты и цитостатики (глюкокортикоиды, Метотрексат, Сульфасалазин, Гидроксихлорохин и др.).
Если активность процесса не снижается в течение трёх месяцев, несмотря на адекватную терапию, можно использовать ингибиторы фактора некроза опухоли-α (Инфликсимаб и др.). Эти препараты снижают активность специфического воспалительного белка — фактора некроза опухоли-α. За счёт этого уменьшается боль и воспаление в суставе .
Прогноз. Профилактика
Прогноз сакроилеита зависит от его причины, а также от своевременности и эффективности лечения основного заболевания. Прогноз для жизни в целом благоприятный, пациент может умереть только из-за осложнений основного заболевания. Например, причиной смерти может быть хроническая болезнь почек при почечном амилоидозе, который развился у больного болезнью Бехтерева. Смертельно опасным осложнением может стать казеозная (туберкулёзная) пневмония или разлитой перитонит и сепсис при прорыве в полость малого таза гнойного сакроилеита .
Изолированный сакроилеит даже на последней стадии (при костном анкилозе) не приводит к инвалидизации.
Профилактика сакроилеита
Чтобы предотвратить инфекционный специфический сакроилеит, нужно снизить риск развития инфекций:
- Профилактика туберкулёза — вакцинация детей, регулярное выполнение флюорографии (не реже раза в год) и др.
- Профилактика сифилиса— защищённые половые контакты, регулярное ежегодное обследование на сифилис при активной половой жизни, профилактическая терапия антибиотиками беременных женщин с сифилисом и др.
- Профилактика бруцеллёза— вакцинация работников ферм, зоохозяйств и мясоперерабатывающих комбинатов, вакцинация домашних животных, тщательная термическая обработка молочных продуктов и др.
Предотвратить аутоиммунный сакроилеит невозможно. Однако, если рано диагностировать основную болезнь и вовремя начать лечение, можно избежать осложнений. Чтобы выявить болезнь как можно раньше, предлагается проводить исследование на носительство HLA-B27 у детей, рождённых от родителей с подобным заболеванием, а также у пациентов, страдающих длительными (3–6 месяцев) болями в нижней части спины .
Список литературы
- Ревматология: национальное руководство / под ред. Е. Л. Насонова, В. А. Насоновой. — М.: ГЭОТАР-Медиа, 2008. — 720 с.
- Насонова В. А., Астапенко М. Г. Клиническая ревматология. — М.: Медицина, 1989. — 592 с.
- Астапенко М. Г., Гуобис Г. Я., Эрялис П. С. и др. Большая медицинская энциклопедия / под ред. Петровского Б. В. — М.: Сов. Энциклопедия, 1975. — Т. 22. — 516 с.
- Заболотных И. И. Болезни суставов: руководство для врачей. — СПб.: СпецЛит, 2013. — 270 с.
- Шостак Н. А., Правдюк Н. Г., Абельдяев Д. В. Серонегативные спондилоартропатии: совершенствование подходов к ранней диагностике и лечению // РМЖ. — 2013. — № 6. — С. 332.
- Слободин Т. Н. Сакроилеит. Диагностические капканы // Международный неврологический журнал. — 2016. — Т. 85, № 7. — С. 99–104.
- Путилина М. В., Иванова М. П., Петрикеева А. Е., Бернс С. А. Трудности диагностики сакроилеита у пациентов молодого возраста // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2020. — Т. 120, № 8. — С. 117–126.
- Светлова М. С. Ревматические паранеопластические синдромы // РМЖ. — 2014. — № 7 — С. 496.
- Яриков А. В., Морев А. В., Шпагин М. В., Фраерман А. П. Синдром крестцово-подвздошного сочленения: этиология, клиническая картина, диагностика и лечение // Анналы клинической и экспериментальной неврологии. — 2019. — Т. 13, № 2. — C. 60–68.
- Schaad U. B., McCracken G. H. Jr., Nelson J. D. Pyogenic arthritis of the sacroiliac joint in pediatric patients // Pediatrics. — 1980. — Vol. 3, № 66. — Р. 375–379. ссылка
- Бочкова А. Г., Левшакова А. В. Критерии достоверного диагноза сакроилеита по данным магнито-резонансной томографии (рекомендации ASAS/OMERACT и собственные данные) // Современная ревматология. — 2010. — №1. — С. 12–17.
- Аникин А. И., Деденков О. А., Абакиров М. Д., Шестаков Ю. Н. Опыт лечения пациентов с гнойным сакроилеитом // Раны и раневые инфекции. Журнал им. проф. Б. М. Костюченка. — 2018. — Т. 5, № 1. — С. 36–45.
- Яриков А. В., Смирнов И. И., Перльмуттер О. А. и др. Вопросы патогенеза, диагностики и лечения дисфункции крестцово-подвздошного сочленения // Вестник Санкт-Петербургского университета. Медицина. — 2018. — Т. 13, № 4. — С. 389–402.
- Злобина Т. И., Мельникова А. А., Калягин А. И. Поражение суставов при сифилисе // Современная ревматология. — 2016. — № 4. — С. 69–72.
- Белов Б. С. Бактериальный (септический) артрит // РМЖ. — 2004. — № 20 – С. 1137.
- Белов Б. С. Ревматологические аспекты туберкулёза // РМЖ. — 2007. — № 8. — С. 670.
- Kellgren J. H., Jeffrey M. R. Spondylitis ankylopoetica: een Famile en Bevolkingsonderzoek en toetsing van diagnostische Criteria (thesis). — Leiden University (The Netherlands), 1982. — Р. 16–70.
- Мясоутова Л. И., Лапшина С. А., Протопопов М. С. и др. Соответствие клинических проявлений результатам МРТ в диагностике спондилоартрита // Практическая медицина. — 2011. — Т. 52, № 4. — С. 107–110.
- Эрдес Ш. Ф. Основные принципы терапии анкилозирующего спондилита (болезни Бехтерева) // Научно-практическая ревматология. — 2013. — Т. 51, № 36. — С. 686–694.
- Diagnosis of sacroiliitis by MRI // SPA-imaging.org. — 2018.