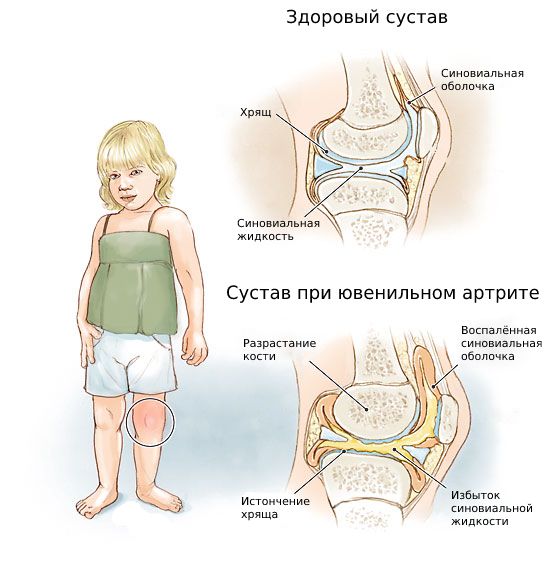
Ювенильный артрит (Juvenile arthritis) — это поражение одного или нескольких суставов, которое развивается у детей до 16 лет по неустановленной причине и длится больше 6 недель .
Заболевание проявляется припухлостью, болью, ограничением подвижности и увеличением окружности сустава. C возрастом болезнь прогрессирует, приводит к разрушению сустава и формированию контрактур (ограничению пассивных движений в суставе, из-за чего руку или ногу не получается полностью согнуть или разогнуть) .
Ювенильный идиопатический артрит
Некоторые врачи ещё используют такие термины, как «ювенильный ревматоидный артрит» и «ювенильный хронический артрит», но эти формулировки постепенно отходят на второй план и считаются устаревшими. Согласно общепринятой классификации Международной лиги антиревматических ассоциаций (ILAR), с 2007 года принято название «Ювенильный идиопатический артрит (ЮИА)» .
Распространённость ювенильного артрита
Ювенильный идиопатический артрит — одно из самых частых и инвалидизирующих ревматических заболеваний, встречающихся у детей. Его выявляют у 16–150 детей на 100 тыс., чаще у девочек. Смертность от ЮИА составляет 0,5–1 % .
По сути ювенильный идиопатический артрит — это группа заболеваний весьма разнородных по причинам развития и клинической картине.
Выделяют семь подтипов ЮИА:
- системный артрит;
- олигоартрит;
- RF-отрицательный полиартрит;
- RF-положительный полиартрит;
- псориатический артрит;
- энтезит-ассоциированный артрит;
- недифференцированный артрит.
Олигоартрит является самым распространённым подтипом, на него приходится примерно половина всех случаев, на полиартрит — 30–35 %, на системный артрит — 10–20 %, на псориатический артрит — 2–15 %, на энтезит-ассоциированный артрит — 1–7 % .
Причины ювенильного артрита
Причины ювенильного идиопатического артрита до конца не известны, единой теории его происхождения не существует. За более 100 лет исследований учёными были выявлены многочисленные этиологические факторы, разработаны теории происхождения заболевания, однако ни одна из них полностью не доказана.
Известно, что ЮИА возникает под влиянием факторов внешней среды на генетически восприимчивых детей, что приводит к нарушению взаимодействия врождённой и приобретённой иммунной системы .
Предрасполагающими факторами являются:
- Семейная предрасположенность — генетические нарушения, причём как связанные, так и не связанные с системой HLA (важной частью иммунной системы).
- Факторы внешней среды — вирусные (вирус Эпштейна — Барр, краснухи, гепатита В, парвовирус В) и бактериальные инфекции (S. pyogenes, B. henselae, M. pneumoniae, C. pneumonia, а также перенесённая стрептококковая инфекция), травма, вакцинация, чаще «живыми» вакцинами, постоянное воздействие прямых солнечных лучей, острая кишечная инфекция, например сальмонеллёз и дизентерия .
Когда предрасположенность связана с системой HLA, то речь идёт о нарушении в комплексе генов, контролирующих иммунный ответ и взаимодействие клеток, которые его реализуют. Существуют HLA-аллели, ассоциированные с различными подтипами ЮИА, например выявлена предрасположенность к развитию в раннем детстве:
- олигоартрита у носителей генов HLA-A2, DRB108, DRB111, HLA-DR5, HLA-DR8;
- полиартрита — HLA-DW4, HLA-DR1, HLADR4;
- спондилоартрита — HLA-B27.
Также выявлена связь ЮИА с 33 генами за пределами области HLA . Такая генетическая предрасположенность играет ключевую роль в появлении воспалительной реакции, которая приводит к повреждению тканей. Она связана с генами, кодирующими такие звенья иммунной системы, как цитокины TNF, ИЛ-2, ИЛ-10, ИЛ-6, фактор ингибирования миграции макрофагов (MIF), протеин-тирозинфосфатаза (PTPN22), преобразователь сигнала и активатор транскрипции-4 (STAT4) .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ювенильного ревматоидного артрита
В зависимости от формы заболевания в начале болезни может возникать поражение от одного до нескольких суставов, ограничение движений в них, припухлость и боль. При поражении мелких суставов кистей и стоп часто возникает скованность по утрам — ребёнку сложно выполнять элементарные бытовые действия, например есть ложкой, чистить зубы, застёгивать пуговицы и завязывать шнурки.
Общие симптомы ювениального артрита:
- боль и припухлость в области поражённого сустава или суставов;
- увеличение сустава в объёме;
- ограничение подвижности в суставах;
- формирование вынужденного согнутого или разогнутого положения сустава — сгибательной или разгибательной контрактуры;
- при некоторых вариантах течения может повышаться температура тела — так, системный артрит протекает со стойкой фебрильной лихорадкой (38–39 °С), а RF-положительный полиартрит — с субфебрильной температурой (37,1—38,0 °C);
- снижение массы тела;
- хромота из-за поражения суставов ног.
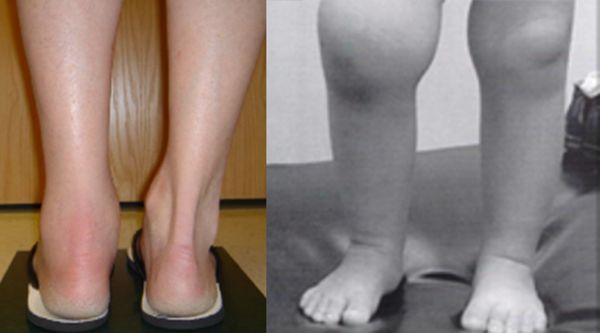
Припухлость и увеличение сустава в объеме при ЮИА [23]
Варианты клинических проявлений разнообразны и варьируются от лёгкого поражения одного сустава до тяжёлого артрита с поражением многих суставов, из-за чего ребёнок может стать инвалидом.
Симптомы ЮИА и ревматоидного артрита у взрослых существенно отличаются. Боль при ЮИА, как правило, возникает исключительно в крайних положениях сустава и при активных, и при пассивных движениях; в покое дети на боль в суставах не жалуются. Также для ЮИА не характерно сильное ограничение движений в суставах в начале заболевания. Классическим проявлением хронического воспаления при ЮИА является утренняя скованность — кратковременная хромота с онемением и болезненностью в одном или нескольких суставах .
Патогенез ювенильного ревматоидного артрита
Механизм развития ювенильного идиопатического артрита сложен и многогранен.
Основные этапы развития болезни:
- Чужеродный агент перерабатывается специальными клетками, далее происходит презентация антигена на Т-лимфоциты, т. е. антигенпрезентирующие клетки как бы разоблачают чужеродное вещество и передают его защитным клеткам организма — Т-лимфоцитам.
- Антигенпрезентирующая клетка взаимодействует с CD4+-лимфоцитами. В результате эти клетки вырабатывают цитокины, которые направляют иммунитет бороться с обнаруженным чужеродным агентом. Интерлейкин-2 (ИЛ-2), вырабатывающийся при активации цитокинов Th1, взаимодействует со специфическими ИЛ-2 рецепторами на иммунных клетках, что повышает количество Т-лимфоцитов и стимулирует рост В-лимфоцитов. В-лимфоциты запускают выработку антител — иммуноглобулинов (Ig) — и запоминают антиген. За счёт этого при следующем контакте с чужеродным агентом организм быстрее запускает иммунный ответ.
- Массовый синтез IgG активирует натуральных киллеров (NК), уничтожающих поражённые клетки и макрофаги, которые захватывают и перерабатывают остатки погибших клеток и других чужеродных, токсичных для организма частиц.
- Синтезируются провоспалительные цитокины ИЛ-1, ИЛ-6, ИЛ-8, ИЛ-17, фактор некроза опухоли α (ФНО-α) и др. Они запускают и поддерживают системное аутоиммунное воспаление.
- Запускается избыточная выработка разрушительных ферментов (металлопротеиназ, коллагеназ и аггреканаз), что способствует повреждению синовиальной оболочки и хряща и формированию эрозивно-деструктивных изменений в суставе .
Активность В-лимфоцитов, описанная во втором пункте, может стать аномальной и спровоцировать развитие аутоиммунной реакции, при которой организм будет принимать свои клетки, в данном случае клетки суставов, за чужеродные и атаковать их.
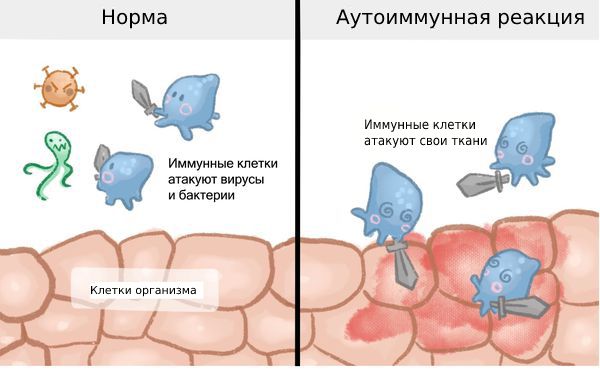
Аутоиммунная реакция
В патогенезе всех вариантов ЮИА центральную роль играет активация иммунной системы, продукция провоспалительных цитокинов активированными Т-лимфоцитами и макрофагами и развитие хронического воспаления. Но механизмы активации иммунного ответа при разных субтипах ЮИА будут отличаться.
Так, системный ювенильный идиопатический артрит (сЮИА) сейчас рассматривают в большей степени не как аутоиммунное, а как аутовоспалительное заболевание. В развитии сЮИА ведущую роль играет активация врождённого иммунитета. При этом не выявляются аутоантитела и эффекторные клетки (макрофаги и нейтрофилы). Эффекторными клетками, в отличие от регуляторных, называют клетки, непосредственно выполняющие задачи иммунитета: обнаружение, распознавание и уничтожение патогенов.
Внесуставные проявления, такие как лихорадка, сыпь, увеличение количества тромбоцитов, анемия, остеопороз, а также синтез острофазовых белков (СРБ и амилоида), при системном артрите связывают с избыточной выработкой интерлейкинов ИЛ-6 и ИЛ-1.
При других вариантах ЮИА активируется приобретённый иммунитет. Ведущую роль в развитии клинических симптомов при ЮИА без системных проявлений (синовита, разрушения хрящевой и костной ткани) играет фактор некроза опухоли и синтез аутоантител. Аутоантитела наиболее часто выявляют при олигоартикулярном ЮИА (антинуклеарный фактор, АНФ) и полиартикулярном RF-позитивном ЮИА (ревматоидный фактор класса IgM, антитела к циклическому цитруллиновому пептиду). Это свидетельствует о том, что активация гуморального иммунитета является центральным звеном в патогенезе этих форм заболевания.
При энтезит-ассоциированном и псориатическом артрите выработка аутоантител не выражена, но наблюдается сильная ассоциация с HLA .
Классификация и стадии развития ювенильного ревматоидного артрита
Согласно классификации ILAR 2007 года, выделяют семь форм ЮИА:
- олигоартрит;
- RF-отрицательный полиартрит;
- RF-положительный полиартрит;
- псориатический артрит;
- энтезит-ассоциированный артрит;
- системный артрит;
- недифференцированный артрит.
Олигоартикулярный артрит
Олигоартикулярный артрит (олигоартрит, пауциартикулярный ювенильный артрит) — артрит с поражением 1–4 суставов. На его долю приходится 50 % всех случаев ЮИА. Развивается в основном у детей 1–5 лет, чаще в 3 года. Как правило, начинается остро. Чаще, в 85 % случаев, болеют девочки .
Особенностью олигоартикулярного артрита является поражение коленных, тазобедренных и голеностопных суставов, которое развивается в первые шесть месяцев болезни. У половины пациентов в дебюте заболевания поражается коленный сустав. За несколько лет до этого может развиться передний увеит, чаще у девочек. Поначалу он протекает бессимптомно. Его обнаруживают только при снижении зрения и образовании катаракты .
Основные жалобы ребёнка при олигоартикулярном артрите:
- Боль, припухлость и ограничение движения в поражённом суставе.
- Болезненная скованность по утрам, из-за которой ребёнок не может выполнить простые бытовые действия, например встать с кровати — ему нужно время, чтобы расходиться. В редких случаях становится сложно чистить зубы, пользоваться столовыми приборами. Такая скованность может длиться несколько минут или часов и сильно мешает ребёнку.
- Изменение походки — быстрый перенос веса с больной ноги на здоровую из-за поражения основных суставов ног. Ребёнок встаёт сразу на всю стопу или носок либо ходит «утиной», переваливающейся походкой.
RF-отрицательный полиартрит
При RF-отрицательном полиартрите в крови не повышен уровень ревматоидного фактора. Ревматоидный фактор (ревмофактор, РФ) — это антитела IgM, т. е. белки иммунной системы. Они атакуют собственные ткани организма, принимая их за чужеродные. Ревматоидный фактор может повышаться не только при аутоиммунном заболевании, но и при других патологических процессах в организме, например инфекциях, сепсисе и некоторых онкологических заболеваниях .
RF-отрицательный полиартрит составляет меньше 20–30 % всех случаев ЮИА. Развивается у детей в возрасте от года до 15 лет. В 90 % случаев болеют девочки .
Болезнь может начаться остро, но в основном протекает постепенно, с поражением всё новых суставов. Они опухают, иногда становятся тёплыми на ощупь, но цвет кожи над ними не меняется. Мелкие суставы рук и ног могут поражаться как на ранних, так и на поздних стадиях болезни. Также в начале заболевания может развиться увеит.
При серонегативном полиартрите дети жалуются:
- на боль и ограничение движения в поражённых суставах;
- скованность по утрам или в течение всего дня.
Наиболее часто при RF-отрицательном полиартрите ассиметрично поражаются коленные, лучезапястные, голеностопные и мелкие суставы кистей и стоп. Чаще всего поражаются 2 и 3-й пястно-фаланговые и проксимальные межфаланговые суставы. У 20 % пациентов в начале болезни развивается коксит, при котором нарушается подвижность тазобедренного сустава .
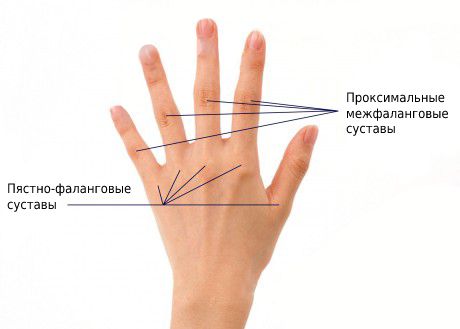
Пястно-фаланговые и проксимальные межфаланговые суставы
Также может развиться поражение височно-нижнечелюстного сустава, при этом формируется «птичья челюсть». Ребёнку при этом трудно широко открыть рот, возникает боль в проекции сустава, а при ощупывании чувствуется припухлость.
Также при этой форме ЮИА могут ослабляться и уменьшаться мышцы, возникать задержка роста (особенно при раннем начале и выраженной болезни), увеличиваться лимфоузлы и повышаться температура до 37,1–38,0 °C.
У некоторых пациентов болезнь проявляется только скованностью в движениях и лабораторными признаками воспаления. Такое состояние называют сухим синовитом.
RF-положительный полиартрит
При RF-положительном полиартрите повышен уровень ревматоидного фактора. На долю такого артрита приходится 3–10 % всех случаев ЮИА. Он развивается в возрасте от 8 до 15 лет, в 80 % случаев болеют девочки .
Заболевание может начаться остро, но, как правило, развивается постепенно, с поражением новых суставов.
Основные симптомы RF-положительного полиартрита:
- Поражаются крупные и мелкие суставы рук и ног, суставы челюсти и шеи. Как правило, поражение симметричное.
- В области поражённых суставов возникает боль, припухлость и ограничение движения.
- Быстро нарушается форма и структура сустава, например деформируются пальцы рук по типу «шеи лебедя» и «бутоньерки», окружающие ткани отекают, появляется выпот.
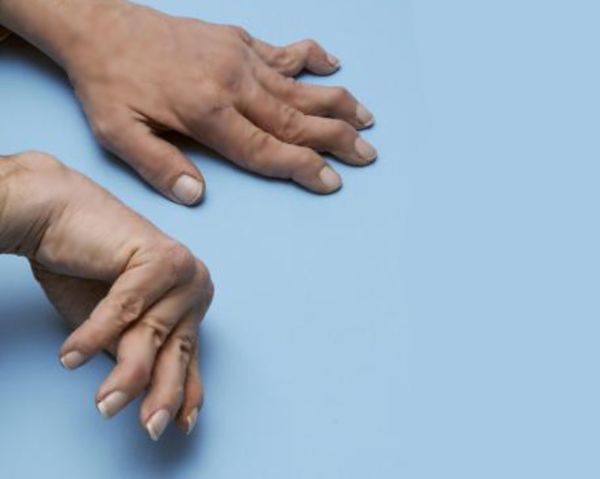
Деформация по типу «шеи лебедя» [26]
- Могут деформироваться стопы и пальцы ног, например развивается вальгусная деформация большого пальца или молотообразное искривление пальцев.
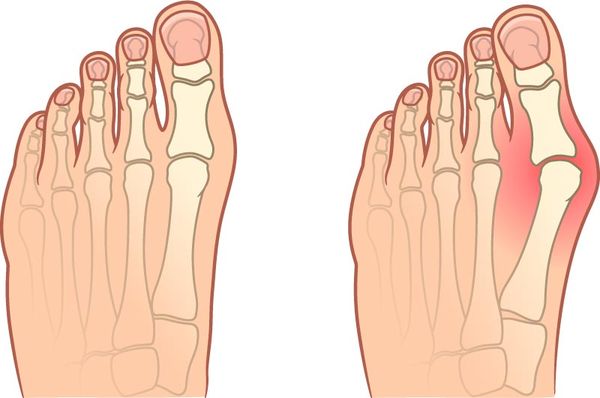
Вальгусная деформацией большого пальца
При таком артрите может возникать слабость, потеря веса и повышение температуры тела до 38 °C . Наиболее частыми внесуставными проявлениями являются ревматоидные узелки, которые могут возникать, например, на локтях. Узелки плотные, подвижные и безболезненные, но надавливание может вызвать боль. В первый год болезни они появляются у 30 % пациентов.
В редких случаях развивается васкулит и синдром Фелти, что проявляется пониженным уровнем нейтрофилов и увеличенной селезёнкой. Также может возникать недостаточность аортального клапана. Симптомы обычно появляются через 4–17 лет после начала болезни.
Также может развиться поражение лёгких. Симптомы обычно появляются через 10–20 лет после начала заболевания и включают: учащённое поверхностное дыхание, одышку, кашель без мокроты и лихорадку.
Псориатический артрит
Ювениальный псориатрический артрит (ЮПсА) — это хроническое системное прогрессирующее заболевание.
Оно протекает с артритом и псориазом или артритом в сочетании хотя бы с двумя из следующих симптомов:
- Дактилитом — воспаление одного или нескольких пальцев, которое сопровождается болью, посинением кожи и плотным отёком, но может протекать и бессимптомно. Дактилит развивается у 20–40 % детей с ЮПсА.
- Изменением ногтей — вдавлением, отслоением ногтя, горизонтальными выступами и изменением цвета. По изменениям ногтей ЮПсА можно отличить от псориаза без поражения суставов.
- Псориазом у родителей, братьев или сестёр.
У большинства пациентов с ЮПсА наблюдается классический псориаз, у 40–60 % из них он выраженный, реже — каплевидный, редко — пустулёзный и эритродермальный.
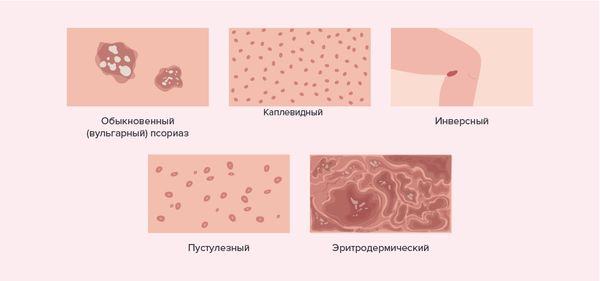
Виды псориаза
Псориаз у детей трудно диагностировать: он проявляется тонкими мягкими бляшками, которые периодически появляются и исчезают. Поражение кожи может быть ограничено волосистой частью головы, областью пупка, заушными областями или межъягодичной складкой.
Также заболевание может проявляться энтезитом — воспалением участка сухожилия, крепящегося к костям. У пациентов с дебютом ЮПсА в старшем возрасте энтезиты развиваются чаще, чем у детей помладше.
К внесуставным проявлениям относятся анорексия, анемия и отставание в росте. Также может воспаляться тонкий и толстый кишечник (энтерит и колит). У 10–15 % детей с ЮПсА развивается хронический увеит.
Приблизительно у 80 % детей заболевание начинается как олигоартрит (воспаление 2–3 суставов). В дебюте часто развивается поражение одного сустава, чаще коленного и голеностопного. Полиартрит в начале болезни возникает только у 20 % детей, но без лечения со временем он развивается у большинства пациентов.
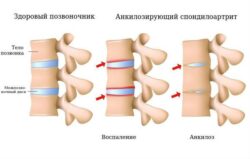
У 10–30 % пациентов с ЮпсА, преимущественно с дебютом заболевания в старшем возрасте, развивается поражение позвоночника — сакроилеит .
Энтезит-ассоциированный артрит
На энтезит-ассоциированный артрит приходится 1–7 % случаев ЮИА. При этой форме артрита возникает асимметричное поражение суставов ног и воспаляются места прикрепления связок, сухожилий и фасций к костям.
Воспаление проявляется сильной болью и выраженным нарушением работы суставов. При первых симптомах дети плохо понимают, где именно болит, и могут жаловаться на боль в ягодицах, бёдрах, пятках, области паха и вокруг плечевых суставов. Боль может спонтанно проходить, поэтому на ранних стадиях трудно поставить диагноз.
Для энтезит-ассоциированного артрита характерно воспаление одного или обоих коленных суставов, голеностопных суставов, мелких суставов стоп и пальцев ног, например сустава большого пальца с вальгусной деформацией. Может развиваться тарзит, что сопровождается болью, скованностью и нарушением походки.
Также часто поражены и болят плечевые, челюстно-височные и грудинно-ключичные суставы, редко — тазобедренные, крайне редко — мелкие суставы кистей рук. Примерно у каждого четвёртого ребёнка возникает боль, скованность или ограничение движений в районе поясницы, крестца и нижних боковых частей живота (подвздошной области).
В зрелом возрасте может поражаться осевой скелет. На поздних стадиях болезни развивается «поза просителя».
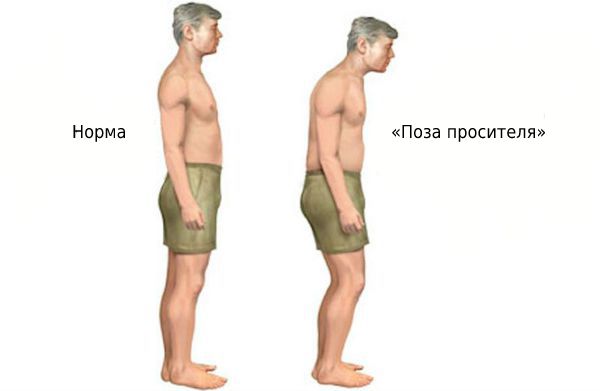
«Поза просителя»
К внесуставным проявлениям относится увеит, обычно односторонний, острый, с рецидивами. Он проявляется покраснением глаз, болью, светобоязнью и слезотечением.
Поражения сердца, сосудов, лёгких, почек и нервной системы у детей с энтезит-ассоциированным артритом встречаются редко. Большинство из этих проявлений развиваются после многих лет болезни. Общие проявления, как правило, минимальны и включают слабость, нарушение сна, температуру 37,1–38 °С.
Системный артрит
Системный артрит (сЮИА) составляет 10–20 % от всех ЮИА .
Особенности сЮИА:
- развивается в любом возрасте;
- мальчики и девочки болеют одинаково часто;
- начинается остро или подостро;
- протекает с температурой 38–39 °С; температура поднимается в основном по утрам и сопровождается ознобом, а её снижение — проливным потом;
- возникает сыпь, которая быстро появляется и исчезает, усиливается на пике лихорадки, возникает в основном в области суставов, на лице, боках, ягодицах, руках и ногах.
При сЮИА может возникать множественное поражение суставов, боль и слабость в мышцах, потеря мышечной массы, контрактуры. Также могут развиваться нарушения и других органов: сердца, лёгких, воспаление сосудов и серозных оболочек (например, перикардит и плеврит). Могут увеличиться лимфоузлы, печень и селезёнка.
Основными осложнениями сЮИА являются сердечно-лёгочная недостаточность и синдром активации макрофагов — опасное для жизни состояние, проявляющееся нарушениями крови, работы печени и нервной системы.
Недифференцированный артрит
Недифференцированный артрит — это воспаление суставов, которое полностью не соответствует ни одному из описанных видов или, наоборот, похоже одновременно на несколько из них .
Осложнения ювенильного ревматоидного артрита
К возможным осложнениям ювенильного артрита относятся:
- Ревматоидные узелки — встречаются у 5–12 % пациентов, чаще при RF-положительный полиартрит. Наличие таких узелков говорит о неблагоприятном прогнозе .
Ревматоидные узелки
- Поражение глаз — встречается у 8–10 % детей, чаще сопровождает олигоартрит, более распространено у девочек . В некоторых случаях поражение суставов несколько запаздывает и сперва возникает поражение глаз. Специфическим проявлением ЮИА является развитие у детей младшего возраста иридоциклита, лентовидной дистрофии роговицы и катаракты.
- Поражение сердца — при суставной форме, как правило, протекает в форме бради-, тахикардии и систолического шума на верхушке. Если суставная форма сочетается с поражением внутренних органов, чаще при системном ювенильном артрите, может развиваться миокардит и перикардит, утяжеляющие течение болезни.
- Поражение почек — грозное осложнение ювенильного ревматоидного артрита. Проявляется отёками, в том числе отёком век по утрам, в некоторых случаях повышением артериального давления. Может возникать гломерулонефрит, межуточный нефрит и амилоидоз — накопление нерастворимого белка-амилоида, наиболее грозное осложнение ЮИА, так как оно затрагивает практически весь организм и сказывается на работе внутренних органов.
- Задержка роста (наиболее выражена, если ребёнок заболел до 5 лет).
- Ревматоидная сыпь — умеренно выраженное воспаление сосудов с немногочисленными воспалительными клетками, окружающими мелкие сосуды в тканях под эпителием.
- Асептический некроз. Осложнение может привести к эрозии костной ткани, сужению суставного пространства, разрушению и сращиванию костей, деформациям, подвывихам или ограничению подвижности в суставах. Чаще всего поражается тазобедренный сустав, что проявляется болью и выраженными нарушениями ходьбы, и может потребовать эндопротезирования даже в детском возрасте. Применение Метотрексата и других препаратов улучшило прогноз заболевания, но разрушение суставов, в первую очередь тазобедренных, всё же встречается .
- Костно-суставные осложнения — формирование контрактур, ограничение активности в суставах (при серопозитивном полиартипулярном варианте — это скорее симптом, а при моноартикулярном серонегативном варианте — осложнение), вторичный коксартроз и гонартроз . Ювенильный остеопороз может возникнуть как следствие основного заболевания, так и в результате терапии — как побочный эффект приёма глюкокортикостероидов и иммуносупрессивных препаратов.
Диагностика ювенильного ревматоидного артрита
Диагноз «ювенильный идиопатический артрит» является диагнозом исключения. Ребёнка сперва обследует педиатр, и если суставной синдром длится больше 6 недель, то его направляют на консультацию к врачу-ревматологу, желательно детскому.
Опрос и осмотр
При опросе врач спросит о ревматологических заболеваниях в семье, перенесённых ребёнком инфекционных болезнях и вакцинации. Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к своей электронной медкарте.
Осмотр включает ощупывание 28 суставов, периферических лимфоузлов и живота, выслушивание лёгких и сердца.
Лабораторная диагностика
- Общий анализ крови — позволяет выявить анемию, которая часто встречается при ювениальном артрите.
- Биохимический анализ крови — позволяет определить активность воспаления.
- Коагулограмма при активном воспалении — повышен уровень общего фибриногена. Развёрнутая коагулограмма рекомендована при системном ювенильном артрите.
- Иммунологический и иммуногенетический анализ крови — показан всем пациентам, чтобы установить диагноз, определить подтип ювениального артрита и исключить другие ревматические болезни. Определяют уровень IgG и IgM, С-реактивный белок, антинуклеарный (количественный) и ревматоидный фактор.
- Анализ крови на АЦЦП (антитела к циклическому цитруллинсодержащему пептиду) — выявляют только у пациентов с полиартритом в дебюте заболевания. АЦЦП обнаруживаются у 57–90 % пациентов с RF-позитивным полиартритом и у 17 % с RF-негативным полиартритом . Как и у взрослых, АЦЦП ассоциируются с HLA-DR4 антигеном и развитием эрозий.
- Анализ крови на антитела к двуспиральной ДНК, ANCA, SLc70; HLA-B27 — при ювениальном артрите эти анализы отрицательные.
- Общий анализ мочи — позволяет оценить работу почек.
- Проба Манту или Диаскинтест — тест для исключения туберкулёзной инфекции .
Инструментальная диагностика
- Комплексное ультразвуковое исследование (УЗИ) внутренних органов — показано всем пациентам.
- Эхокардиография (ЭхоКГ) и электрокардиография (ЭКГ).
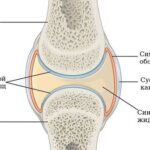
- УЗИ поражённых суставов.
- Рентген или компьютерная томография (КТ) поражённых суставов. Рентген необходим, чтобы уточнить диагноз при первом обращении с жалобами на боль и припухлость в области суставов. Также его проводят при диспансерном наблюдении детей с ювенильным артритом. КТ позволяет определить, где именно поражён сустав.
УЗИ суставов
Консультации других специалистов
Могут потребоваться консультации:
- офтальмолога;
- гематолога и онколога;
- травматолога-ортопеда — для исключения ортопедической патологии;
- ЛОРа — для исключения и лечения очагов хронической инфекции;
- фтизиатра — при положительных туберкулиновых пробах, очаговых, инфильтративных изменениях в лёгких и деструктивных изменениях в костях, чтобы исключить туберкулёз лёгких, костей и суставов .
Дифференциальная диагностика
Ювениальный идиопатический артрит следует отличать:
- от реактивного и септического артрита;
- поражения суставов при туберкулёзе;
- остеохондропатии;
- острой ревматической лихорадки;
- хронического мультифокального остеомиелита;
- травмы;
- болезни Пертеса;
- доброкачественных опухолей мягких тканей;
- злокачественных новообразований;
- лейкозов;
- диффузных заболеваний соединительной ткани (ювенильного дерматомиозита, ювенильного полимиозита, системной красной волчанки);
- геморрагического васкулита;
- болезни Лайма;
- болезни Кавасаки .
Лечение ювенильного ревматоидного артрита
Основные цели лечения: достичь ремиссии, уменьшить побочные эффекты терапии, предотвратить или замедлить разрушение суставов, улучшить качество жизни ребёнка и его семьи.
Немедикаментозное лечение
В период обострения нужно ограничить движение в поражённых суставах, но категорически противопоказана полная неподвижность суставов, так как она приводит к атрофии мышц и формированию контрактур . Поэтому важно, чтобы ребёнок двигался и делал это правильно. Чтобы помочь ему сформировать правильные стереотипы движений, нужно проводить лечебную физкультуру (ЛФК) и соблюдать все рекомендации специалистов.
Лечебная физкультура — это важнейший элемент лечения ювенильного идиопатического артрита. Необходимо ежедневно выполнять упражнения, чтобы увеличить объём движения в суставах. Регулярные занятия ЛФК не дают сформироваться контрактурам, помогают сохранить и увеличить мышечную массу, предупреждают развитие вторичного остеопороза. Лечебную физкультуру проводят с учётом индивидуальных возможностей пациента на каждом этапе развития заболевания.
При формировании у ребёнка асептического некроза головки бедренной кости и в период активного воспаления тазобедренного сустава (коксита) нельзя передвигаться без костылей .
Также важно, чтобы ребёнку было удобно спать — матрас должен быть не слишком мягким и не слишком жёстким. Если ЮИА затронул ноги, то обязательно нужно носить ортопедическую обувь с жёстким задником .
Медикаментозное лечение
В период уточнения диагноза и при болевом синдроме всем пациентам рекомендован приём нестероидных противовоспалительных препаратов (НПВС).
На любом этапе болезни при наличии показаний в качестве сопутствующей терапии может быть назначено внутрисуставное введение глюкокортикостероидов (ГКС). В период обострения не рекомендуется применять препараты чаще одного раза в четыре месяца.
При подтверждении диагноза рекомендован приём иммуносупрессивной терапии: Метотрексата, Лефлуномида.
При неэффективности лечения этими лекарствами показана терапия генно-инженерными биологическими препаратами (ГИБП):
- ингибиторами фактора некроза опухоли альфа (Адалимумабом, Голимумабом, Этанерцептом);
- ингибиторами интелейкина-6 (Тоцилизумабом);
- блокатором ко-стимуляции Т-лимфоцитов (Абатацептом);
- таргетными синтетическими препаратами — ингибитором JAK-киназ (Тофацитинибом) ; в инструкции указано, что препарат нельзя применять до 18 лет, но в 2019 году были опубликованы результаты клинических исследований о возможности применения Тофацитиниба у пациентов с ЮИА .
Прогноз. Профилактика
У каждой формы ЮИА свой прогноз и факторы риска, которые могут на него повлиять.
Олигоартикулярный артрит иногда приводит к полиартирту, но в 40 % случаев лечение заканчивается ремиссией. При длительной болезни после ремиссии может развиться остеоартрит — повреждение хрящей и окружающих тканей. Также может развиться увеит, который приводит к слепоте у 10 % пациентов .
Признаки неблагоприятного прогноза:
- поражение тазобедренных, голеностопных, лучезапястных суставов и суставов шеи;
- выраженная или длительная активность болезни по анализам;
- эрозии суставов или сужение межсуставных щелей.
RF-отрицательный полиартрит протекает относительно благоприятно, но если болезнь началась рано, то пациенты могут стать инвалидами из-за серьёзного поражения тазобедренных суставов. Тяжёлое поражение суставов, в основном в тазобедренных и челюстно-височных, развивается у 10 % детей .
RF-положительный полиартрит часто приводит к тяжёлому деструктивному артриту, ребёнок может стать инвалидом по состоянию опорно-двигательного аппарата. Ремиссии возникают реже, чем при других вариантах ЮИА, но при своевременной адекватной терапии их частота составляет до 65 % .
Признаки неблагоприятного прогноза:
- наличие ревматоидных узелков;
- поражение тазобедренных суставов;
- положительный РФ или наличие АЦЦП.
Псориатический артрит. Через 5 лет наблюдения у 70 % больных сохраняется активность болезни, у 30 % нарушается подвижность суставов. Со временем она ухудшается сильнее, чем у детей с олиго- и полиартритом. Примерно каждый третий пациент нуждается в лечении иммунодепрессантами .
Признаки неблагоприятного прогноза такие же, как при олигоартикулярном артрите, но достаточно хотя бы одного критерия.
Ювенильный артрит с энтезитом. При начале заболевания в возрасте до 5 лет часто возникают ремиссии, у половины из этих пациентов поражено четыре и менее суставов. Ограничение подвижности в суставах и позвоночнике, как правило, не прогрессирует. Плохими прогностическими признаками являются поражение тазобедренных суставов, эрозии суставных поверхностей или сужение межсуставных щелей.
Профилактика ювениального артрита
Специфическая и первичная профилактика не разработаны, так как точные причины заболевания неизвестны. Вторичная профилактика включает диспансерное наблюдение и профилактику обострений:
- врача-ревматолога нужно посещать раз в три месяца, врача-офтальмолога при отсутствии увеита — раз в шесть месяцев, при неактивном увеите — раз в три месяца;
- длительно принимать поддерживающую терапию;
- контролировать безопасность иммуносупрессивной терапии — делать рентген грудной клетки, анализ на ВГВ и ВГС, Диаскинтест раз в полгода; при необходимости показана консультация фтизиатра;
- поддерживать приверженность к терапии пациентов и членов их семей: детям сложно самим следовать назначенному лечению, поэтому им нужна помощь и поддержка родителей (например, можно вместе заниматься лечебной физкультурой и напоминать о приёме лекарств);
- своевременно корректировать лечение — на необходимость этого могут указывать частые обострения и формирование осложнений;
- оберегать ребёнка от психоэмоционального стресса, вместе с учителем помочь ему влиться в коллектив учеников, участвовать во всех школьных мероприятиях, при необходимости учиться по индивидуальному плану;
- избегать постоянного воздействия прямых солнечных лучей;
- вакцинироваться по индивидуальному календарю, который предоставит врач после подтверждения диагноза .
В 1966 году выдающийся детский ревматолог Эрик Джордж Лэпторн Байуотерс сформулировал основную черту ювенильного артрита: «Каждый ребёнок страдает собственной болезнью» . Ювенильный артрит многогранен и сложен для лечения. Для достижения стойкой ремиссии и предотвращения осложнений необходимо наблюдаться у врача-ревматолога.
Список литературы
- Союз педиатров России. Юношеский артрит: национальные рекомендации. — М., 2017.
- Валиева С. И., Глазырина А. А., Кулешов Н. Н. и др. Возможна ли ремиссия при ювенильном идиопатическом артрите без применения генно-инженерных биологических препаратов? // Современная ревматология. — 2019. — № 3. — С. 45–50.
- Макарова Т. П., Сенек С. А. Ювенильный ревматоидный артрит: современные аспекты // Казанский медицинский журнал. — 2004. — № 4. — С. 291.
- Petty R. E., Laxer R. M., Lindsley C., Wedderburn L. R. Textbook of pediatric rheumatology. — 8th еdition. — Philadelphia: Saunders, 2020. — 768 р.
- Courtney С. B., Beukelman Т. Juvenile Idiopathic Arthritis: Oligoarthritis and Polyarthritis // Pediatr Clin North Am. — 2018. — № 4. — Р. 657–674. ссылка
- Barut K., Adrovic A., Şahin S., Kasapçopur Ö. Juvenile Idiopathic Arthritis // Balkan Med J. — 2017. — № 2. — Р. 90–101. ссылка
- Mitrogiannis L., Barbouti A., Theodorou E. et al. Surgical Treatment of Juvenile Idiopathic Arthritis A Review // Bull Hosp Jt Dis (2013). — 2019. — № 2. — Р. 99–114. ссылка
- Nigrovic Р. А., Martínez-Bonet М., Thompson S. D. Implications of juvenile idiopathic arthritis genetic risk variants for disease pathogenesis and classification // Curr Opin Rheumatol. — 2019. — № 5. — Р. 401–410. ссылка
- Bywaters E. G. Heberden oration, 1966. Categorization in medicine: a survey of Still disease // Ann Rheum Dis. — 1967. — № 3. — Р. 186–193. ссылка
- Ross E., Petty R. E., Cassidy J. T. Juvenile Ankilosing Spondilitis. Textbook of Pediatric Rheumatology. — Toronto: W. B. Saunders Company, 2002. — 819 р.
- Beukelman T., Patkar N. M., Saag K. G. et al. 2011 American College of Rheumatology recommendations for the treatment of juvenile idiopathic arthritis: initiation and safety monitoring of therapeutic agents for the treatment of arthritis and systemic features // Arthritis Care Res (Hoboken). — 2011. — № 4. — Р. 465–482. ссылка
- Zaripova L. N., Midgley A., Christmas S. E. et al. Juvenile idiopathic arthritis: from aetiopathogenesis to therapeutic approaches // Pediatric Rheumatology. — 2021. — № 1. — Р. 135.ссылка
- Rigante D., Bosco A., Esposito S. The Etiology of Juvenile Idiopathic Arthritis // Clin Rev Allergy Immunol. — 2015. — № 2. — Р. 253–261.ссылка
- Алексеева Е. И. Ювенильный идиопатический артрит: клиническая картина, диагностика, лечение // Вопросы современной педиатрии. — 2015. — № 1. — С. 78–94.
- Коровина Н. А., Творогова Т. М., Гаврюшова Л. П. и др. Остеопороз у детей: учебное пособие. — М.: Кафедра педиатрии Российской медицинской академии последипломного образования МЗ РФ, 2002.
- Chua-Aguilera С. J., Möller B., Yawalkar N. Skin Manifestations of Rheumatoid Arthritis, Juvenile Idiopathic Arthritis, and Spondyloarthritides // Clin Rev Allergy Immunol. — 2017. — № 3. — Р. 371–393. ссылка
- Chang M. H., Shantha J. G., Fondriest J. J. et al. Uveitis in Children and Adolescents // Rheum Dis Clin North Am. — 2021. — № 4. — Р. 619–641. ссылка
- Sorokina L. S., Avrusin I. S., Raupov R. K. et al. Hip Involvement in Juvenile Idiopathic Arthritis: A Roadmap From Arthritis to Total Hip Arthroplasty or How Can We Prevent Hip Damage? // Front Pediatr. — 2021. ссылка
- Алексеева Е. И., Бзарова Т. М. Алгоритм диагностики и лечения ювенильного артрита // Вопросы современной педиатрии. — 2010. — № 6. — С. 78–104.
- Gattorno M., Piccini A., Lasigliè D. et al. The pattern of response to anti-interleukin-1 treatment distinguishes two subsets of patients with systemic-onset juvenile idiopathic arthritis // Arthritis Rheum. — 2008. — № 5. — Р. 1505–1515.ссылка
- Хальчицкий С. Е., Согоян М. В., Ли А. О. и др. Современные представления о генетике ювениального идиопатического артрита // Современные проблемы науки и образования. — 2022. — № 2.
- Кожевников А. Н., Поздеева Н. А., Конев М. А. и др. Ювениальный артрит: клинико-инструментальная картина и дифференциальная диагностика // Ортопедия, травматология и восстановительная хирургия детского возраста. — 2014. — № 4. — С. 66–73.
- Wiers-Shamir К. Juvenile Idiopathic Arthritis // Joe DiMaggio Children’s Hospital. — 2021.
- Мелешкина А. В., Бунин А. В., Геппе Н. А., Чебышева С. Н. Место физической реабилитации в терапии ювенильных артритов // Лечащий врач. — 2016.
- Efficacy Study Of Tofacitinib In Pediatric JIA Population // ICH GCP. — 2019.
- Steinberg D. R. Swan-Neck Deformity // MSD Manual. — 2022.