Печёночная желтуха (Hepatic jaundice) — это комплекс симптомов, включающий пожелтение кожи, слизистых оболочек и белков глаз (склер), который развивается из-за повреждения клеток печени .
Печёночная желтуха
В целом желтуха — это не отдельное заболевание, а одно из проявлений различных болезней, при которых в сыворотке крови и в тканях повышается уровень билирубина — коричневато-жёлтого пигмента, который образуется при распаде гемоглобина .
Синонимы — гепатическая и паренхиматозная желтуха.
Причины печёночной желтухи
Этот тип желтухи вызывают заболевания и состояния, повреждающие печень:
- Вирусные гепатиты А, В, С, Е и D.
- Инфекции, вызванные цитомегаловирусом, арбовирусами (вызывают лихорадку денге), вирусами Эпштейна — Барр и простого герпеса. Эти вирусы являются гепатотропными — они повреждают печень.
- Длительное обильное (более 100 мл в сутки) употребление алкоголя.
- Токсическое воздействие лекарств, таких как Парацетамол, препараты от туберкулёза (Пиразинамид, Рифампицин, Изониазид), противоэпилептические, противоопухолевые, сахаропонижающие (Хлорпропамид, Толбутамид) и противогельминтные (Тиабендазол) препараты, тетрациклиновые и сульфаниламидные антибиотики, а также Хлорпромазин, Диазепам, Эритромицин, нитрофураны, Карбамазепин, Циклоспорин и др.
- Ишемическое поражение печени. Возникает, если в печень перестало поступать достаточное количество крови, например при тромбозе печёночной артерии.
- Тяжёлая недостаточность правого желудочка сердца. Может стать причиной застойного поражения печени.
- Неалкогольная жировая болезнь печени. Это распространённое хроническое заболевание печени, основным признаком которого является накопление жира в клетках печени. Заболевание чаще связано с ожирением, а оно является фактором риска развития заболеваний сердца и сахарного диабета 2-го типа .
- Аутоиммунный гепатит. Воспаление печени, вызванное появлением в организме антител против собственных клеток печени.
- Гемохроматоз. Наследственное заболевание или состояние, развивающееся на фоне хронической перегрузки железом, например при повторяющихся переливаниях крови. Железо откладывается в клетках печени, повреждая их.
- Болезнь Вильсона — Коновалова. Это редкое наследственное заболевание, которое развивается из-за избыточного накопления меди в организме. Медь накапливается в печени, в почках и головном мозге и повреждает эти органы.
- Недостаточность α-1-антитрипсина. Представляет собой наследственное заболевание, проявляющееся в виде хронической обструктивной болезни лёгких (ХОБЛ), эмфиземы лёгких, поражения печени и сосудов.
- Синдром Бадда — Киари. При этом синдроме сужаются печёночные вены и нарушается отток крови из печени.
- Врожденные пороки, например атрезия (непроходимость) желчных протоков .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы печёночной желтухи
Поражение печени может быть острым и хроническим, может быстро развиваться, иметь минимальные проявления или не проявляться вовсе . Причин печёночной желтухи множество, но все они так или иначе вызывают схожую симптоматику.
Например, могут возникать следующие симптомы:
- Пожелтение кожи и слизистых оболочек глаз и рта, которое иногда сопровождается зудом.
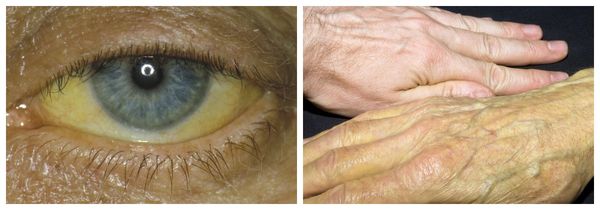
Пожелтение кожи и белков глаз [19]
- Потемнение мочи и осветление кала.
- Постоянные боли в животе, ощущение тяжести и чувство распирания в правом подреберье.
- Асцит, т. е. увеличение живота в объёме в результате накопления жидкости в брюшной полости.
- Отёки голеней и стоп. Отёки постоянные и не зависят от времени, проведённого на ногах.
- Появление синяков на коже даже при лёгких ушибах или щипании.
- Повышение температуры: при вирусных гепатитах чаще держится в пределах субфебрильной (от 37 до 37,9 °C), но иногда поднимается до фебрильной (до 39 °C).
- Потеря аппетита.
- Тошнота и рвота, не зависящая от приёма пищи или чувства голода.
- Диарея или запор, вздутие.
- Общая слабость.
- Боли в суставах: могут быть как постоянными, так и летучими, периодическими .
Патогенез печёночной желтухи
Анатомия печени
Печень — самый крупный внутренний орган: она весит 1,2–1,5 кг. Располагается орган в правом подреберье. В печени выделяют две доли — правую и левую, каждая из них делится на сегменты.
В печени нет нервных окончаний, но они есть в соединительнотканной капсуле, которая её окружает. Поэтому сама со себе печень не может болеть, но когда она увеличивается, то растягивает капсулу, что вызывает боль.
Печень получает кровь из печёночной артерии и воротной вены. Артерия несёт кровь, богатую кислородом, а воротная вена несёт бедную кислородом кровь, поступающую от желудка, поджелудочной железы, кишечника и селезёнки. Из печени кровь отводится по печёночным венам, затем попадает в нижнюю полую вену, которая несёт кровь к сердцу.
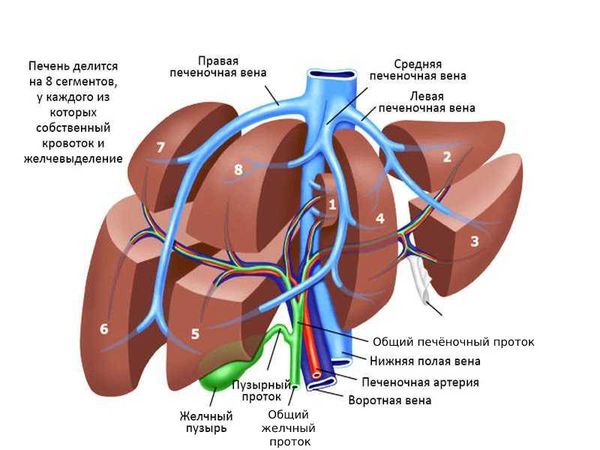
Анатомия печени
От правой и левой доли отходят печёночные желчные протоки, которые сливаются в области ворот печени, образуя общий печёночный проток. Он, в свою очередь, сливается с пузырным протоком желчного пузыря, образуя общий желчный проток.
Общий желчный проток соединяется с главным протоком поджелудочной железы, и через сфинктерный механизм (сфинктер Одди) желчь выделяется в просвет двенадцатиперстной кишки .
Функции печени
Печень осуществляет чрезвычайно сложные функции. Знание хотя бы основных из них помогает лучше понимать проявления острых и хронических заболеваний печени.
Основные функции печени:
1. Метаболическая:
- Роль печени в обмене углеводов. Печень регулирует уровень глюкозы (сахара) в крови, запасая её излишки в форме гликогена. В состоянии гипогликемии (когда уровень глюкозы в крови снижен) гликоген в клетках печени расщепляется и образуется глюкоза, что нормализует её уровень в крови. Также глюкоза в печени образуется из лактата, пирувата, аминокислоты и глицерина.
- Роль в обмене липидов. Из липидов (жиров), поступающих с пищей, в печени образуется основное количество холестерина, а также фосфолипиды, триглицериды и свободные жирные кислоты. Холестерин входит в состав клеточных мембран, а также является предшественником желчных кислот и стероидных гормонов. Фосфолипиды также являются важным компонентом клеточных мембран.
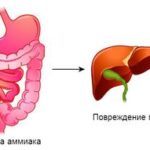
- Роль в обмене белков. Из аминокислот, которые поступают по воротной вене из тонкой кишки, в печени образуются многие важные белки, например альбумин. Он переносит билирубин, гормоны и жирные кислоты из крови в ткани организма. Снижение уровня альбумина в крови называют гипоальбуминемией. Это одно из самых частых проявлений хронических заболеваний печени, но она может развиваться и на фоне тяжёлых системных заболеваний, например тяжёлого сепсиса. Также в печени происходит и распад белков, в результате которого образуются конечные продукты — кетокислоты и аммиак. В большом количестве аммиак токсичен, но в печени он обезвреживается — превращается в мочевину, которая затем попадает в почки и выводится с мочой.
- Роль в обмене гормонов и витаминов. В печени происходит расщепление инсулина, глюкагона, эстрогенов, кортикостероидов и гормона роста. Кроме этого, в печени витамин D превращается в активную форму — кальциферол.
2. Экскреторная функция — выработка желчи. Ежедневно вырабатывается примерно 600 мл желчи, которая помогает переваривать жиры.
3. Иммунная функция. Печень очищает кровь от состарившихся и опухолевых клеток, а также от бактерий, дрожжей, вирусов и паразитов, которые поступают из воротной вены. Это происходит благодаря клеткам Купфера. Кроме этого, печень — важнейший орган неспецифического иммунитета, так как она вырабатывает хемокины и цитокины, в том числе интерлейкины и фактор некроза опухоли, которые являются частью иммунной системы .
Обмен и обезвреживание билирубина
При печёночной желтухе всегда повышен уровень общего билирубина, который образуется при распаде гемоглобина.
Билирубин является токсичным соединением. В норме, поступая в кровь, он соединяется с альбумином. Такой билирубин называется непрямым (свободным, неконъюгированным). Затем он перемещается в печень, там отщепляется от альбумина и соединяется с глюкуроновой кислотой. Такой билирубин называется прямым (конъюгированным), он уже не токсичен.
Прямой билирубин из гепатоцитов (клеток печени) поступает в желчные капилляры и выделяется в тонкий кишечник в составе желчи, которая помогает расщеплять жиры и переваривать пищу. Одновременно незначительная часть прямого билирубина из гепатоцитов попадает в кровь. Поэтому в норме в крови наряду с непрямым билирубином может обнаруживаться небольшое количество прямого билирубина, в сумме они составляют общий билирубин крови.
Нормальные пределы общего билирубина в сыворотке крови колеблются от 3,4 до 20,5 мкмоль/л. Фракция прямого билирубина составляет менее 15 % от общего, или 0–3,4 мкмоль/л. Верхняя граница непрямого билирубина равна 17,1 мкмоль/л .
В верхнем отделе тонкого кишечника под действием бактериальных ферментов от прямого билирубина отщепляется глюкуроновая кислота и освободившийся билирубин восстанавливается до уробилиногена. Из тонкого кишечника часть уробилиногена всасывается через кишечную стенку, попадает в воротную вену и током крови переносится в печень, где полностью расщепляется.
Оставшийся в кишечнике уробилиноген поступает в толстый кишечник, где восстанавливается в стеркобилиноген. Большая его часть выводится из организма с калом, придавая ему жёлто-коричневый цвет. Незначительное количество стеркобилиногена всасывается обратно в кровь. Он легко проходит через почки и выводится с мочой, придавая ей соломенно-жёлтый цвет .
Обмен билирубина
Механизм развития печёночной желтухи
Ключевое звено развития печёночной желтухи — повреждение клеток печени. Из-за этого нарушаются все этапы обезвреживания билирубина: извлечение из крови непрямого билирубина, превращение его в прямой и выведение в желчные капилляры. В результате этих нарушений кал становится светлым, а моча тёмной .
Классификация и стадии развития печёночной желтухи
Кроме печёночной желтухи выделяют ещё над- и подпечёночную:
- Надпечёночная желтуха связана с массовым гемолизом (разрушением) эритроцитов в кровеносном русле. Это может происходить из-за переливания несовместимых групп крови, из-за развившегося сепсиса или отравления лекарствами .
- Подпечёночная желтуха (обтурационная, механическая) развивается из-за обтурации (закупорки) общего желчного протока в результате появления опухолей, кист, паразитов или камней в желчном пузыре. В этих условиях нарушается отток желчи из печени в двенадцатиперстную кишку. Все компоненты желчи всасываются в кровь через желчные капилляры. Такая желтуха проявляется зудом, так как желчь в крови неблагоприятно действует на нервные волокна .
Печёночная желтуха может быть инфекционной и неинфекционной.
Осложнения печёночной желтухи
Сама желтуха не имеет осложнений, так как это не самостоятельное заболевание. Осложнения могут возникнуть из-за основных болезней, ставших причиной желтухи.
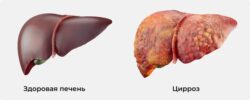
Цирроз печени — основное осложнение таких заболеваний. При циррозе здоровая ткань печени замещается на соединительную ткань (фиброзную), в результате чего поверхность печени становится бугристой. Из-за фиброза нарушаются все функции печени:
- Обмен белков и углеводов. Снижается уровень альбумина, глюкозы и нарушается свёртывающая система крови. Из-за сниженного уровня глюкозы появляется общая слабость и головокружение. При нарушении свёртывающей системы развивается геморрагический синдром: на теле появляются спонтанные синяки и беспокоят носовые кровотечения.
- Обмен гормонов. Если печень поражена, повышается уровень эстрогена, так как он не разрушается в печени. У мужчин это проявляется гинекомастией (увеличением молочных желёз) и атрофией яичек. У женщин нарушается работа яичников, повышается риск развития полипов эндометрия, миомы матки и аномальных маточных кровотечений.
- Печёночная энцефалопатия. Это токсическое поражение центральной нервной системы (ЦНС), при котором возникают неврологические расстройства, снижение интеллекта, изменения личности. Наиболее точным методом диагностики печёночной энцефалопатии являются критерии West-Haven. Также можно использовать тест связи чисел, при котором пациенту необходимо соединить линией цифры от 1 до 25. Они напечатаны вразнобой на листе бумаги.
Тест связи чисел
- Портальная гипертензия (увеличение давления в воротной вене). Она проявляется увеличением селезёнки, снижением уровня тромбоцитов, асцитом и варикозно расширенными венами пищевода .
Диагностика печёночной желтухи
Пациентам с желтухой проводится комплексное обследование со сбором жалоб, анамнеза (истории) жизни и болезни, а также лабораторными и инструментальными исследованиями .
Первый этап
На первом этапе изучается анамнез жизни и заболевания пациента, выясняются симптомы. Нужно рассказать доктору об имеющихся хронических заболеваниях, в том числе вирусных гепатитах, если ранее ставили такой диагноз. Также важно сообщить о поездках в другие страны в течение последних 6 месяцев, незащищённых половых контактах, инъекциях и внутривенном введении психоактивных веществ (наркотиков), переливаниях крови, приёме лекарств, наследственных или аутоиммунных заболеваниях у ближайших родственников. Всё это поможет врачу быстрее установить причину желтухи.
Лабораторная диагностика
Чтобы выявить причину, назначаются лабораторные обследования:
- Анализ крови на гепатит А, B и С и другие гепатотропные инфекции, если есть соответствующие симптомы.
- Клинический анализ крови для оценки уровня гемоглобина, эритроцитов, тромбоцитов и иных показателей.
- Биохимический анализ крови:
- на АЛТ, АСТ, ГГТП, щелочную фосфатазу, прямой и общий билирубин — их повышение может указывать на нарушение работы печени и холестаз (застой желчи);
- на сывороточное железо и ферритин — увеличение их уровня может быть признаком гемохроматоза;
- на церулоплазмин сыворотки, а также анализ мочи на суточное содержание меди — снижение первого показателя и повышение второго позволяет заподозрить болезнь Вильсона — Коновалова;
- на уровень α-1-антитрипсина в сыворотке;
- на антинуклеарные антитела (ANA), аутоантитела к гладким мышцам (ASMA), антитела к микросомам печени (LKM-1) — их обнаружение может указывать на аутоиммунный гепатит.
Инструментальная диагностика
Врач может назначить:
- Ультразвуковое исследование органов брюшной полости (УЗИ ОБП) — позволяет оценить размеры печени, селезёнки и желчного пузыря, обнаружить асцит, камни в желчном и утолщение его стенок.
- Эхокардиография (ЭхоКГ, или УЗИ сердца) — проводится у пациентов с тяжёлой недостаточностью правого желудочка, застойной сердечной недостаточностью.
Эхокардиография
- Доплерография печёночных вен — позволяет оценить их проходимость.
- Эластография печени (ультразвуковое исследование для определения состояния тканей печени) — его проводят, если нужно установить степень фиброза печени.
Второй этап
На втором этапе у пациентов оцениваются клинические проявления основного заболевания, которое послужило причиной желтухи, результаты лабораторно-инструментальных обследований, ставится диагноз и обсуждается лечение.
Дифференциальная диагностика
Когда пациент приходит с желтухой, врач ещё не знает, какая она: печёночная, под- или надпечёночная. Чтобы их различить, врач назначает обследования, а потом оценивает полученные данные.
Дифференциальный диагноз будет проводиться со следующими заболеваниями:
- гемолитическая анемия — преждевременное разрушение эритроцитов (в норме срок жизни эритроцитов составляет 110–120 дней);
- синдром Жильбера — синдром, при котором печень перерабатывает билирубин медленнее, чем у большинства других людей;
- холангит (воспаление желчных протоков), в том числе первичный склерозирующий холангит, который проявляется не только воспалением, но и фиброзом и сужением желчных протоков;
- холедохолитиаз — камни в желчных протоках;
- новообразования печени (абсцессы, кисты, гемангиомы);
- периампулярные образования: рак головки поджелудочной железы, дистальная холангиокарцинома (она расположена дальше от печени и ближе к месту впадения общего желчного протока в двенадцатиперстную кишку) и т. д.;
- печёночный фасциолёз — паразитарная червеобразная инфекция и др.
Лечение печёночной желтухи
Лечение печёночной желтухи будет зависеть от заболевания, которое вызвало этот синдром.
- Лечение гепатита А будет симптоматическим, так как пока нет лекарств, которые могли бы справиться с этим вирусом. Лечение гепатитов В и С включает проведение противовирусной терапии. Пациентам со стойкой декомпенсацией функций печени при вирусных гепатитах может потребоваться трансплантация .
- При застойном поражении печени из-за тяжёлой недостаточности правого желудочка пациенты лечатся у кардиолога. При этом саму желтуху и печень в целом не лечат, так как её причиной стали кардиологические проблемы.
- При алкогольном поражении потребуется отказ от алкоголя, лечение у нарколога, психиатра и т. д.
Для лечения самой желтухи, независимо от причины, могут использоваться энтеросорбенты и лактулоза, также через капельницу могут вливать кристаллоидные растворы (физраствор и 5%-ю глюкозу) — всё это позволяет уменьшить токсическую нагрузку на печень. Если присоединяются симптомы холестаза, применяются желчегонные препараты (Урсодезоксихолевая кислота). При имеющемся аутоиммунном поражении печени назначают глюкокортикоиды, их можно использовать либо в начале лечения, либо в период обострения. При присоединении бактериальной инфекции требуются антибиотики.
Таким образом, подбор терапии будет напрямую зависеть от всех клинических проявлений и поставленного диагноза.
Во время лечения желтухи нужно соблюдать диету № 5. Из рациона исключают жареные, копчёные, маринованные блюда и тугоплавкие жиры (свинина, баранина). Категорически запрещается алкоголь.
У новорождённых и у пациентов с синдромом Жильбера, если уровень прямого билирубина в крови слишком высок, проводится фототерапия, чтобы немного снизить количество пигмента.
Фототерапия новорождённого
При высоком уровне билирубина в крови, сильном кожном зуде, нарастающей энцефалопатии и печёночно-почечной недостаточности иногда выполняется плазмаферез. Однако чаще это бывает при механической (подпечёночной) желтухе, т. е. когда есть препятствие для оттока желчи (например, камни). В этом случае в первую очередь препятствие удаляется хирургическим путём, а уже после этого, если уровень билирубина не снижается, врач может назначить плазмаферез.
Например, в одном клиническом случае уровень общего билирубина в крови у пациента был 272 мкмоль/л (норма до 20,5 мкмоль/л). Ему провели операцию, но холестаз не прошёл, тогда пациенту провели плазмоферез, после чего уровень билирубина снизился: стал менее 100 мкмоль/л.
Однако нужно понимать, что плазмаферез лишь ненадолго снизит количество билирубина в крови, так как из-за повреждения печени он не усваивается.
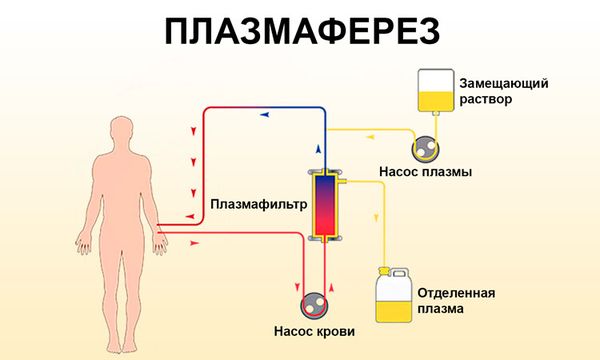
Плазмаферез
Прогноз. Профилактика
Заболевания, проявляющиеся печёночной желтухой, на начальных стадиях хорошо поддаются лечению и не вызывают каких-либо осложнений. Правильно подобранная терапия позволяет быстро улучшить состояние больного.
Если у пациента цирроз печени, который сопровождается асцитом, то прогноз может быть неблагоприятным: в течение первого года от момента появления асцита выживает от 45 до 82 % больных, в течение пяти лет — менее 50 % . В большинстве случаев человек погибает от развивающихся осложнений, несовместимых с жизнью.
Профилактика печёночной желтухи
Чтобы предотвратить развитие печёночной желтухи, нужно проводить профилактику болезней, которые её вызывают:
1. Делать прививки против гепатита А и В.
Вакцинация против гепатита В. В России она проводится в первые сутки после рождения, а затем ставятся ещё две дозы вакцины в разное время: когда ребёнку исполнится 1 месяц, а потом в 6 месяцев . Кроме того, вакцина рекомендуется людям из очагов заболевания, если они ранее не болели гепатитом В, не были привиты или не знают, была ли прививка . Ревакцинация рекомендуется взрослым, если титры антител к поверхностному антигену вируса гепатита В (анти-HBs) менее 10 мМЕ/мл .
Вакцинация против гепатита А. Она показана:
- людям, проживающим в регионах с высокой заболеваемостью вирусным гепатитом A, а также тем, кто планирует ехать в такие районы;
- людям, у которых есть профессиональный риск заражения, среди них медицинские работники, работники сферы обслуживания населения, занятые на предприятиях пищевой промышленности, а также рабочие, обслуживающие водопроводные и канализационные сооружения, оборудование и сети;
- контактным лицам в очагах вирусного гепатита A .
2. Часто мыть руки, использовать кипячёную и/или бутилированную воду, есть термически обработанную пищу (мясо, морепродукты). Это защитит не только от вирусных гепатитов А и Е, которые передаются через пищу, воду и контакт с грязным руками инфицированного человека, но ещё и от острых кишечных инфекций, в том числе от диареи путешественников .
3. Использовать презерватив при половых контактах, для инъекций использовать только стерильные одноразовые иглы. Это защитит от заражения гепатитом В и С, которые передаются через секреты организма (слюну, сперму, вагинальный секрет) и через кровь .
4. Вести здоровый образ жизни, быть физически активным, не злоупотреблять алкоголем. Эти рекомендации помогут предотвратить не только алкогольную болезнь печени и неалкогольную жировую болезнь печени, но и другие контролируемые формы гепатитов.
Список литературы
- Максимов С. Л., Венгеров Ю. Я. Синдром желтухи при инфекционных болезнях / В кн. Инфекционные болезни: национальное руководство / под ред. Н. Д. Ющука, Ю. Я. Венгерова. — М.: ГЭОТАР-Медиа, 2009. — С. 235–243.
- Фонг Н. Алгоритмы дифференциальной диагностики. Общие жалобы у взрослых пациентов / пер. с англ. под ред. А. А. Скоромца. — М.: ГЭОТАР-Медиа, 2021. — 680 с.
- Захарова И. Н., Горяйнова А. Н., Холодова И. Н. и др. Дифференциальный диагноз желтух у детей раннего возраста // Медицинский совет. — 2016. — № 7. — С. 56–65.
- Болдырева Ю. В., Лебедев И. А., Девкина Д. Н. Дифференциальная диагностика желтух: различать и никогда не путать // Модернизация науки и образования: современные реалии, пути совершенствования: материалы 14 всероссийской научно-практической конференции. — Ростов-на-Дону, 2021. — С. 68–71.
- Широкова В. В., Варда Т. В. Дифференциальная диагностика желтух в инфекционном отделении // Здравоохранение дальнего востока. — 2008. — № 5. — С. 39–43.
- Андреев И., Вапцаров И., Михов Х., Ангелов А. Дифференциальная диагностика важнейших симптомов детских болезней / пер. с болгарского Б. Клюса. — София: Медицина и физкультура, 1981. — С. 107–131.
- Современные подходы к диагностике, терапии и профилактике инфекционных заболеваний у детей: научные труды, том 6 / под ред. Лобзина Ю. В., Скрипченко Н. В. — СПб.: НИИДИ, 2016. — С. 83–92.
- Mjelle A. B., Reigstad H. M. Yellow skin without jaundice // Tidsskr Nor Laegeforen. — 2020. — Vol. 140, № 12.ссылка
- Daza F., Andrade D., Cаrdenas S. Obstructive jaundice secondary to duodenal diverticulum (Lemmel’s syndrome) // Gastroenterol Hepatol. — 2021. — Vol. 44, № 1. — Р. 37–38. ссылка
- Abe T., Nariyasu T., Nagai T. et al. Obstructive jaundice with a biliary clot postendoscopic sphincterotomy treated with clipping and endoscopic biliary stenting // Endoscopy. — 2020. — Vol. 53, № 8. — Р. E297–E300.ссылка
- Таточенко В. К., Озерецковский Н. А. Иммунопрофилактика-2020: справочник. — М.: ПедиатрЪ, 2020. — 384 с.
- Гепатит и последствия гепатита: практическое руководство / пер. с нем., под ред. А. А. Шептулина. — М.: ГЭОТАР медицина, 1999. — 432 с.
- Джоши Д., Кин Дж., Бринд Э. Наглядная гепатология: учебное пособие / пер. с англ. Ю. О. Шульпековой, под ред. Ч. С. Павлова. — М.: ГЭОТАР-Медиа, 2018. — 168 с.
- Национальное научное общество инфекционистов. Хронический вирусный гепатит D (ХВГD) у взрослых: клинические рекомендации. — 2021. — 30 с.
- Министерство здравоохранения РФ. Об утверждении национального календаря профилактических прививок, календаря профилактических прививок по эпидемическим показаниям и порядка проведения профилактических прививок: приказ от 06.12.2021 № 1122н.
- Комшилова К. А., Трошина Е. А. Ожирение и неалкогольная жировая болезнь печени: метаболические риски и их коррекция // Ожирение и метаболизм. — 2015. — Т. 12, № 2. — С. 35–39.
- Vaccine Schedules // The Hepatitis B Foundation. — 2022.
- Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области, Евро-Азиатское общество по инфекционным болезням, Ассоциация педиатров-инфекционистов. Острый гепатит B (ОГВ) у детей: клинические рекомендации. — 2022. — 46 с.
- Jaundice // NHS. — 2021.
- Российское общество по изучению печени. Российская гастроэнтерологическая ассоциация. Цирроз и фиброз печени: клинические рекомендации. — 2021.