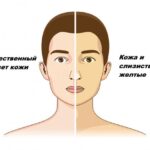
Желтуха новорождённых — это окрашивание кожи, слизистых оболочек и белков глаз ребёнка в жёлтый цвет. Вызывается повышением в крови и накоплением в тканях билирубина — пигмента жёлчи, который образуется при распаде гемоглобина.
Желтуха новорождённого
Желтуха новорождённых распространена в педиатрической практике. Она бывает как физиологической, так и патологической.
Физиологическая желтуха — наиболее частый вид желтухи новорождённых. Она возникает у здоровых детей в первые дни жизни. Поэтому её ещё называют «неонатальной желтухой». Она наблюдается почти у половины доношенных и до 80 % недоношенных новорождённых.
Обычно физиологическая желтуха проявляется на 2–3 день жизни ребёнка, пик её приходится на 4–5 день жизни. Желтуха становится заметной на белках глаз (склерах) при уровне билирубина 2–3 мг/дл (34–51 мкмоль/л) и на лице при уровне билирубина 4–5 мг/дл (68 – 86 мкмоль/л).
С ростом уровня билирубина желтуха распространяется от головы к ногам. Кожа в области пупка окрашивается при уровне билирубина 15 мг/дл (258 мкмоль/л), ноги — при 20 мг/дл (340 мкмоль/л). Это состояние обычно длится до одной-двух недель и не нарушает самочувствие ребёнка.
Причина физиологической желтухи заключается в ещё незрелой функции печени — именно там преобразуется билирубин. Этим объясняется более длительное течение желтухи у недоношенных детей.
Физиологическая желтуха не является заболеванием и не требует лечения . Состояние чаще встречается у мальчиков .
Как разновидность физиологической желтухи выделяют желтуху грудного молока. Иначе её называют гипербилирубинемией Ариаса и метаболической конъюгационной желтухой. Она возникает у новорождённых при кормлении грудным молоком.
Патологическая желтуха у новорождённых является признаком других заболеваний. К таким патологиям относятся:
- Гемолитическая болезнь новорождённых (ГБН) — возникает при несовместимости крови матери и плода по резус-фактору, группе крови и другим редким факторам.
- Внутриутробные инфекции — цитомегаловирусная инфекция, токсоплазмоз, листериоз и др.
- Сепсис новорождённых — бактериальное заражение крови.
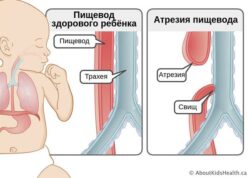
- Атрезия и гипоплазия — отсутствие или недоразвитие желчевыводящих путей.
- Анемия Минковского — Шоффара — наследственное заболелевание, при котором диаметр эритроцитов увеличен, а красные кровяные тельца напоминают сферу вместо вытянутой овальной формы.
- Наследственные нарушения обмена билирубина — синдромы Жильбера, Криглера — Найяра, Дабина — Джонсона, Ротора.
- Галактоземия — достаточно редкое наследственное заболевание, при котором нарушен углеводный обмен.
- Врождённый гипотиреоз — дефицит гормонов щитовидной железы, при котором нарушается работа клеток печени и обмен билирубина.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы желтухи новорожденных
Симптомы физиологической желтухи
Физиологическая желтуха проявляется желтоватым окрашиванием склер и кожи. Общее состояние ребёнка не страдает, цвет мочи и кала не изменяется. Иногда несколько снижен аппетит и повышена сонливость.
В крови увеличено содержание билирубина. Нормальный уровень билирубина в сыворотке пуповинной крови составляет 26–34 мкмоль/л. В первые дни жизни его концентрация увеличивается со скоростью 1,7–3,4 мкмоль/л/час.
Если уровень билирубина растёт быстрее, кожа начинает желтеть. Причём у доношенных новорождённых желтуха появляется при уровне билирубина около 60 (70)–85 мкмоль/л, а у недоношенных — в пределах 95 (100)–110 мкмоль/л.
Желтушность кожи сохраняется приблизительно две-три недели, затем постепенно становится менее интенсивной. У недоношенных детей она может присутствовать до месяца или дольше. Общее состояние ребёнка при этом не страдает.
Физиологическая желтуха новорождённых не заразна и проходит, как правило, без постороннего вмешательства, ребёнок в каком-либо лечении не нуждается.
Более интенсивному нарастанию уровня билирубина способствует голодание, переохлаждение ребёнка, а также позднее (позже суток) отхождение мекония — первородного кала. Поэтому лучшей профилактикой и лечением физиологической желтухи новорождённых являются ранние и частые кормления грудью. Молозиво, или «раннее молоко» первых нескольких дней, действует как слабительное, помогая выделению билирубина из организма.
Желтуха грудного молока, разновидность физиологической желтухи, возникает очень редко, проявляется только в конце первой недели жизни ребёнка, в некоторых случаях может продолжаться 1–3 месяца.
Пик желтухи грудного молока приходится на 10–21 день жизни ребёнка, при этом уровень прямого билирубина может достигать 300–500 мкмоль/л. После третьей недели он обычно начинает снижаться. Какие-либо токсические проявления и патологические симптомы у ребёнка отсутствуют. Обычно желтуха грудного вскармливания полностью проходит к третьему месяцу жизни.
Симптомы патологической желтухи
Гемолитическая болезнь новорождённых (ГБН) часто сопровождается желтухой новорождённых. Эта патология возникает при резус-несовместимости или из-за конфликта по группе крови. Причём ГБН, связанная с резус-несовместимостью, обычно протекает тяжелее, чем при конфликте по группе крови.
Желтуха на фоне ГБН может проявиться уже при рождении или развиться в первые сутки жизни ребёнка. Сопровождается увеличением печени и селезёнки, кожа становится бледной. В тяжёлых случаях в жёлтый цвет окрашиваются околоплодные воды, первородная смазка и оболочки пуповины.
При конфликте по группе крови кожа желтеет на вторые сутки, но интенсивность окраса быстро нарастает к 3-4 дню жизни ребёнка.
Чаще ГБН сочетается с желтухой и анемией. При более тяжёлой форме болезни желтушный синдром сочетается с водянкой. Дети при этом часто рождаются мёртвыми или погибают вскоре после рождения.
Симптомы тяжёлой формы ГБН:
- резкая бледность кожных покровов с желтушным оттенком;
- общий отёк;
- скопление жидкости в брюшной полости (асцит);
- увеличение печени и селезёнки;
- нарушения со стороны сердечно-сосудистой и дыхательной систем;
- повышенная кровоточивость сосудов;
- в крови выявляют резкую анемию, снижение белка и повышение билирубина.
Тяжесть гемолитической болезни определяется по выраженности её симптомов при рождении и темпа их нарастания в последующие часы жизни ребёнка. Тяжесть ГБН обусловлена степенью недоношенности ребёнка, что определяет риск развития осложнений и дальнейший прогноз.
Желтухи новорождённых при внутриутробных инфекциях.Внутриутробные инфекции почти всегда сопровождаются желтушным синдромом. Он может проявиться как сразу при рождении, так в течение 28-ми дней жизни ребёнка. Степень выраженности желтухи коррелирует с тяжестью заболевания.
При внутриутробных инфекциях наряду с желтухой часто наблюдаются:
- повышение температуры тела;
- плохая прибавка в весе;
- беспокойство ребёнка;
- увеличение печени и селезёнки;
- срыгивания, рвота, нарушения стула;
- кожные высыпания;
- врождённые пороки развития.
Желтуха при сепсисе новорождённых. Благодаря современным антибиотикам, сепсис новорождённых встречается редко, но чаще всего с желтушным синдром. Состояние при этом всегда тяжёлое: зачастую повышена температура тела, страдает сердечно-сосудистая, нервная, дыхательная и другие системы. Уровень билирубина редко бывает критическим (больше 300–320 ммоль/л), поэтому заменное переливание крови обычно не требуется.
Желтуха при пороках развития желчевыводящих путей. При сращении или полном отсутствии жёлчных путей желтуха появляется сразу после рождения и быстро прогрессирует. У ребёнка жёлчь не поступает в кишечник, из-за чего стул становится необычного светлого оттенка, а моча темнеет. Развивается механическая желтуха, значительно страдает общее состояние ребёнка.
Синдром Криглера — Найяра. При первом типе синдрома полностью отсутствует фермент, необходимый для связывания билирубина с глюкуроновой кислотой (глюкуронилтрансфераза). Желтуха появляется на 1–3 день жизни и прогрессивно нарастает. Концентрация свободного билирубина в крови превышает 428–599 мкмоль/л . Без лечения новорождённые часто умирают от ядерной желтухи.
При втором типе синдрома Криглера — Найяра активность фермента снижена из-за нарушения его структуры. Концентрация свободного билирубина в крови редко достигает критических цифр, заболевание протекает легче .
Другие виды наследственных желтух, такие как Ротора, Дабина — Джонсона, встречаются ещё реже, синдром Жильбера зачастую выявляется в подростковом возрасте.
Желтуха при анемии Минковского — Шоффара встречается редко и выражена умеренно. На фоне желтушного синдрома всегда присутствует анемия, вызванная разрушением эритроцитов. Кожа и слизистые — бледные из-за анемии, поэтому желтушный оттенок выражен слабо. Значительно увеличена печень и особенно селезёнка. У детей с этим заболеванием сильно повышается температура, появляется тошнота, рвота, учащается стул, а также возникает грозный симптом — судороги. В момент гемолитического криза моча и кал интенсивно окрашены.
Желтуха на фоне галактоземии. Симптомы среднетяжёлого и тяжёлого течения галактоземии у новорождённых могут проявляться сразу после рождения. После начала кормления молоком у ребёнка появляется понос и рвота, быстро снижается вес. В дальнейшем развивается желтуха и увеличивается печень. Несколько позже присоединяются симптомы поражения нервной системы: сильное возбуждение, мышечные судороги, поражение глаз в виде катаракты (помутнения хрусталика) и др.
Желтуха при гипотиреозе. Желтушное окрашивание кожи и белков глаз появляется на 2–3 день жизни ребёнка и продолжается 3–12 недель. Выраженность желтухи зависит от нарушения функции щитовидной железы и сочетается с другими симптомами заболевания: крупным весом при рождении, выраженными отёками, низким тембром голоса, ранними и упорными запорами. В крови повышен уровень билирубина, преобладает несвязанный билирубин в концентрации 51–204 мкмоль/л .
Патогенез желтухи новорожденных
Патогенез физиологической желтухи
Неонатальная физиологическая желтуха вызвана двумя одновременными процессами:
- Повышенной выработкой билирубина из-за усиленного распада эритроцитов у новорождённых.
- Функциональной незрелостью печени новорождённого, из-за чего возникает дефицит специального белка лигандина и понижается активность фермента, связывающего билирубин с глюкуроновой кислотой .
Эритроциты — клетки крови, которые постоянно обновляются. При распаде старых клеток образуются пигменты, к которым относится билирубин.
На первой стадии окисления из гема (железосодержащей части эритроцита) образуется биливердин, который затем восстанавливается до почти нерастворимого в воде билирубина. Билирубин транспортируется в плазме, плотно связанный с белком альбумином. Связывание билирубина с альбумином у новорождённых снижено.
Свободный билирубин способен пересекать гематоэнцефалический барьер (барьер между кровеносным руслом и спинномозговой жидкостью головного мозга). Билирубин проникает в центральную нервную систему и оказывает на неё токсическое воздействие.
Достигнув печени, билирубин транспортируется в её клетки — гепатоциты. Здесь он связывается с внутриклеточным белком — изоферментом лигандином. Поглощение билирубина в гепатоцитах растёт с его концентрацией. Концентрация лигандина снижена при рождении, но быстро увеличивается в течение первых дней и недель жизни. Билирубин связывается с глюкуроновой кислотой в гепатоцитах при помощи фермента фермента печени УДФГТ.
Метаболизм билирубина
Билирубин поступает в жёлчь и с её током переносится в кишечник. В толстой кишке под действием бактерий билирубин восстанавливается до безвредной формы — уробилиногена, который выводится с калом. Однако в тонкой кишке некоторая часть билирубина высвобождается. Он может вернуться в циркуляцию путём обратного всасывания, увеличивая общее количество билирубина в плазме.
Цикл поглощения, связывания, выведения, высвобождения и обратного всасывания называется «энтерогепатическим кровообращением». У новорождённых этот процесс длится дольше, чем у взрослых. Это связано с тем, что потребление питательных веществ в первые дни жизни ограничено, поэтому пищевой комок дольше продвигается по желудочно-кишечному тракту.
Энтерогепатическое кровообращение билирубина способны усиливать некоторые вещества грудного молока матери. Например, β-глюкуронидаза отсоединяет билирубин от глюкуроновой кислоты, делая его доступным для обратного всасывания . В первые дни жизни новорождённый получает относительно мало грудного молока — оно ещё не появилось у мамы, дети больше спят, многие плохо берут грудь. В результате концентрация билирубина в сыворотке и тканях возрастает — такое состояние называют желтухой грудного молока.
Патогенез патологической желтухи новорождённых
Гемолитическая болезнь новорождённых (ГБН) возникает при проникновении материнских антител в организм плода и их взаимодействии с содержащими антиген эритроцитами. Эритроциты ребёнка из-за такой реакции становятся более чувствительными к разрушающим воздействиям печени и селезёнки, что ведёт к распаду кровяных телец. В результате образуется билирубин, и у ребёнка возникает желтуха.
Механизм развития ГБН
При внутриутробных инфекциях вирусы, токсины и другие бактериальные продукты могут как разрушать эритроциты, так и поражать печень, приводя к неспособности связывать билирубин.
При врождённых аномалиях жёлчных путей из-за невозможности оттока жёлчи из печени в крови накапливается прямой билирубин — связанный с глюкуроновой кислотой. В результате развивается механическая желтуха.
Желтуха при синдроме Криглера — Найяра. Билирубин не связывается с глюкуроновой кислотой из-за полного отсутствия фермента глюкуронилтрансферазы, при втором — из-за снижения его активности. Это приводит к накоплению непрямого билирубина в крови и к развитию желтухи.
При врождённом гипотиреозе, как и при предыдущем заболевании, связывание билирубина с глюкуроновой кислотой нарушено из-за дефицита печёночного фермента и его низкой активности. Гормоны щитовидной железы стимулируют работу печени, а их дефицит приводит к снижению её функции. В результате в крови накапливается непрямой билирубин, у ребёнка развивается желтуха.
Желтуха при наследственной гемолитической анемии (анемия Минковского — Шоффара, наследственный сфероцитоз) обусловлена повышенным распадом сфероцитарных эритроцитов. При заболевании в крови ребёнка накапливается непрямой билирубин.
Классификация и стадии развития желтухи новорожденных
Выделяют четыре типа желтух: конъюгационные, гемолитические, механические, печёночные.
Конъюгационные желтухи возникают из-за дефектов системы переноса глюкуроновой кислоты без усиленного разрушения эритроцитов.
Виды конъюнгационных желтух:
- физиологическая желтуха новорождённых;
- синдром Криглера — Найяра;
- желтуха при гипотиреозе.
Гемолитические желтухи возникают из-за интенсивного распада эритроцитов с выделением в плазму белка гемоглобина.
Виды гемолитических желтух:
- желтуха при ГБН;
- желтуха при врождённых гемолитических анемиях.
Механические желтухи развиваются при застое жёлчи (холестазе) и врождённом заращении или полном отсутствии жёлчных протоков.
Печёночные желтухи развиваются из-за поражения гепатоцитов вирусами и токсинами.
Виды печёночных желтух:
- желтуха при внутриутробных инфекциях;
- желтуха при сепсисе.
Ранее физиологическую желтуху относили к конъюгационным, но сейчас она считается желтухой смешанного типа, так как возникает из-за дефицита фермента печени глюкуронилтрансферазы и незначительного распада эритроцитов.
Степень желтушности кожи зависит от выраженности заболевания и определяется по шкале Крамера:
- I – шея и лицо;
- II – туловище до пупка;
- III – всё тело до коленей;
- IV – остаются светлыми только подошвы и ладони;
- V – полное пожелтение.
Патологическая желтуха характеризуется более ярким оттенком жёлтого цвета.
При ядерной желтухе выделяют две стадии: асфиксическую и спастическую.
Асфиксическая стадия сопровождается приступами остановки дыхания (апноэ) разной продолжительности. Мышечный тонус снижен, отмечаются отдельные подёргивания. Ребёнок вялый, плохо сосёт молоко. Подобные симптомы наблюдаются при многих заболеваниях, включая сепсис и родовые травмы новорождённых с кровоизлияниями. Подозревать асфиксическую стадию ядерной желтухи позволяет окрашивание кожи и белков глаз в жёлтый цвет.
Спастическая стадия проявляется выраженным гипертонусом мышц-разгибателей вплоть до опистотонуса — судорожной позы с тотальными судорогами. Голова ребёнка непроизвольно резко запрокидывается назад, глаза закатываются вверх. Дыхание нарушено, возникают частые приступы апноэ. Могут наблюдаться тонические судороги, из-за напряжения мышц и боли ребёнок пронзительно кричит. В тяжёлых случаях ядерной желтухи мышечное напряжение распространяется на конечности.
Осложнения желтухи новорожденных
Грозным осложнением патологической желтухи новорождённых является ядерная желтуха. К первым симптомам такой желтухи относятся:
- активность сосания снижена вплоть до полного исчезновения сосательного рефлекса;
- приступы апноэ (остановки дыхания);
- повышение температуры;
- вялость;
- развитие судорожного синдрома.
Ядерная желтуха возникает при поражении ствола головного мозга и мозжечка непрямым билирубином. Так как клетки мозга ребёнка очень чувствительны к его воздействию, жёлчный пигмент окрашивает серое вещество головного мозга, в том числе черепно-мозговых нервов.
Заболевание возникает при очень высокой концентрации билирубина в крови ребёнка. Жёлчный пигмент, проходя через гематоэнцефалический барьер, окрашивает скопления клеток серого вещества головного мозга, в том числе черепно-мозговых нервов.
У недоношенных новорождённых и детей, родившихся с низкой массой тела, порог чувствительности нервных клеток к билирубину снижен. По этой причине критический уровень для доношенных и недоношенных новорождённых различается:
- 170 мкмоль/л — для недоношенных новорождённых;
- 306 мкмоль/л — для доношенных .
Ядерная желтуха может привести к смерти ребёнка. У детей, перенёсших заболевание, часто остаётся энцефалопатия, нарушения зрения и слуха, умственная отсталость. Нередко развивается ДЦП.
Без своевременного лечения галактоземии у ребёнка развивается хронический гепатит и цирроз печени. Страдает нервно-психическое развитие и формируется выраженная умственная отсталость, приводящая к инвалидизации.
Без лечения к развитию хронического гепатита, а в дальнейшем и циррозу печени, приводят и другие заболевания, сопровождающиеся выраженной желтухой.
Диагностика желтухи новорожденных
Изначально желтуха определяется при помощи тщательного объективного осмотра новорождённого. При диагностике желтухи важно установить время, когда появились симптомы.
Физиологическая (неонатальная) желтуха, как правило, проявляется на 2–3 день жизни ребёнка. Желтуха, возникшая в первые 24 часа, обычно носит патологический характер. В этом случае требуется тщательное обследование, чтобы установить её причины.
Новорождённые с желтухой, проявившейся после 3–4 дней жизни, также нуждаются в тщательном наблюдении. Даже при небольших отклонениях в симптомах предполагаемой физиологической желтухи, например её тяжести и длительности, необходимо:
- оценить самочувствие ребёнка и динамику прибавки массы тела;
- проводить термометрию;
- следить за стулом ребёнка, особенно обращая внимание на его цвет.
Детей с выраженной желтухой или желтухой, продолжающейся после первых двух недель жизни, следует проверить на врождённый гипотиреоз и галактоземию — нарушение преобразования галактозы в глюкозу. Лёгкое течение галактоземии не диагностируется в роддоме.
Физиологическая желтуха новорождённых проявляется желтоватым цветом кожи лица и лба. Лёгкое давление на кожу выявляет её основной цвет. Затем желтуха постепенно проявляется на туловище и конечностях, а исчезает в обратном порядке. У большинства детей желтоватый цвет кожи и слизистых — единственный признак физиологической желтухи. Выраженная желтуха может сопровождаться сонливостью.
Даже при едва видимой желтухе на нижних конечностях следует определить уровень билирубина. Исследование проводится с помощью обычного биохимического исследования сыворотки крови или неинвазивным методом — чрескожной билирубинометрией. При физиологической желтухе у доношенных детей общий билирубин составляет менее 256 мкмоль/л, у недоношенных — менее 171 мкмоль/л.
Билирубинометрия
Признаки внутриутробной инфекции:
- симптомы вирусного или бактериального воспаления — повышение температуры тела, появление сыпи, признаки интоксикации, снижение массы тела, увеличение размеров печени и селезёнки;
- изменения в анализе крови — увеличение количества лейкоцитов, ускорение скорости оседания эритроцитов (СОЭ);
- повышенный уровень лимфоцитов, характерный для вирусного заболевания, увеличение уровня нейтрофилов — для бактериального.
Тёмные или зеленоватые околоплодные воды — признак внутриутробного инфицирования плода. Предположить инфекционный процесс у новорождённого также поможет тщательно собранный анамнез. Врождённые пороки развития у ребёнка свидетельствует в пользу внутриутробной инфекции. Окончательно патологию подтверждают методом ПЦР (полимеразной цепной реакции) на инфекционный агент и иммунологическим исследованием — выявлением антител к возбудителям инфекции.
У новорождённых желтуха может быть вызвана приобретённой инфекцией. Например, сепсис новорождённого чаще всего вызывается стафилококком. Входными воротами для бактерий нередко становится пупочная ранка, но могут быть и другие очаги инфекции. Состояние ребёнка, как правило, тяжёлое. Желтуха появляется на 2–4 неделе жизни. Данное заболевание практически всегда сопровождается повышением температуры тела, нарушением сердечно-сосудистой деятельности, работы органов пищеварения и других систем организма, увеличением печени и селезёнки. Диагноз подтверждается бактериальным исследованием крови.
Механическая желтуха нередко сложна для диагностики. Как и физиологическая желтуха, она возникает на 2–3 сутки после рождения. Затем её проявления могут уменьшаться, но через несколько дней вновь нарастать. Кожные покровы при этом приобретают слегка зеленоватый оттенок, страдает общее состояние ребёнка. Дети отказываются от еды, при попытке кормления у них возникают срыгивания и рвота.
Основные признаки механической желтухи: живот вздут, печень увеличена, кал обесцвечен. При подозрении на механическую желтуху ребёнка как можно скорее осматривает детский хирург, затем его переводят в специализированный стационар.
Признаки синдрома Криглера — Найяра:
- раннее появление желтухи, часто в первые сутки;
- быстрое её прогрессирование с ухудшением общего состояния;
- уровень свободного билирубина в крови превышает 428–599 мкмоль/л ;
- появление неврологической симптоматики, характерной для ядерной желтухи;
- при тщательном сборе анамнеза удаётся выявить наследственную патологию.
Окончательно синдром Криглера — Найяра подтверждает генетическое обследование.
Гемолитическая анемия Минковского — Шоффара диагностируется по клинической картине и лабораторному исследованию. В крови определяется высокая концентрация непрямого билирубина, выраженная анемия и сферообразные эритроциты.
При галактоземии («непереносимости грудного молока») у детей сразу после рождения при кормлении грудью начинаются диспептические расстройства: частый жидкий стул, срыгивания, рвота, вздутие живота. При среднетяжёлой и тяжёлой формах возникает желтуха и увеличивается в размерах печень.
Диагноз ставится по результатам лабораторных исследований:
- биохимическое исследование крови — повышается уровень печёночных ферментов (трансаминаз) и билирубина, снижается уровень белка (в основном за счёт альбуминов) и глюкозы;
- флуоресцентный метод — в пятнах высушенной крови определяется галактоза;
- анализ мочи – высокий уровень глюкозы и белка, методом хромотографии удаётся обнаружить галактозу.
При лёгком течении заболевания диагностический процесс затягивается, иногда заболевание выявляется случайно. Окончательно диагноз галактоземии подтверждается генетическим обследованием.
Врождённый гипотиреоз выявляется с помощью массового неонатального скрининга, который проводят всем новорождённым. Для этого специальную фильтровальную бумагу пропитывают несколькими каплями крови, в которой затем определяют уровень тиреоидных гормонов. При желтухе, вызванной гипотиреозом, проводят дополнительное гормональное исследование: измеряют уровень содержания в крови свободного сывороточного тироксина (свободный T4) и тиреотропного гормона (ТТГ). Низкий уровень тиреоидных гормонов (T4, T3) и повышенный ТТГ подтверждают диагноз врождённого гипотиреоза.
Таким образом, признаки патологической желтухи следующие:
- желтуха в первый день жизни;
- желтуха после двух недель;
- общий билирубин сыворотки крови > 18 мг/дл (> 308 мкмоль/л/день);
- скорость подъёма общего билирубина сыворотки крови > 0,2 мг/дл/ч (> 3,4 мкмоль/л/ч) или > 5 мг/дл/день (> 86 мкмоль/л/день);
- концентрация конъюгированного билирубина > 1 мг/дл (> 17 мкмоль/л), если общий билирубин сыворотки крови < 5 мг/дл (< 86 мкмоль/л) или > 20 % общего билирубина сыворотки крови (характерно для застоя жёлчи и механической желтухи);
- на фоне желтухи нарушено общее состояние ребёнка — он вялый, раздражительный, возникает расстройство дыхания и т. п.
Лечение желтухи новорожденных
Для лечения новорождённых с желтухой применяют:
- фототерапию;
- введение внутривенного иммунного глобулина (ВВИГ);
- обменное переливание крови;
- медикаментозную и симптоматическую терапию.
Фототерапия
Фототерапия — основной метод лечения новорождённых с повышенной концентрацией свободного билирубина . Световые волны способствуют превращению свободного билирубина в вещество, которое организм новорождённого способен вывести с физиологическими отправлениями. Это снижает уровень билирубина в крови и защищает организм от его токсического воздействия. Кроме того, данное вещество не способно проникать сквозь барьеры нервной системы.
Технические аспекты фототерапии:
- для лечения неонатальной желтухи применяются лампы со светом белого, синего, бирюзового и зелёного цветов, но наиболее эффективно излучение в синей области спектра с длиной волны 460-490 нм;
- расстояние от кожи ребёнка до лампы не должно превышать 50 см, при контроле температуры тела ребёнка оно может быть сокращено до 10 см;
- чем больше площадь облучаемой поверхности кожи, тем эффективнее фототерапия.
Более эффективны специальные синие лампы узкого спектра. Обычные синие люминесцентные лампы равнозначны стандартным белым лампам дневного света . Белые люминесцентные трубки менее действенны, чем специальные синие лампы, однако меньшее расстояние между младенцами и лампами и использование отражающих материалов может это компенсировать.
Фототерапия новорождённого
Условия эффективной и безопасной фототерапии:
- Ребёнок должен быть раздет, за исключением минимального участка тела, прикрытого подгузником.
- Снизить риск повреждения сетчатки поможет повязка на глаза ребёнку.
- Внутреннюю часть кювеза обкладывают светоотражающим материалом, лучше белой пелёнкой. Вокруг блока фототерапии и кювеза можно повесить белый занавес. Эти средства увеличивают эффективность фототерапии в несколько раз.
- Чтобы избежать перегрева, температуру тела ребёнка постоянно контролируют.
- Ребёнка чаще кормят, так как с молоком билирубин выводится из кишечника и его концентрация в организме уменьшается.
- При концентрации билирубина в сыворотке более 500 мкмоль/л его уровень контролируют каждый час, при умеренном повышении — каждые 6–12 часов.
Для лечения новорождённых с желтухой могут применяться установки с фиброоптическими волокнами, но они менее эффективны, чем большие лампы, и сильнее шумят. Кроме того, с износом волокон снижается их полезное действие. Однако у фиброоптической фототерапии есть и преимущества:
- низкий риск перегрева ребёнка;
- нет необходимости в защите глаз;
- возможность проводить фототерапию рядом с постелью матери или на дому.
Установка с фиброоптическими волокнами
На практике фототерапию прекращают, когда уровень билирубина в сыворотке снижается на 25–50 мкмоль/л относительно начальных значений. В течение 6–12 часов после окончания терапии уровень билирубина измеряют повторно, поскольку его концентрация в сыворотке после прекращения лечения может восстанавливаться.
Побочные эффекты фототерапии
Как правило, фототерапия безопасна и не оказывает серьёзного побочного действия на новорождённых. Однако иногда отмечаются:
- Неощутимая потеря жидкости. Необходимость в приёме дополнительной жидкости устанавливается путём оценки кривых веса, частоты мочеиспусканий, удельного веса мочи и потери фекальной воды. Без учёта этих показателей с целью профилактики жидкость давать не следует.
- Рыхлый стул.
- Повреждение сетчатки. Избежать этого осложнения помогает повязка на глаза.
- У недоношенных детей увеличивается риск формирования открытого артериального протока (ОАП) — порока сердца, при котором артериальный проток новорождённого не зарастает после рождения .
- Гипокальциемия у недоношенных детей. Предотвратить её помогает защитное покрытие головы .
Обменное переливание крови
Обменное переливание крови — синхронное введение донорской крови при заборе крови реципиента. При переливании из кровеносного русла удаляют кровь больного ребёнка и одновременно замещают её кровью донора. Объёмы переливаемой донорской и удалённой крови примерно равны.
Показания к обменному переливанию крови для доношеных новорождённых:
- уровень билирубина в сыворотке крови ≥ 20 мг/дл (≥ 342 мкмоль/л) от 24 до 48 часов или ≥ 25 мг/дл (≥ 428 мкмоль/л) > 48 часов;
- неэффективная фототерапия;
- первые клинические признаки ядерной желтухи независимо от уровня билирубина.
Обменное переливание крови
Процедура показана детям с эритробластозом — тяжёлой гемолитической анемией, вызванной внутриутробным переносом материнских антител к эритроцитам плода. Фототерапия преобразует 15 – 25 % билирубина в нетоксичные формы, а переливание небольшого объёма эритроцитарной массы поможет скорректировать тяжёлую гемолитическую анемию.
Внутривенный иммунный глобулин (ВВИГ)
Введение ВВИГ новорождённому с несовместимостью резус-фактора или группы крови с матерью снижает потребность в обменных переливаниях . Введение 500 мг/кг ВВИГ уменьшает разрушение эритроцитов и замедляет рост уровня билирубина .
Другие методы лечения
Фенобарбитал, зиксорин и бензонал способны повышать содержание лигандина в клетках печени и усиливать активность глюкуронилтрансферазы. Данные препараты используются при нарушении процессов конъюгации билирубина — превращения водонерастворимого билирубина в водорастворимый. Суточная доза фенобарбитала составляет 5 мг/кг, курс лечения не должен превышать 4–6 дней. Длительное лечение фенобарбиталом и более высокие его дозы нежелательны из-за выраженного седативного эффекта и других побочных действий.
При желтухе новорождённых полезен приём пробиотиков. Исследования показали, что они помогают снизить общий уровень билирубина в сыворотке, уменьшить проявления желтухи и требуемое время фототерапии и госпитализации .
Применение сульфата цинка — спорный метод лечения желтухи новорождённых. Исследования не показали значительного снижения уровня общего сывороточного билирубина, но добавление цинка позволило уменьшить продолжительность фототерапии .
При механической желтухе новорождённых, вызванной атрезиями и гипоплазиями желчевыводящей системы, необходимо срочное хирургическое вмешательство.
Прерывание грудного вскармливания и кормление заменителями грудного молока снижает уровень билирубина у новорождённых с галактоземией, что необходимо при среднетяжёлой и тяжёлой формах заболевания. При лёгком течении после кормления грудью вводят докорм — 5 мл заменителя грудного молока, который снижает степень и продолжительность желтухи. В докорм в течение 1-2 дней добавляют гидролизованную смесь и контролируют уровень билирубина — если улучшений нет, то грудное вскармливание отменяют полностью .
Прогноз. Профилактика
Прогноз
При своевременном лечении прогноз благоприятный. При развитии ядерной желтухи прогноз серьёзный, часто неблагоприятный. Если у новорождённого были только ранние признаки острой билирубиновой энцефалопатии, то, несмотря на критический уровень билирубина, прогноз в целом относительно благоприятный . При развитии полной клинической картины билирубиновой энцефалопатии, желтухи у недоношенных и при несвоевременном лечении — прогноз неблагоприятный.
Клетки мозга необратимо повреждаются билирубином. В большинстве случаев у новорождённых, перенёсших ядерную желтуху, развиваются:
- двусторонний хореоатетоз — постоянные судорожные движения различной степени выраженности, непроизвольные подёргивания и т. п.;
- снижение зрения и слуха, иногда очень выраженное;
- задержка психического развития вплоть до умственной отсталости разной степени тяжести.
Профилактика
Предотвратить развитие физиологической желтухи поможет:
- раннее активное прикладывание новорождённого к груди — улучшает отхождение мекония и прерывает обратное всасывание из него в кровь билирубина;
- кормление новорождённого грудью по требованию — активизирует работу желудочно-кишечного тракта, печени, желчевыводящей системы.
Профилактика ГБН. Всем беременным женщинам необходимо определять группу крови и резус-фактор. Резус-отрицательным женщинам следует:
- как можно раньше встать на учёт в женской консультации;
- один раз в месяц и чаще при необходимости определять резус-антитела в крови.
Все беременные женщины должны обследоваться на внутриутробную инфекцию. Также проводится массовое обследование новорождённых на галактоземию. Если выявлен повышенный уровень общей галактозы, то для подтверждения диагноза определяют уровень активности фермента ГАЛТ (галактозо-1-фосфатуридилтрансферазы).
Также проводится массовый неонатальный скрининг на врождённый гипотиреоз. Диагноз может быть выявлен до клинических проявлений заболевания, а своевременная гормональная коррекция предупредит развитие желтушного синдрома.
Тщательно собранный анамнез помогает выявить наследственные заболевания. При необходимости проводится генетическое обследование.
Профилактические меры позволяют своевременно скорректировать нарушения и предотвратить развитие тяжёлых форм заболевания.
Список литературы
- Горяйнова А. Н. , Анцупова M. A., Захарова И. Н. Желтухи здорового новорождённого: причины, течение, прогноз // Медицинский совет. — 2017, № 19.
- Thor W. R. Hansen. Neonatal Jaundice. // Medscape. — 2017.
- Managing New born Problems // WHO. — 2003.ссылка
- Huang M. J, Kua K. E, Teng H. C, Tang K. S, Weng H. W, Huang C. S. Risk factors for severe hyperbilirubinemia in neonates // Pediatr Res. — 2004; 56 (5): 682-689.ссылка
- Kumral A., Ozkan H., Duman N., Yesilirmak D. C., Islekel H., Ozalp Y. Breast milk jaundice correlates with high levels of epidermal growth factor // Pediatr Res. — 2009; 66 (2): 218-221.ссылка
- Коровина Н. А., Заплатников А. Л.,Кешищян Е. С., Пыков М. И., Рюмина И. И., Горяйнова А. Н. Неонатальные желтухи: пособие для врачей. – Министерство здравохранения РФ. – 2004.
- Christensen R. D., Yaish H. M. Hemolytic disorders causing severe neonatal hyperbilirubinemia // Clin Perinatol. — 2015; 42 (3): 515-527.ссылка
- Woodgate P, Jardine L. A. Neonatal jaundice: phototherapy // BMJ Clin Evid. — 2015.ссылка
- Fujiwara R., Maruo Y., Chen S., Tukey R. H. Role of extrahepatic UDP-glucuronosyltransferase 1A1: Advances in understanding breast milk-induced neonatal hyperbilirubinemia. // Toxicol Appl Pharmacol. — 2015; 289 (1): 124-132.ссылка
- Ефимов М. С., Дегтярёв Д. Н. Желтухи новорождённых. Неонтология. Национальное руководство. — ГЭОТАР-Медиа. — 2014. — С. 410-416.
- Захарова И. Н. И др. Желтухи у новорождённых и детей раннего возраста. — М.: Российская медицинская академия последипломного образования Минздрава РФ. — 2018. — C. 26-40.
- Smitherman H., Stark A. R., Bhutan V. K. Early recognition of neonatal hyperbilirubinemia and its emergent management // Semin Fetal Neonatal Med. — 2006; 11 (3): 214-224.ссылка
- Tridente A., De Luca D. Efficacy of light-emitting diode versus other light sources for treatment of neonatal hyperbilirubinemia: a systematic review and meta-analysis // Acta Paediatr. — 2012; 101(5): 458-465.ссылка
- Mreihil K., Madsen P., Nakstad B., Benth J. S., Ebbesen F., Hansen T. W. Early formation of bilirubin isomers during phototherapy for neonatal jaundice: effects of single vs. double fluorescent lamps vs. photodiodes // Pediatr Res. — 2015; 78 (1): 56-62.ссылка
- Moore L. G., Newberry M. A., Freeby G. M., Crnic L. S. Increased incidence of neonatal hyperbilirubinemia at 3,100 m in Colorado // Am J Dis Child. — 1984; 138(2):157-161.ссылка
- Barekatain B., Badiea Z., Hoseini N. The effect of head covering in prevention of phototherapy-induced hypocalcemia in icterus newborns with gestational age less than 35 weeks // Adv Biomed Res. — 2016; 5:176.ссылка
- Gottstein R., Cooke R. W. Systematic review of intravenous immunoglobulin in haemolytic disease of the newborn. // Arch Dis Child Fetal Neonatal Ed. — 2003; 88 (1): F6-10ссылка
- Ru bo J., Albrecht K., Lasch P., et al. High-dose intravenous immune globulin therapy for hyperbilirubinemia caused by Rh hemolytic disease // J Pediatr. — 1992; 121 (1): 93-97. ссылка
- Chen Z., Zhang L., Zeng L., et al. Probiotics supplementation therapy for pathological neonatal jaundice: a systematic review and meta-analysis // Front Pharmacol. — 2017; 8:432.ссылка
- Yang L. Wu, Wang B., Bu X., Tang J. The influence of zinc sulfate on neonatal jaundice: a systematic review and meta-analysis // J Matern Fetal Neonatal Med. — 2017; 1-7.ссылка
- Bhutani V. K., Maisels M. J., Stark A. R., Buonocore G. Management of jaundice and prevention of severe neonatal hyperbilirubinemia in infants > or=35 weeks gestation. Guideline // Neonatology. — 2008; 94 (1): 63-67.ссылка
- American Academy of Pediatrics Subcommittee on Hyperbilirubinemia. Management of hyperbilirubinemia in the newborn infant 35 or more weeks of gestation. Guideline // Pediatrics. — 2004; 114 (1): 297-316.ссылка