Блефароспазм (blepharo — веко, spasm — спазм) — это локальное неврологическое расстройство, при котором человек усиленно моргает и невольно зажмуривает глаза. К стойкому спазму и смыканию век приводят непроизвольные сокращения круговых мышц глаз. Также в сокращения часто вовлекаются мышца гордецов (musculus procerus) и мышцы размышления (musculus corrugator supercilii) .
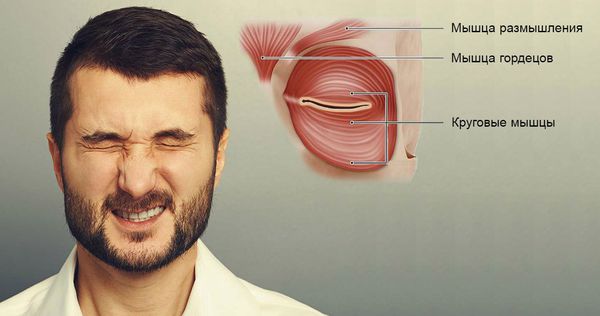
Мышцы, сокращающиеся при блефароспазме
Согласно Международной классификации двигательных расстройств, блефароспазм относится к дистонии из группы гиперкинезов — внезапных непроизвольных движений . Это лицевая форма фокальной дистонии, т. е. дистонии, при которой вовлечена только одна анатомическая область . Наряду с цервикальной дистонией (патологическим сокращением мышц шеи и затылка), блефароспазм является наиболее распространённой формой дистонии. В среднем он встречается не более чем у 5 человек на 100 тысяч населения .
Этим расстройством обычно болеют люди, чья профессия связана с повышенной нагрузкой на глаза: врачи, музыканты, наборщики и др. В большинстве случаев пациенты с этим заболеванием живут в южных регионах с высоким уровнем инсоляции (солнечного облучения) . Причём женщины сталкиваются с блефароспазмом в три раза чаще мужчин .
Причины возникновения заболевания пока окончательно не установлены. В зависимости от происхождения выделяют три формы блефароспазма: врождённую, приобретённую и идиопатическую.
Врождённый блефароспазм связан с генетическими нарушениями, которые передаются при определённых типах наследования:
- аутосомно-доминантном — болезнь возникает в каждом поколении независимо от пола;
- аутосомно-рецессивном — болезнь передаётся через поколение, возникает независимо от пола;
- X-сцепленном рецессивном — болезнь передаётся через поколение, возникает только у мальчиков (девочки становятся носителями);
- митохондриальном — болезнь передаётся по материнской линии, возникает у детей независимо от пола.
Приобретённый блефароспазм вызывают другие заболевания и состояния:
- повреждение головного мозга ребёнка в утробе матери, во время родов или в первую неделю жизни;
- нейроинфекции (менингит, энцефалит);
- лекарственное воздействие (леводопа, бромокриптин, агонисты дофамина, нейролептики, метоклопрамид, противосудорожные средства, антидепрессанты, блокаторы кальциевых каналов, СИОЗС и антигистаминные препараты);
- интоксикации (отравление цианидами, метанолом, марганцем, сероуглеродом, кобальтом, дисульфирамом, 3-нитропропионовой кислотой);
- дегенеративные и сосудистые заболевания центральной нервной системы (мультисистемная атрофия, дисциркуляторная энцефалопатия);
- неопластические процессы (опухоль головного мозга, паранеопластический энцефалит);
- черепно-мозговая травма;
- функциональные нарушения (психогении).
Идиопатическая форма блефароспазма возникает по неустановленным причинам .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы блефароспазма
Чаще блефароспазм возникает у людей после 50 лет. К его клиническим признакам относятся:
- Сложность удержания глаз открытыми. Из-за нарушения тонуса мышц глаз пациент невольно стремится зажмуриться, причём такие спазмы возникают очень часто.
- Чередование тонических и клонических приступов: спонтанное появление двухсторонних ритмичных сокращений и расслаблений круговых мышц глаз. Спазмы усиливаются при эмоциональных переживаниях, стрессовых ситуациях, переутомлении, зрительном напряжении (чтении), просмотре телевизора, ярком освещении, бликах от снега или воды, холодовых воздействиях (ветре). Исчезают симптомы во сне, слабо проявляются после пробуждения, употребления алкоголя и в состоянии гипноза. Сохраняется кратковременный волевой контроль.
- Апраксия открытия век — выявляется у 20-25 % больных. Люди жалуются на проблемы с опусканием век. При этом пациенты способны закрывать и зажмуривать глаза. Данное расстройство связано с недостаточной активностью мышц, поднимающих верхние веки.
- Типичные парадоксальные действия: уменьшение или исчезновение блефароспазма при взгляде вниз и поворотах глаз в крайние наружные положения, а также на приёме у врача, во время еды, при разговоре и зевании;
- Спонтанные ремиссии: симптомы блефароспазма могут исчезнуть полностью на месяцы и годы даже после долгих лет течения болезни.
- Возможно сочетание или переход в другую форму очаговой дистонии. Классическим является сочетание блефароспазма с оромандибулярной дистонией — непроизвольным сокращением мышц рта и нижней челюсти. Такая комбинация дистоний называется синдромом Мейжа. Он проявляется блефароспазмом, гиперкинезами в нижней части лица и/или жевательных мышцах. При этом вначале, как правило, появляется блефароспазм, к которому позже присоединяется оромандибулярная дистония .

Пример сочетания блефароспазма с гемифациальным спазмом (синдром Мейжа)
Также к симптомам блефароспазма относят корригирующие жесты:
- приёмы, прерывающие постоянный поток нервных импульсов: закрывание одного глаза, прищуривание, снимание и надевание очков, ношение очков с тёмными стёклами;
- разнообразные манипуляции в верхней части лица: прикосновения или надавливания на надбровные области, лоб, переносицу, веки, виски;
- разнообразные манипуляции в нижней части лица, отвлекающие от зажмуривания: курение и манёвры с сигаретой во рту, прикосновение к подбородку, покашливание, произвольные движения нижней челюстью, наличие во рту семечек, жевательной резинки, конфеты, косточки и др.
К недвигательным симптомам блефароспазма относятся: боль, депрессия, тревога, социофобия. Они характерны для пациентов с блефароспазмом и вместе с двигательными симптомами существенно влияют на их качество жизни . Такие симптомы имеют вторичную природу, т. е. являются сопутствующими.
Патогенез блефароспазма
В развитии блефароспазма участвуют наследственно-генетические факторы и конкретные генетические мутации, обозначаемые аббревиатурой DYT. Они приводят к нарушению синтеза определённых белков, которые участвуют во взаимодействии внутриклеточных структур, высвобождении нейромедиаторов, контролирующих двигательную активность, и энергообеспечении нейронов, выделяющих дофамин (данный нейромедиатор также влияет на двигательную активность).
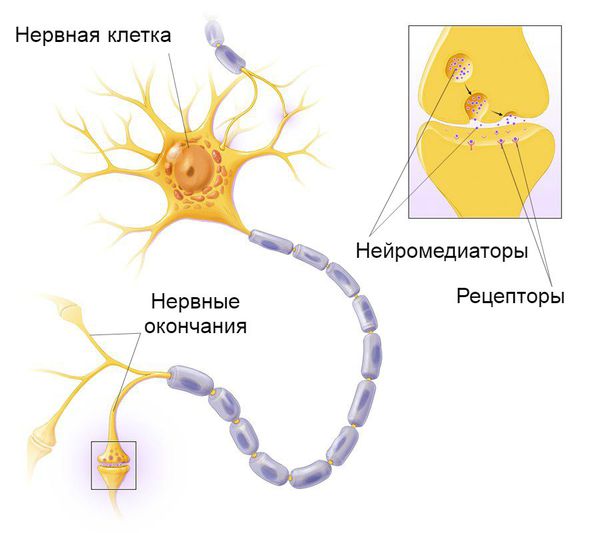
Принцип передачи нервного импульса
Недавние исследования пациентов с блефароспазмом показали изменения серого вещества в базальных ганглиях, таламусе и мозжечке, а также нарушения баланса нейромедиаторов. В ряде функциональных исследований выявлена патологическая активность ствола головного мозга и сенсомоторной коры, что проявляется в гипервозбудимости ингибирующих (тормозящих) нейронов коры. Всё это создаёт благоприятные условия для формирования блефароспазма.
Вероятность возникновения заболевания повышается при врождённой неадекватной сенсомоторной реактивности к периферическим сенсомоторным раздражителям. Например, при синдроме «сухого глаза» или блефарите раздражение глаз учащает моргание, что приводит к блефароспазму. В случае травмы лица возникает повышенный поток болевой импульсации, в результате чего развивается гиперчувствительность к свету, учащается моргание и возникает блефароспазм. Эти механизмы являются нарушением сенсомоторной интеграции, т. е. адаптивного ответа нервной системы на внешние раздражители.
Таким образом, основная роль в патогенезе блефароспазма отводится наследственности, нарушениям работы головного мозга, сопутствующим заболеваниям глаз, травме лица и внешним раздражителям .
Классификация и стадии развития блефароспазма
Согласно Международной классификации болезни (МКБ-10), блефароспазм является одним из видов дистонии — двигательного расстройства, связанного с нарушением баланса возбуждающих нейромедиаторов. Ему присвоен код G24.5 .
В клинической практике выделяют пять вариантов течения блефароспазма:
- учащённое моргание — встречается в 10 % случаев;
- частые кратковременные эпизоды зажмуривания — в 17 % случаев;
- эпизоды длительного зажмуривания — в 46 % случаев;
- эпизоды частых ритмичных сокращений круговых мышц глаз, сочетающиеся с отдельными подёргиваниями век — в 7 % случаев;
- апраксия открытия век (закрывание глаз) — в 20 % случаев .
В дебюте блефароспазма кроме частого моргания в 75 % встречаются сенсорные симптомы: раздражение слизистой оболочки глаз, слезотечение, боли, ощущение «песка», жжения, дискомфорта, сухости в глазах (вплоть до синдрома «сухого глаза»). Часто эти симптомы сочетаются, что может формировать доминирующие патологические двигательные нарушения с учащением моргания. Они свидетельствуют о выраженном воздействии избыточного сенсорного потока от рецепторов кожи, мышц, сухожилий, глаз и сосудов. За несколько месяцев или лет до дебюта заболевания этим изменениям предшествуют различные провоцирующие факторы: длительное избыточное напряжение окологлазных мышц, болевой синдром, локальные травмы . Постепенно моргание значительно учащается, вплоть до полного зажмуривания век.
Осложнения блефароспазма
Блефароспазмом страдают трудоспособные люди. В результате данной патологии они очень часто социально дезадаптируются. При отсутствии правильного лечения у них увеличивается вероятность присоединения коморбидных (сопутствующих) расстройств: депрессии, тревоги, социофобии. Также увеличивается риск формирования функциональной «слепоты», которая может привести к инвалидизации . При таком рефлекторном зажмуривании пациент может споткнуться, упасть, попасть в аварию, что станет причиной травмы.
Диагностика блефароспазма
Блефароспазм диагностируется клинически, т. е. на основании жалоб пациента и объективных проявлений болезни. Алгоритм диагностики состоит из следующих этапов:
- Клиническая картина: выявление синдрома блефароспазма и оценка его симптомов в соответствии с новой Классификацией дистоний 2013 года (уточняется, в каком возрасте и по какой причине возникла болезнь, какие области поражены, сочетается ли с другими дистониями и пр.) .
- Документирование клинической картины: видео- и фотофиксация. Они помогают спланировать лечение и в дальнейшем оценить его эффективность .
- Генетическое тестирование: выполняется при подозрении на наследственную природу блефароспазма.
Оценка клинических проявлений заболевания проводится по стандартным оценочным шкала. Наиболее часто используются: шкала Скотта, шкала Jankovich (JRS) и функциональная шкала оценки повседневной активности при блефароспазме (BSDI) . Они позволяют дать объективную оценку состоянию пациента и показать эффективность лечения в динамике.
Балльная оценка зрительной функции при блефароспазме:
- 1 балл — слепота;
- 2 балла — зависимость при нахождении вне дома;
- 3 балла — независимость при плохой зрительной функции;
- 4 балла — независимость при недостаточной зрительной функции;
- 5 баллов — неудобство;
- 6 баллов — нормальная функция зрения .
Электромиография может подтвердить функциональные нарушения: мигательные паттерны и длительные нерегулярные мышечные сокращения, которые приводят к вынужденному закрыванию глаз. В реальной клинической практике она не используется, так как её результаты могут не соответствовать имеющейся клинической картине . Обычно этот метод применяется в научных исследованиях.
Электромиография
Методы структурной нейровизуализации (КТ, МРТ, функциональная МРТ и др.) при явной клинической картине блефароспазма не рекомендованы для рутинной диагностики у взрослых пациентов, так как их заключения могут не выявить патологии . МРТ головного мозга показано только в рамках скрининга приобретённых форм блефароспазма. КТ может понадобиться для дифференциальной диагностики накоплений кальция и железа в организме .
Дифференциальную диагностику блефароспазма проводят с другими похожими состояниями: миастенией и миастеноподобными заболеваниями, гемифациальным спазмом, светобоязнью, тиками, апраксией открывания глаз, невритом лицевого нерва, психогенным блефароспазмом. Особенно важно отличить блефароспазм от миастении, так как она является абсолютным противопоказанием для лечения ботулотоксином, который применяется при блефароспазме. Отличительной особенностью гемифациального спазма является приподнятость брови в связи со спазмом лобной мышцы — при блефароспазме бровь втянута в орбиту .

Брови при блефароспазме и гемифациальном спазме
Лечение блефароспазма
Основная цель лечения блефароспазма — достижение стойкой ремиссии с сохранением трудоспособности и социальной активности пациентов.
«Золотым стандартом» в лечении блефароспазма является ботулинотерапия — локальные инъекции ботулотоксина типа А (БТА) . Первоначально данный метод использовал калифорнийский офтальмолог А. Scott при лечении людей с косоглазием. Чуть позже он применил локальные инъекции БТА для лечения пациентов с блефароспазмом и гемифациальным спазмом . Годом раньше офтальмолог B. Frueh вместе с коллегами впервые описал применение БТА при блефароспазме . С тех пор ботулотоксин применяется не только в офтальмологии, но и в лечении заболеваний нервной системы.
Официально ботулинотерапия стала проводиться с 1989 года после одобрения FDA (Управления по санитарному надзору за качеством пищевых продуктов и медикаментов, США). Одним из первых показаний для применения БТА стал блефароспазм . Согласно рекомендациям Европейской федерации неврологических обществ, препараты БТА рекомендованы как первая линия лечения при данном заболевании . Их безопасность и высокая эффективность подтверждена многочисленными контролируемыми исследованиями и 35-летней клинической практикой использования .
Ботулотоксин вводят в мышцы-мишени: мышцы век и круговые мышцы глаз. При соблюдении дозировки препарат устраняет патологические мышечные сокращения, не нарушая их функции. БТА рекомендуют пациентам сразу после постановки диагноза. Локальные инъекции необходимо выполнять регулярно. Интервал между процедурами варьируется: всё зависит от самочувствия пациента. В среднем ботулинотерапия проводится каждые 3-4 месяца.
Эффект наступает обычно на 3-4-й день после инъекции и постепенно нарастает. Прекращается насильственное, неконтролируемое зажмуривание, что приводит к улучшению зрения, так как возвращается произвольный контроль за открыванием и закрыванием глаз. Эффект длится 3-4 месяца, иногда — дольше. Благодаря этому пациенты могут вести привычный образ жизни .
Ботулотоксин вырабатывает грамположительная бактерия Clostridium botulinum (ботулина). Она воздействует на нервные клетки, блокируя высвобождение ацетилхолина — нейромедиатора, участвующего в передачи нервных импульсов. Это приводит к дозозависимому обратимому снижению мышечной силы .
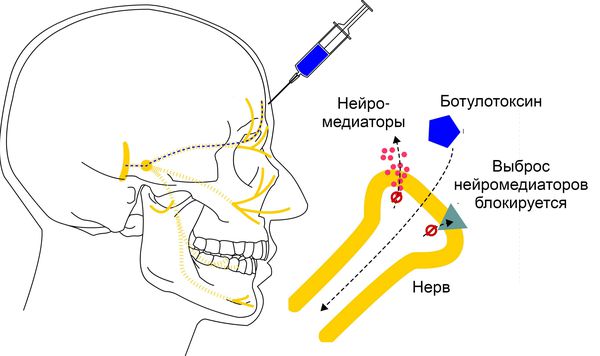
Принцип действия ботулотоксина
В России разрешены к применению следующие препараты БТА:
- 100-единичные: ботокс, лантокс, ксеомин, релатокс, ботулакс (некоторые препараты выпускаются во флаконах по 50 и 200 единиц);
- 300- и 500-единичный: диспорт.
Дозировка рассчитывается индивидуально в соответствии с инструкцией по медицинскому применению. Коэффициент пересчёта единиц действия между диспортом и 100-единичными препаратами по неврологическим показаниям составляет 3:1 и менее, по эстетическим показаниям — 2,5:1 . Окончательный расчёт дозировки остаётся за врачом.
Лечение ботулотоксином должно выполняться опытными специалистами, прошедшими соответствующую подготовку. Доза введения в одну точку для 100-единичных препаратов БТА составляет 1,25-5 ЕД. Инъекции выполняются в 3-6 точек с каждой стороны. Средняя суммарная доза на каждую сторону составляет 15-30 ЕД, соответственно, за одну процедуру расходуется 30-60 ЕД препарата. Нельзя вводить ботулотоксин в среднюю зону верхнего века, поскольку это может привести к птозу (опущению века) .
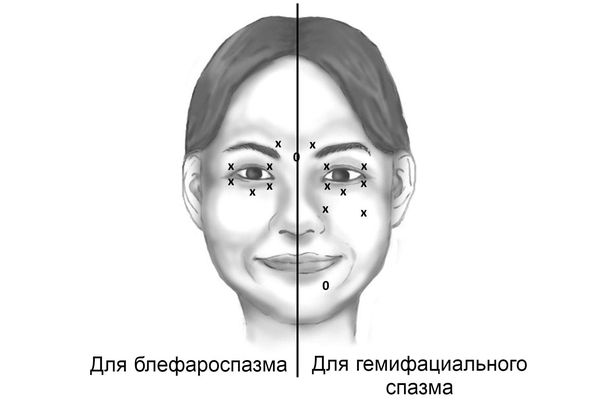
Примерная схема инъекций ботулотоксина
Возможные побочные явления БТА:
- очень часто — птоз;
- часто — слабость мышц лица, диплопия (двойное зрения), сухость глаз, отёк век, слезоотделение;
- нечасто — парез мышц лица;
- редко — офтальмоплегия (поражение глазодвигательных нервов), заворот века .
Для снижения рисков побочных явлений важно соблюдать дозу БТА, начинать лечение с минимально эффективной дозировки. Препараты, влияющие на передачу нервных импульсов, такие как антибиотики группы аминогликозидов (амикацин, гентамицин и др.), должны применяться с осторожностью .
Перед проведением ботулинотерапии врач обязательно должен оформить добровольное информированное согласие на выполнение инъекций. После инъекций БТА рекомендуется в течение 20 мин активно сокращать инъецированные мышцы и в течение часа находиться под медицинским наблюдением для контроля за появлением немедленных аллергических реакций. Чтобы уменьшить риск появления внутрикожных гематом на лице, рекомендуется в течение 10-20 минут охлаждать места инъекций .
Другим эффективным способом устранения симптомов блефароспазма являются розовые солнцезащитные очки (с фильтром FL-41). Их используют во избежание провокации зажмуривания .

Очки с фильтром FL-41
Лекарственная терапия блефароспазма ушла в прошлое, однако при невозможности проведения БТА могут быть назначены следующие препараты: дофаминергические, холинергические, серотонинергические, катехоламины, ГАМК, антиконвульсанты, бензодиазепины, нейролептики. Их эффективность не превышает 20 %, часто носит временный характер, требуется ступенчатое увеличение дозы и длительный приём. Наиболее часто назначаются клоназепам и баклофен. Однако нужно помнить, что многие препараты обладают побочными явлениями, включая привыкание.
Наименьшим эффектом обладают миорелаксанты (толперизон, тизанидин), бензамиды (сульпирид, тиаприд) и антидепрессанты (амитриптилин, флуоксетин, пароксетин, сертралин, флувоксамин, тразодон) и анксиолитики (противотревожные препараты). Они назначаются в качестве дополнения к другим препаратам для коррекции сопутствующих патологий (болевого синдрома, эмоциональных и/или соматоформных расстройств) .
В качестве дополнительного метода лечения может быть применена блефаропластика — операция по удалению избыточной кожи и мягких тканей верхнего века. Она улучшает переносимость и результаты инъекций БТА .
Глубокая стимуляция мозга (вживление в организм специального устройства, которое посылает электроимпульсы в нужную часть мозга) показали незначительную эффективность при блефароспазме. К тому же есть вероятность послеоперационных побочных эффектов: нарушения речи, парестезии, развития гипокинезий, расстройства координации, инфицирования, нарушений работы имплантируемого генератора, повреждения электродов. Вопрос о проведении данной процедуры можно рассматривать при отсутствии эффекта после 3-6 процедур БТА в достаточной дозе, т. е. при резистентности к БТА, что встречается крайне редко . Другие хирургические методы коррекции блефароспазма недостаточно эффективны и травматичны .
Глубокая стимуляция мозга
Отдельно стоит уделять вниманию социализации и адаптации пациента: включать его в группы психологической поддержки, психотерапии и когнитивно-поведенческой терапии .
Прогноз. Профилактика
При регулярном лечении блефароспазм можно достичь спонтанной ремиссии на многие годы, но не стоит забывать о высокой вероятности рецидива.
Для профилактики следует оптимизировать условия на своём рабочем месте, особенно для людей, работающих с повышенной нагрузкой на зрительный аппарат. Важно соблюдать рациональный режим труда и отдыха, регулярно выполнять дозированные физические нагрузки, избегать стрессовых перегрузок, травм и болезненных манипуляций на голове и шее, включая мануальную терапию .
Список литературы
- Орлова О. Р. Фокальные дистонии: современные подходы к диагностике и возможности ботулинотерапии // Нервные болезни. — 2016. — № 4. — С. 3-13.
- Одинак М. М., Дыскин Д. Е., Литвиненко И. В. Клиническая диагностика в неврологии: руководство для врачей. — СПб.: ВМедА, 2016. — 578 с.
- Всероссийское общество неврологов. Клинические рекомендации по диагностике и лечению дистонии. — М., 2014. — 26 с.
- Артеменко А. Р., Шавловская О. А., Мхитарян Э. Р. Актуальные вопросы применения ботулинического токсина типа А при лечении блефароспазма // Клиницист. — 2019. — № 3-4. — С.43-52.
- Molloy A., Williams L., Kimmich O., et al. Sun exposure is an environmental factor for the development of blepharospasm // J Neurol Neurosurg Psychiatry. — 2016; 87 (4): 420-424. ссылка
- Simpson D., Hallett M., Ashman E., Comella C., et al. Practice guideline update summary: Botulinum neurotoxin for the treatment of blepharospasm, cervical dystonia, adult spasticity, and headache. Report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology // Neurology. — 2016; 86 (19): 1818-1826. ссылка
- Толмачева В. А. Краниальная дистония // Неврология, нейропсихиатрия, психосоматика. — 2018. — № 1. — С. 90-95.
- Залялова З. А. Синдром Мейжа или сегментарная краниоцервикальная дистония: терминология, история изучения и современный взгляд // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2015. — № 12. — С. 133-136.
- Орлова О. Р., Тимербаева С. Л., Хатькова С. Е. и др. Применение препарата Диспорт® (ботулинический токсин типа А) для лечения фокальных дистоний (медицинская технология). — М., 2011. — С. 66.
- Micheli F., Scorticati M., Folgar S., Gatto E. Development of Parkinson’s Disease in Patients With Blepharospasm // Mov Disord. — 2004; 19 (9): 1069-1072.
- Hallett M. Blepharospasm: recent advances // Neurology. — 2002; 59 (9): 1306-1312. ссылка
- Allam N., Frank J., Pereira C., Tomaz C. Sustained attention in cranial dystonia patients treated with botulinum toxin // Acta Neurol Scand. — 2007; 116 (3): 196-200.
- Albanese A., Lalli S. Is this dystonia? // Mov Disord. — 2009; 24 (12): 1725-1731. ссылка
- Rutledge J., Hilal S., Silver A., Defendini R., Fahn S. Magnetic resonance imaging of dystonic states // Adv Neurol. — 1988; 50: 265-275.
- Meunier S., Lehericy S., Garnero L., Vidailhet M. Dystonia: lessons from brain mapping // Neuroscientist. — 2003; 9 (1): 76-81.ссылка
- Scott A., Kennedy R., Stubbs H. Botulinum A. Toxin Injection as a Treatment for Blepharospasm // Arch Ophthalmol. — 1985; 103 (3): 347-350.
- Frueh B., Felt D., Wojno T., Musch D. Treatment of blepharospasm with botulinum toxin. A preliminary report // Arch Ophthalmol. — 1984; 102 (10): 1464-1468.ссылка
- Popescu M., Popescu S., Cernat C., Boariu A., et al. Injecting botulinum toxin into the treatment of blepharospasm // Rom J Ophthalmol. — 2018; 62 (2): 162-165. ссылка
- Оддерсон И. Ботулинотерапия. Карманный справочник / Пер. с англ. — М.: Практика, 2011. — 176 с.
- Орлова О. Р. Тимербаева С. Л., Хатькова С. Е., Костенко Е. В. и др. Соотношение единиц действия различных препаратов ботулинического нейропротеина при использовании в неврологической практике // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2017. — № 9. — С. 132-141.
- Jost W. Pictorial Atlas of Botulinum Toxin Injection: Dosage, Localization, Application. — 2013. — Р. 286.
- Ho R., Fang P., Chao T., Chien C., Kuo M. Increase lipid tear thickness after botulinum neurotoxin A injection in patients with blepharospasm and hemifacial spasm // Sci Rep. — 2018; 8 (1): 8367. ссылка
- Лихачев С. А., Веевник Е. В., Василевская Л. А. Диагностика и лечение различных форм блефароспазма // Журнал ГрГМУ. — 2006. — № 3. — С. 111-113.
- Всемирная организация здравоохранения. Международная статистическая классификация болезней и связанных со здоровьем проблем. 10-й пересмотр (МКБ-10). — Женева, 1992.