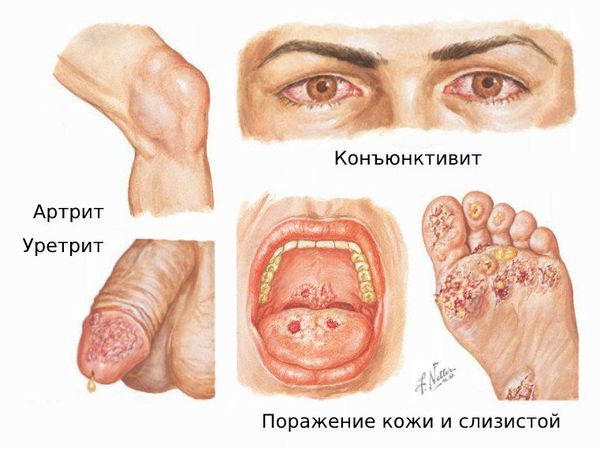
Болезнь Рейтера (Reiter’s disease) — это сочетанное поражение мочеполовых органов, глаз и суставов, которое развивается в течение месяца после перенесённой кишечной или мочеполовой инфекции. Типичная триада симптомов при болезни Рейтера — уретрит, конъюнктивит и артрит, также возможно поражение кожи и слизистых оболочек.
Симптомы болезни Рейтера
Синонимы: урогенитальный реактивный артрит, синдром Рейтера, синдром Фиссенже — Леруа — Рейтера, реактивный уроартрит, ревматоидоподобный артрит с очагом инфекции в мочеполовых органах, уретроокулосиновиальный синдром, урогенный реактивный артрит и др.
Чаще всего используются термины «болезнь Рейтера» или «синдром Рейтера», хотя помимо Рейтера это заболевание описывали и другие врачи. Однако в последние годы термин «синдром Рейтера» стали рассматривать лишь с позиции исторического интереса. Авторы чаще стали использовать альтернативные обозначения — «урогенный реактивный артрит» или «хламидийиндуцированный реактивный артрит».
Распространённость
Заболеваемость урогенным реактивным артритом оценивается в 4,6–5 случаев на 100 тыс. населения . Болезнь Рейтера чаще встречается у мужчин, выраженные симптомы обычно начинают проявляться в возрасте 20–40 лет. Мужчины болеют чаще из-за более активной половой жизни и повышенного риска заражения уретральными инфекциями. Кроме того, ткань предстательной железы содержит много активных ферментов (энзимов) и вазоактивных веществ, которые при иммунологических реакциях могут высвобождаться из поражённого органа и усиливать воспалительные процессы.
Болезнь также может развиваться у пожилых людей и у детей. Дети заражаются внутриутробно, когда проходят через родовые пути матери .
Причины болезни Рейтера
Реактивные артриты возникают из-за аутоиммунного ответа организма на проникновение инфекционного агента. При этом иммунитет повреждает собственные ткани, изменённые в ходе длительного воспаления.
Непосредственной и самой частой причиной болезни Рейтера являются хламидии. Их находят в урогенитальных путях у большинства пациентов, а в крови выявляют противохламидийные антитела. Хламидии или их антигены находят и в синовиальной (суставной) жидкости.
По данным Всемирной организации здравоохранения (ВОЗ), у 10 % больных с урогенитальным хламидиозом могут впоследствии возникнуть осложнения со стороны суставов, глаз и сердца .
В редких случаях причиной урогенного реактивного артрита становятся гонококки. Реактивный артрит, как правило, возникает после полного выведения гонококка из организма, поэтому терапия, направленная на уничтожение возбудителя, не может остановить развитие реактивного артрита.
Уреаплазмы и урогенитальные микоплазмы тоже способны стимулировать развитие урогенного реактивного артрита. Кроме того, гонококки, уреаплазмы, микоплазмы или их ассоциации могут перевести латентную (скрытую) хламидийную инфекцию в клинически выраженное заболевание и запустить её распространение из первичного очага по кровеносным и лимфатическим сосудам.
Причиной реактивного артрита иногда становится кишечная инфекция: шигеллы, иерсинии, кампилобактеры и др. При возникновении типичной триады симптомов (уретрита, конъюнктивита и артрита) заболевание называют синдромом Рейтера.
Факторы риска развития болезни Рейтера
- Носительство гена HLA-B27 — основной предрасполагающий фактор. Его выявляют у 50–80 % больных. Если у человека есть этот ген, вероятность развития урогенного реактивного артрита увеличивается в 50 раз .
- Хронический простатит (уретропростатит), особенно если он длится больше трёх лет.
- Гонорея в анамнезе.
- Микстинфекции — заражение хламидийной инфекцией в сочетании с уреаплазмой, гонореей или микоплазмой.
- Нерегулярное и неполное лечение половых инфекций.
- Инфекции, которые возникают на фоне уже имеющегося заболевания и осложняют его течение, например острая гонорея или кишечная инфекция на фоне латентной хронической хламидийной инфекции.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни Рейтера
При попадании инфекционного агента в организм вначале возникает очаг в мочеполовых органах. У мужчин развивается воспаление уретры и простаты (уретропростатит), у женщин воспаляется шейка матки (цервицит) и придатки матки (аднексит).
Иногда процесс протекает остро, но чаще имеет стёртую форму. У хламидийных инфекций обычно хроническое рецидивирующее течение.
Симптомы негонококкового уретрита можно заметить через 7–28 дней после незащищённого полового контакта. Появляются скудные слизисто-гнойные выделения из мочеиспускательного канала или только неприятные ощущения в нём при мочеиспускании.
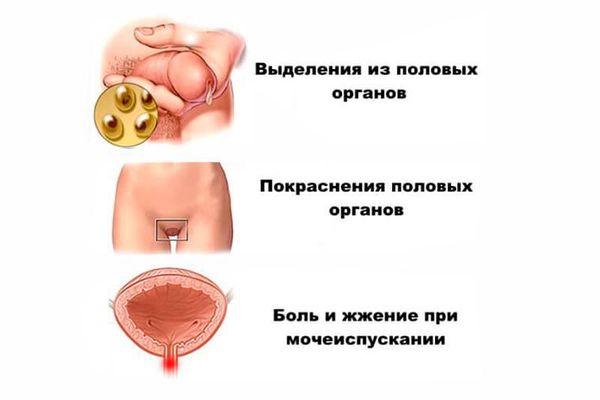
Симптомы хламидиоза
Первые симптомы болезни Рейтера появляются через 2–4 недели после перенесённой инфекции. Часто повышается температура тела: при острых формах может подняться до 39 ˚C и выше, при подострых и хронических — до 37,1–38,0 °C .
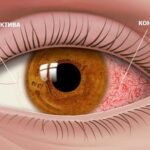
У пациента появляются глазные симптомы: развиваются конъюнктивиты, увеиты и эписклериты со светобоязнью, слезотечением, болью в глазах, их покраснением, слизистыми или гнойными выделениями из глаз. Конъюнктивит встречается у 53 % пациентов с уретральным хламидиозом . Он может объясняться как поражением конъюнктивы хламидиями, так и реакцией иммунитета. Обычно он бывает двусторонним и слабовыраженным. Протекает с покраснением глаз, длится 1–2 дня.
У 20 % больных поражение глаз развивается в виде острого или хронического переднего увеита. Если процесс затрагивает зрительные нервы, то снижается зрение .
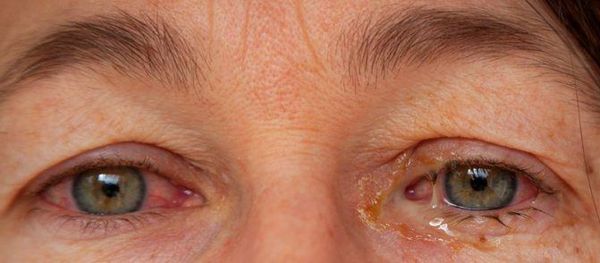
Конъюнктивит
Через 1–1,5 месяца после острой мочеполовой инфекции или обострения хронического очага развивается асимметричный артрит ног по типу «лестницы» снизу вверх (например, правый голеностопный — левый голеностопный — правый коленный — левый коленный и т. д.). Обычно воспаляется 1–3 сустава, но иногда процесс затрагивает больше четырёх суставов (полиартрит).
Артриты сопровождаются болями, которые усиливаются ночью и утром. Также пациента беспокоит утренняя скованность, припухлость и покраснение области суставов. Характерны боли в пятках из-за воспаления пяточного сухожилия (тендинита) и околосуставных сумок (бурсита) в области пяток. Достаточно быстро могут формироваться пяточные шпоры. Именно при урогенитальном артрите наблюдается сосискообразная деформация пальцев стоп.
Суставы рук поражаются редко и в основном при очень остром начале реактивного артрита, преимущественно после кишечной инфекции.
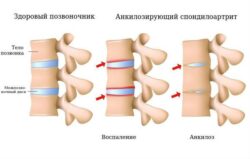
Болезнь Рейтера относят к группе серонегативных спондилоартритов. Это группа болезней, которые отличаются общим лабораторным признаком (отсутствием ревматоидного фактора в крови) и схожими клиническими проявлениями: поражением крестцово-подвздошных сочленений и вышележащих отделов позвоночника. Это объясняет ещё один типичный симптом урогенного реактивного артрита — боли в спине. Чаще всего болит поясничный и пояснично-крестцовый отделы позвоночника, но иногда болезнь затрагивает грудной и шейный отделы. Боль возникает ночью и усиливается к утру. Подвижность позвоночника при этом существенно не страдает.
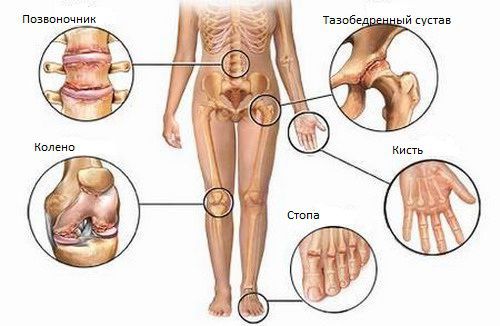
Суставы, которые поражаются при болезни Рейтера
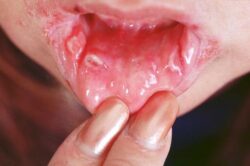
Возможно появление разнообразных кожных проявлений в виде псориазоподобных высыпаний, безболезненных, самостоятельно заживающих язвочек в полости рта, язвенноподобных изменений на головке пениса вокруг уретры (цирцинарный баланит) и др. По данным разных авторов, такие симптомы появляются в 20–70 % случаев .
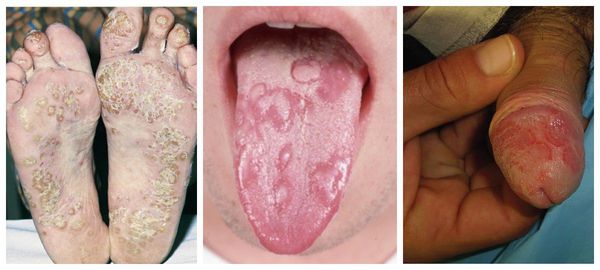
Псориазоподобные высыпания, язвы на языке, цирцинарный баланит
Патогенез болезни Рейтера
Болезнь Рейтера — это инфекционное заболевание, которое развивается у людей с генетической предрасположенностью (носителей HLA-B27) и сниженными факторами неспецифической устойчивости к патогенам. К таким факторам можно отнести бактериальную активность сыворотки крови, активность комплемента и др.
Инфекционно-токсическая стадия. В мочеполовых органах или кишечнике формируется первичный очаг инфекции. Затем патогены вместе с макрофагами и дендритными клетками перемещаются из этого очага в суставы и другие органы. Дальнейшее развитие событий зависит от наличия или отсутствия HLA-B27 и состояния неспецифических факторов защиты .
Стадия иммунного воспаления. Если вовремя не провести лечение и не уничтожить возбудителя, инфекция станет хронической. Длительное воспаление повреждает и изменяет ткани организма, иммунная система начинает распознавать эти ткани как чужеродные и повреждает их. Такой процесс называют аутоиммунным воспалением.
При аутоиммунном процессе в большом количестве образуются циркулирующие иммунные комплексы (антиген—антитело). Они фиксируются в тканях суставов, кожи, глаз и предстательной железы и запускают выработку провоспалительных цитокинов: простагландинов, интерлейкинов, фактора некроза опухоли и др. В результате в поражённых органах возникает и поддерживается воспаление.
Ведущая роль в регуляции иммунного ответа принадлежит человеческим лейкоцитарным антигенам — HLA (Human Leucocyte Antigen). HLA — это группа белков на поверхности лейкоцитов, которая отвечает за распознавание своих и чужеродных клеток, также эта система запускает и реализует иммунный ответ. Целый ряд тяжёлых заболеваний связан с наличием в геноме тех или иных генов HLA: болезнь Бехтерева, диффузный токсический зоб, инсулинзависимый сахарный диабет, болезнь Аддисона, псориатический артрит и др.
В механизме возникновения и развития болезни Рейтера система HLA также имеет ведущее значение. Во-первых, согласно теории «антигенной мимикрии», между антигеном HLA-B27 и бактериальным антигеном есть сходство, вследствие чего микроорганизм не распознаётся как чужеродный. Из-за этого инфекция присутствует в организме долгое время и стимулирует выработку антител, которые атакуют собственные ткани.
Во-вторых, ген Ir (Immune response genes), тесно связанный с системой HLA, определяет низкий иммунный ответ на инфекционный фактор при болезни Рейтера, влияет на выработку иммуноглобулинов и взаимодействие Т- и В-клеток. Всё это изменяет реактивность организма и ведёт к иммунодефициту.
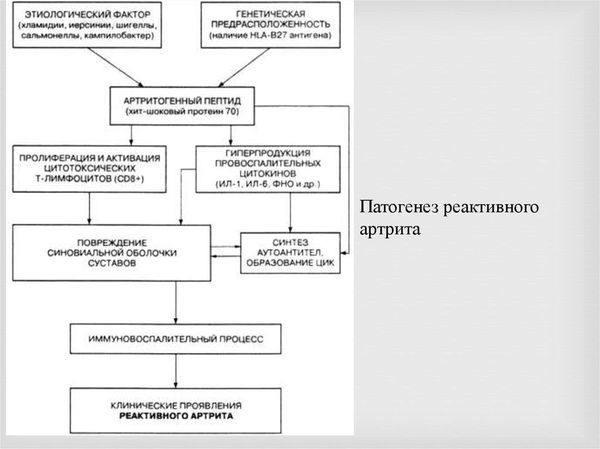
Патогенез реактивного артрита
Классификация и стадии развития болезни Рейтера
Болезнь Рейтера относится к реактивным артритам. В эту же группу входят артриты, которые возникают после кишечных инфекций, вызванных йерсиниями, кампилобактерами, сальмонеллами и шигеллами.
Ранее к этой же группе относили и артриты, возникающие после носоглоточных и вирусных инфекций, болезни Лайма и др. Однако после рабочего совещания экспертов в Берлине в 1999 году реактивными артритами считают только артриты урогенитальной и кишечной этиологии .
Классификация по причине:
- Спорадическая форма, вызываемая урогенитальными инфекциями.
- Эпидемическая форма, возникающая после перенесённого энтероколита.
По течению заболевания:
- Острая форма — первичная суставная атака длится до двух месяцев.
- Затяжная — первичная суставная атака длится до одного года.
- Хроническая — первичная суставная атака длится больше одного года
- Рецидивирующая — суставная атака развивается не менее чем через 6 месяцев после ремиссии заболевания .
Некоторые авторы отдельной формой считают болезнь Рейтера, которая переходит в анкилозирующий спондилоартрит (болезнь Бехтерева, при которой развивается необратимая тугоподвижность позвоночника), псориатический артрит и ревматоидный артрит .
Болезни Рейтера протекает в две стадии :
- Инфекционная, или инфекционно-токсическая. Наблюдается в течение первых трёх месяцев после первичного инфицирования. При этом возбудитель находится в мочеполовом или кишечном тракте.
- Иммунопатологическая, или аутоиммунная. Наступает через три месяца после первичного инфицирования. В этой стадии преобладают признаки иммунного воспаления в предстательной железе, коже, синовиальной оболочке суставов и конъюнктиве глаза.
Осложнения болезни Рейтера
Хламидиоз может протекать с осложнениями и поражать урогенитальный тракт как у мужчин, так и у женщин. При восходящей хламидийной инфекции у женщин поражается слизистая оболочка матки, труб, яичников и брюшины.
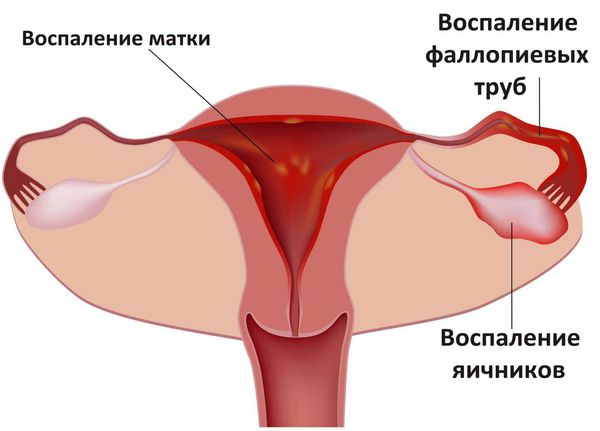
Воспаление матки и придатков
Хламидии выявляются у 57 % женщин, страдающих бесплодием, и у 87 % женщин с невынашиванием беременности. Встречаются также осложнения в виде перигепатита (воспаления капсулы печени), периколита (воспаления брюшины, покрывающей ободочную кишку) и периаппендицита (воспаления брюшинного покрова аппендикса) .
Восходящая хламидийная инфекция у мужчин может осложняться простатитом, везикулитом, эпидидимитом и орхоэпидидимитом. В результате у мужчин развивается андрогенная недостаточность, нарушается половая потенция и ухудшается сперматогенез.
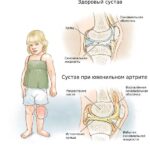
При хроническом течении болезни Рейтера полной ремиссии артритов не происходит. Поэтому развиваются осложнения в виде подвывихов суставов, контрактур, анкилозов, деструкции суставов, молоткообразной деформации пальцев стоп и др. Эти осложнения могут привести к инвалидизации пациентов.
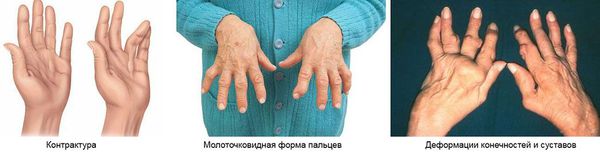
Деформация суставов
Системные проявления болезни Рейтера
При хронической и часто рецидивирующей форме болезни Рейтера встречаются системные проявления этого заболевания. Поражение сердца возникает у 50–80 % больных. Аорта часто расширяется на уровне клапанного кольца, в результате формируется аортальная недостаточность в сочетании с пролапсом митрального клапана без видимых изменений его створок. Также могут возникать коронарный артериит (воспаление артерий сердца) с развитием инфаркта миокарда, эндокардита и перикардита .
Значительно реже поражаются другие органы и системы. Неврологические нарушения в виде поражения периферических и черепно-мозговых нервов, болевого синдрома по ходу периферических нервов, мышечная атрофия чаще протекают в виде скрытых или субклинических форм, которые выявляются только при проведении электронейромиографии.
Редкие осложнения со стороны внутренних органов:
- Менингит — воспаление оболочек головного и спинного мозга.
- Менингоэнцефалит — воспаление оболочек и вещества мозга.
- Транзиторная гемиплегия — временный паралич в ноге и руке с одной стороны тела.
- Токсическая миелопатия — поражение спинного мозга.
- Поражение почек, вплоть до хронической почечной недостаточности.
- Плеврит (воспаление плевральных листков), пневмония, очаговая инфильтрация лёгких .
Диагностика болезни Рейтера
Специфических тестов для определения болезни Рейтера не существует. Как правило, диагноз ставится на основании данных анамнеза и результатов осмотра.
Американская ревматологическая ассоциация в 1991 году предложила следующие критерии диагностики заболевания:
- серонегативный асимметричный артрит;
- уретрит или цервицит, диарея;
- воспалительные изменения глаз;
- специфические изменения на коже.
Иногда болезнь Рейтера сложно диагностировать, так как основные симптомы (артрит, уретрит и конъюнктивит) проявляются не одновременно, а последовательно. При обследовании могут присутствовать один или два симптома. Артрит и конъюнктивит обычно появляются через 1–3 месяца после уретрита. Иногда артрит развивается раньше, чем поражение глаз, но может быть наоборот: вначале появляются симптомы конъюнктивита, и только потом вовлекаются суставы .
Сбор жалоб и анамнеза. Осмотр.
Болезнь Рейтера можно заподозрить при восходящем артрите, который возник после перенесённой урогенитальной инфекции. При этом пациенты будут жаловаться на боль суставов, отёк и покраснение кожи. Артрит иногда сопровождается другими поражениями:
- бурситом — воспалением синовиальных сумок преимущественно в области суставов;
- энтезитом — воспалением мест прикрепления сухожилия или связки к кости или суставной капсуле;
- фасциитом — воспалением фасций;
- дактилитом — воспалением пальца;
- синовитом — воспалением синовиальной оболочки.
Конъюнктивит чаще развивается на обоих глазах, сопровождается покраснением и слизисто-гнойным отделяемым.
Наиболее характерными проявлениями урогенного реактивного артрита на коже являются:
- цирцинарный баланит — язвенноподобные изменения кожи головки полового члена вокруг уретры;
- бленнорейная кератодермия — мелкие пузырьки на коже ладоней и подошв, которые быстро покрываются чешуйками.
Иногда возникают безболезненные язвочки на слизистой оболочке полости рта и псориазоподобные высыпания на коже. Псариазоподобные высыпания могут появиться при генерализованных формах, в этом случае симптомы будут нарастать по мере развития суставного синдрома.
Лабораторная диагностика
При лабораторной диагностике выявляются хламидии в урогенитальном тракте или противохламидийные антитела в крови, отрицательный ревматоидный фактор, наличие в фенотипе антигена HLA-B27, стойкое повышение скорости оседания эритроцитов (СОЭ), лейкопения (снижение количества лейкоцитов в периферической крови) и высокий титр аутоантител к простате у мужчин.
Лабораторные данные относят к «малым» критериям реактивного артрита и являются вспомогательными в постановке диагноза. При наличии асимметричного артрита ног с предшествующей клинически выраженной инфекцией (мочеполовой или кишечной) диагноз можно поставить только на основании клинических проявлений.
Инструментальная диагностика
Методы визуализации при болезни Рейтера не показывают каких-либо специфических изменений. Но поскольку это заболевание относится к группе серонегативных спондилоартритов, необходимо провести рентгенографию позвоночника и костей таза. На рентгенограмме костей таза определяются признаки воспаления крестцово-подвздошных сочленений (сакроилеита), вплоть до их анкилоза (сращения) при отсутствии лечения.
В позвоночнике формируются синдесмофиты (костные мостики между позвонками), грубые оссификаты (очаги патологического окостенения) в виде скобок рядом с позвоночником, при этом подвижность позвоночника значительно не ограничивается.
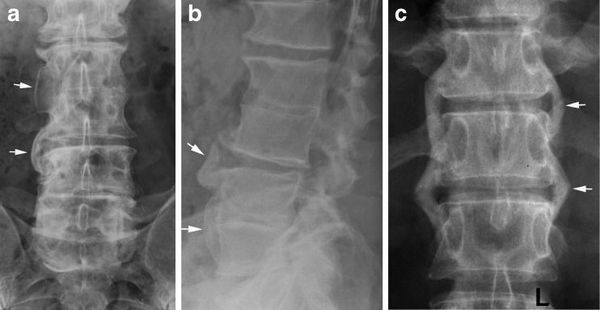
Синдесмофиты на рентгенограмме
Дифференциальная диагностика проводится с ревматоидным артритом, псориатическим артритом, анкилозирующим спондилоартритом, гонорейным артритом, ревмакардитом, травматическим артритом, бруцеллёзным артритом, артритом при язвенном колите.
Лечение болезни Рейтера
Антибактериальная терапия
Лечение болезни Рейтера направлено на уничтожение возбудителя инфекции и уменьшение симптомов. Антибактериальная терапия хламидийной инфекции включает в себя макролиды (Эритромицин, Олеандомицин, Азитромицин), тетрациклины и фторхинолоны (Офлоксацин, Моксифлоксацин). Как правило, для лечения выбирают макролиды, так как их концентрация в тканях гораздо выше, чем в плазме. Кроме того, концентрация долго (до 10–21 дня) остаётся высокой в тканях предстательной железы и матки.
Тетрациклины применяют реже из-за побочных эффектов: фотосенсибилизации, лекарственного гепатита, тромбоцитопении (снижения количества тромбоцитов), агранулоцитоза (резкого снижения количества лейкоцитов). Их не применяют при лечении детей, беременных женщин и кормящих матерей.
Фторхинолоны — это препараты резерва при лечении хламидийной инфекции. Их применяют при устойчивости хламидий к макролидам и тетрациклинам.
Длительность курса антибиотикотерапии при наличии суставного синдрома должна быть от 28–30 дней при остром течении заболевания до двух месяцев при хроническом . Лечение проводится под микробиологическим контролем. Контроль излеченности проводится трёхкратно (в течение трёх дней) через месяц после начала лечения. Повторное трёхкратное исследование проводят ещё через месяц, затем через 2 и 6 месяцев. При неэффективности первого курса антибиотикотерапии второй курс проводится антибиотиком из другой группы. Эффективность лечения хронического хламидиоза после двух курсов антибиотикотерапии довольно низкая — 75 % .
Противовоспалительная терапия
Лечение артрита нужно начинать при первых признаках воспаления суставов и околосуставных мягких тканей. Препаратами первой линии являются нестероидные противовоспалительные средства (НПВС). Выбор конкретного НПВС зависит от активности воспалительного процесса, выраженности болевого синдрома, сопутствующей патологии и переносимости препарата.
При неэффективности НПВС используются пероральные формы глюкокортикоидов — Преднизолон. После достижения терапевтического эффекта дозу глюкокортикоидов постепенно снижают. Если в суставной сумке скопилось много синовиальной жидкости, рекомендуется её удалить и ввести глюкокортикоиды в сустав. Большие дозы глюкокортикоидов (Метипреда) на короткий срок назначаются при затяжном течении болезни Рейтера и выраженной иммунологической активности. Такая терапия проводится в стационаре.
При хронизации процесса, системных проявлениях и неэффективности лечения могут назначить базисные противовоспалительные препараты. Они уменьшают выраженность суставного синдрома и снижают количество воспалительной жидкости. Наиболее широко используется Сульфасалазин, который обладает антибактериальным и иммуносупрессивным эффектом. Также могут применяться Метотрексат и Азатиоприн. Производные хинолина (Делагил, Плаквенил) при болезни Рейтера применяются гораздо реже из-за недостаточной эффективности.
Прогноз. Профилактика
Прогноз в острых случаях урогенного реактивного артрита благоприятный у большинства пациентов. У 35 % больных заболевание длится не более 6 месяцев и рецидивов в дальнейшем не наблюдается. Ещё у 35 % возникают рецидивы, чаще всего в виде артритов и энтезитов (воспаления участков прикрепления сухожилий и связок к кости), значительно реже в виде системных проявлений. У части пациентов (25 %) наблюдается затяжное или первично хроническое течение болезни с медленным прогрессированием. У остальных болезнь Рейтера протекает тяжело: с развитием деструктивного артрита или анкилозирующего спондилоартрита .
При хронической форме болезни в 1,2–1,5 % случаев наблюдаются инвалидизация и летальные исходы .
Факторами риска хронизации процесса и неблагоприятного прогноза считаются неэффективность НПВС, артрит тазобедренных суставов, спондилоартрит, начало заболевания до 16 лет, высокая лабораторная активность на протяжении трёх месяцев и более, мужской пол, наличие внесуставных проявлений, носительство HLA-B27.
Профилактика болезни Рейтера
Первичная профилактика:
- Предупреждение урогенитальных и кишечных инфекций.
- Своевременное лечение первичного очага инфекции у обоих половых партнёров (даже при отсутствии у одного из них симптомов заболевания).
- Раннее распознавание клинических проявлений урогенного реактивного артрита.
К мерам вторичной профилактики относится тщательное динамическое наблюдение за клиническим и иммунологическим статусом больного. Пациент с болезнью Рейтера должен находиться под диспансерным наблюдением не менее 7 лет после излечения . Первые 3 месяца пациенты должны посещать врача ежемесячно, затем каждые 3 месяца до конца первого года наблюдения. Потом осмотр и обследование проводятся раз в 6–12 месяцев в зависимости от состояния здоровья больного.
Основные цели диспансеризации:
- Выявить патологическое состояние мочеполовых органов, опорно-двигательного аппарата, других органов и систем.
- Вылечить воспаление в мочеполовых органах, а также хроническую инфекцию других органов, так как любой очаг воспаления в организме может спровоцировать обострение реактивного уроартрита.
- Предотвратить повторное заражение при контакте с неизлеченным или новым половым партнёром.
- Предотвратить остаточные суставные процессы при хроническом течении заболевания.
- Своевременно пролечить поздние осложнения у венеролога-уролога (гинеколога), ревматолога, офтальмолога или кардиолога.
Список литературы
- Насонов Е. Л., Насонова В. А. Ревматология. Национальное руководство — М.: ГЭОТАР-Медиа, 2010. — 738 с.
- Насонова В. А., Астапенко М. Г. Клиническая ревматология. — М.: Медицина, 1989. — 420 с.
- Заболотных И. И. Болезни суставов: руководство для врачей. — СПб.: СпецЛит, 2013. — 270 с.
- Ковалев Ю. Н., Молочков В. А., Петрова М. С. Болезнь Рейтера. — М.: ГЭОТАР-Медиа, 2006. — 224 с.
- Бельгов А. Ю. Реактивные артриты: диагностика и лечение // Лечебное дело. — 2009. — № 2. — С. 45–52.
- Федотов В. П. Болезнь Рейтера (история, этиология, эпидемиология, патогенез, клиника и течение, поражение кожи, глаз, опорно-двигательного аппарата и других органов): клиническая лекция // Дерматовенерология. Косметология. Сексопатология. — 2016. — № 1–4. — С. 82–107.
- Лила А. М., Гапонова Т. В. Реактивные артриты: особенности патогенеза и терапевтическая тактика // РМЖ. Ревматология. — 2010. — № 27. — С. 1663–1666.
- Аснер Т. В., Калягин А. Н. Урогенитальные реактивные артриты: современные аспекты диагностики и лечения // Современная ревматология. — 2010. — № 4. — С. 11–15.
- Палеев Ф. Н., Молочкова Ю. В., Петрова М. С. Новый метод дифференциальной диагностики урогенитального реактивного и псориатического артритов // Фарматека. — 2018. — № 5. — С. 28–34.
- Бабушкин А. Э., Исрафилова Г. З., Казакбаева Р. А. Клинический случай болезни Рейтера // Точка зрения. Восток-Запад. — 2019. — № 3. — С. 101–104.
- Пострелко М. Д., Багирова Г. Г., Воронина Л. Г. Урогенный реактивный артрит: этиопатогенетические аспекты // Врач. — 2017. — № 12. — С. 9–11.
- Молочков А. В., Петрова М. С. Пример комплесного подхода к диагностике и лечению урогенного реактивного артрита (болезни Рейтера) // Альманах клинической медицины. — 2016. — № 1. — С. 121–127.
- Прилепская В. Н., Абуд И. Ю. Хламидийная инфекция в акушерстве и гинекологии // РМЖ. Регулярные выпуски. — 1998. — № 5. — С. 2–3.
- Семин Е. В., Блохин Б. М., Каграманова К. Г., Майорова О. А. Система HLA: строение, функции, очевидная и возможная связь с аутоиммунными и атопическими заболеваниями // Лечебное дело. — 2012. — № 1. — С. 4–9.