Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
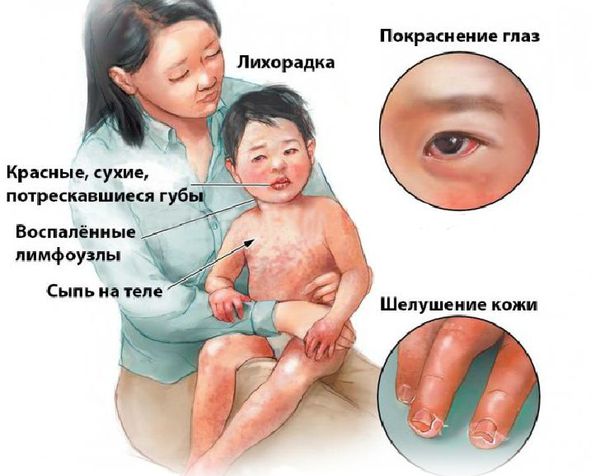
Проявления болезни Кавасаки
Впервые болезнь описана в Японии в 1967 году доктором Томисаку Кавасаки и впоследствии была признана во всём мире как важнейшее заболевание детского возраста . Синдром Кавасаки является наиболее распространённой причиной болезней сердца у детей в развитых странах.
Причины возникновения болезни Кавасаки до конца не изучены, долгое время к ним относили инфекции. На это указывало увеличение числа заболевших в конце зимы и весны и волнообразное географическое распространение эпидемий. Болезнь Кавасаки редко встречается у детей младше четырёх месяцев. Это позволяет предположить, что материнские антитела могут обеспечивать пассивный иммунитет . Подозреваемыми инфекционными агентами были стафилококки, стрептококки, микоплазмы или хламидии, вирусы, такие как аденовирус, парвовирус или вирус Эпштейна ― Барра. Однако в носоглотке, ротоглотке, на коже или в кале больных возбудители выявлены не были . Также было выдвинуто предположение об аутовоспалительном происхождении болезни Кавасаки .
От болезни Кавасаки страдают все этнические группы, но особенно высок уровень заболеваемости в азиатских странах, среди японцев и корейцев, а также при их миграции в другие страны. Частота встречаемости болезни выше среди братьев, сестёр и близнецов, что предполагает генетический вклад в развитие синдрома . По данным на 2008 год, заболеваемость болезнью Кавасаки в Японии составляет 219 случаев на 100 000 детей, на Тайване — 69, в США — 9–19, в Великобритании — 8 . Исследования выявили несколько генов, повышающих восприимчивость к заболеванию и её последствиям в различных этнических популяциях. К ним относятся FCGR2A, CD40, ITPKC, FAM167A-BLK и CASP3, а также гены, влияющие на ответ после введения внутривенного иммуноглобулина и способствующие образованию аневризмы (выпячиванию стенки артерии). На сегодняшний день вопрос генетического вклада в болезнь Кавасаки интенсивно изучается во всём мире.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома Кавасаки
Большинство детей с болезнью Кавасаки нуждаются в медицинской помощи из-за продолжительной лихорадки. Основные симптомы заболевания:
- Изменения со стороны кожи конечностей:
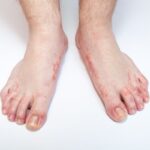
- эритема (покраснение) ладоней и подошв, иногда с болезненными отёками рук или ног, что может препятствовать движениям конечностей;
- чешуйчатое шелушение (отслаивание) эпителия пальцев рук и ног возникает в течение 2–3 недель после начала лихорадки;
- линии Бо (глубокие поперечные «канавки» на ногтях) могут появиться через 1–2 месяца после начала лихорадки.
- Полиморфная сыпь ― на покрасневшей коже появляются красные или фиолетовые бугорки, которые могут принимать различные формы.
- Изменения в ротоглотке:
- эритема, трещины, кровотечение и/или образование корок на губах;
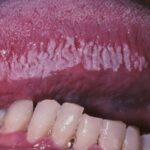
- «клубничный язык» с выпуклыми грибовидными сосочками;
- рассеянное покраснение слизистой оболочки ротоглотки.
- Двусторонний, неэкссудативный (без появления эксудата — отделяемого), безболезненный конъюнктивит наблюдается более чем у 90 % пациентов.
- Острая односторонняя негнойная шейная лимфаденопатия (увеличение лимфоузлов) с диаметром лимфатического узла не менее 1,5 см.
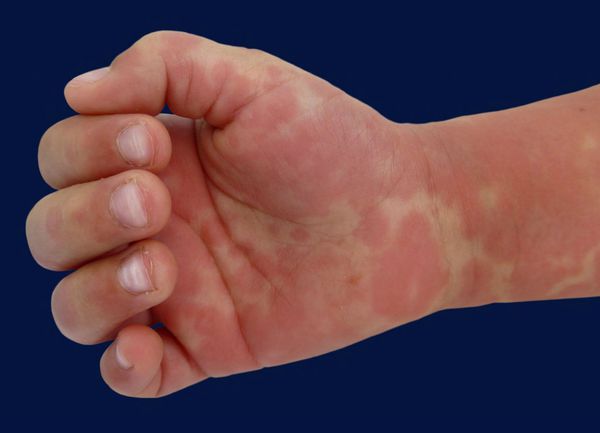
Болезнь Кавасаки
Немаловажный симптом ― высокая температура (часто 40 °C и выше) длительностью более пяти дней. Для постановки диагноза необходимы четыре диагностических критерия из пяти, указанных выше, плюс лихорадка. При аномалии коронарных артерий болезнь Кавасаки может быть диагностирована и при выявлении менее четырёх критериев .
Раздражительность (беспокойство, плаксивость) является важным признаком, который почти всегда присутствует, хотя и не входит в диагностические критерии. Точный механизм раздражительности неясен, но это может быть связано с наличием неинфекционного менингита. Другие относительно распространённые состояния при болезни Кавасаки: артрит, пневмония, увеит, гастроэнтерит (заболевание желудочно-кишечного тракта), дизурия (расстройство мочеиспускания), отит (воспаление среднего уха).
Патогенез синдрома Кавасаки
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
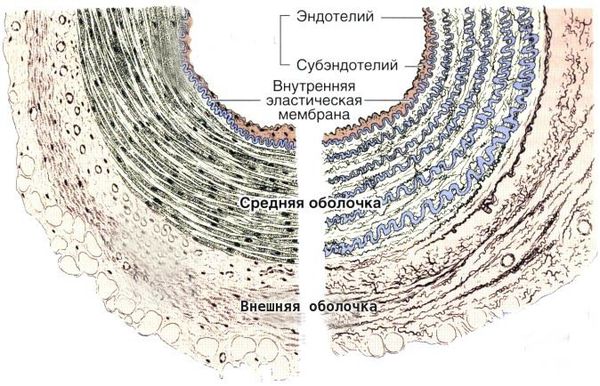
Строение сосудистой стенки
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
При повреждении мелких кровеносных сосудов к месту повреждения устремляются тромбоциты и образуют сгусток — тромб, закрывающий место дефекта сосуда.
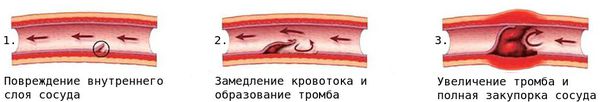
Тромбоз стенки сосуда
Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Классификация и стадии развития синдрома Кавасаки
Существует две формы болезни Кавасаки:
- полная — наличие лихорадки не менее пяти дней и 4-5 клинических признаков, описанных выше;
- неполная ( «атипичная») — типичные клинические признаки заболевания отсутствуют; может наблюдаться, например, почечная недостаточность, которая не характерна для полной формы .
Клинические проявления болезни Кавасаки меняются с течением времени. Условно выделяют три стадии заболевания: острую, подострую и выздоровление . Некоторые авторы добавляют четвёртую хроническую стадию.
Острая стадия начинается с внезапного повышения температуры и длится примерно 7–14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3–4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4–6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2–3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
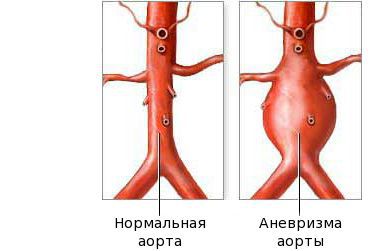
Аневризма аорты
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Осложнения синдрома Кавасаки
За последние пятьдесят лет болезнь Кавасаки стала одним из самых распространённых приобретённых пороков сердца у детей в мире.
Осложнения заболевания :
- устойчивые формы болезни Кавасаки — постоянная или рецидивирующая лихорадка, невосприимчивая к терапии;
- сердечно-сосудистые патологии — расширение коронарных артерий, аневризмы, инфаркт миокарда;
- рецидивирующие формы болезни Кавасаки;
- другие системные осложнения болезни Кавасаки;
В последнее время появление аневризм коронарных артерий при болезни Кавасаки снизилось, благодаря лечению высокими дозами внутривенных иммуноглобулинов. Тем не менее в настоящее время в Японии около 0,2–0,3 % пациентов с болезнью Кавасаки имеют гигантские аневризмы коронарной артерии . У пациентов с аневризмами более 8 мм в диаметре в течение первого года после начала болезни Кавасаки часто развивается острый инфаркт миокарда, что приводит к дисфункции левого желудочка или внезапной смерти .
После болезни Кавасаки из-за длительного стеноза коронарной артерии может развиться ишемическая болезнь сердца. Тяжёлый локализованный стеноз из-за утолщения коронарной стенки после болезни Кавасаки может вызвать ишемию миокарда. Возникновение гигантской аневризмы часто свидетельствует о многососудистом поражении. Инфаркт миокарда у пациентов с гигантскими двусторонними аневризмами сильно влияет на исходы выживания на ранних и поздних стадиях после начала болезни Кавасаки.
К другим системным осложнениям болезни Кавасаки можно отнести анемию, гипоальбуминемию (снижение албуминов в крови), электролитные нарушения (особенно гипонатриемию — снижение натрия в крови), паралитический илеус (кишечную непроходимость), дисфункцию печени, холецистит, судороги, диарею, рвоту, дегидратацию и сердечную недостаточность, а также ятрогению, вызванную введением внутривенных иммуноглобулинов .
Диагностика синдрома Кавасаки
Болезнь Кавасаки определяют на основании диагностических критериев, поскольку однозначных клинических признаков и специфических тестов не существует. При подозрении на болезнь Кавасаки важно рекомендовать госпитализацию, чтобы провести тщательную оценку и подтвердить диагноз .
Типичная первоначальная лабораторная оценка может включать:
- общий анализ крови (ОАК);
- анализ электролитов;
- тестирование почечной функции;
- анализ ферментов печени, альбумина;
- определение скорости оседания эритроцитов (СОЭ);
- анализ крови на C-реактивный белок (CРБ);
- общий анализ мочи (ОАМ) .
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40–60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1–2 недели и через 5–6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
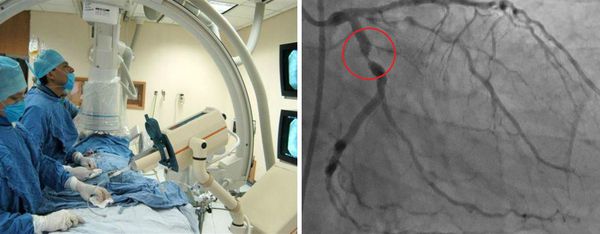
Коронография, стеноз
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).
Лечение синдрома Кавасаки
Основные цели лечения — подавить воспалительную реакцию и минимизировать риски развития аневризм коронарных артерий и других сердечных осложнений.
Все пациенты с болезнью Кавасаки должны быть госпитализированы для введения внутривенных иммуноглобулинов (ВВИГ) и аспирина, проведения эхокардиографии и наблюдения до устранения лихорадки .
В качестве «первой линии» лечения детей с болезнью Кавасаки применяют ВВИГ (внутривенные иммуноглобулины). Препараты наиболее эффективны, если назначены в течение первых 10 дней после начала лихорадки. В современной практике доза составляет 2 г/кг внутривенно в течение 10–12 часов.
Если после введения ВВИГ лихорадка сохраняется или возникает в течение 36 часов и позднее, то во многих из этих случаев рекомендуется повторное лечение ВВИГ в исходной дозе. Некоторые пациенты могут быть резистентными к действию ВВИГ, в таких случаях Американская кардиологическая ассоциация рекомендует пульс-терапию метилпреднизолоном, приём инфликсимаба, циклоспорина А, метотрексата и плазмаферез.
Большинство врачей используют аспирин в средних и высоких дозах в течение всего периода лихорадки, затем лекарство применяется в более низких дозах. Высокие дозировки требуются в острой фазе болезни для достижения противовоспалительного эффекта, в то время как более низкие дозировки препятствуют тромбообразованию в подостром периоде, когда существует риск развития аневризмы.
Прогноз. Профилактика
Без лечения смертность достигает 1 % и, как правило, случается в течение шести недель от начала заболевания. Длительная лихорадка увеличивает риск сердечно-сосудистых осложнений, в результате которых возможна внезапная смерть .
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение первого года. Гигантские аневризмы исчезают реже и требуют более интенсивного наблюдения и лечения.
Специфической профилактики не существует. Важными моментами при диспансеризации являются тромбопрофилактика, тщательное эхокардиографическое наблюдение за стенозами, закупорками коронарных артерий и ишемией миокарда. Каждый шесть месяцев необходимо проходить ЭхоКГ .
Пациентам с тяжёлыми сердечными осложнениями может потребоваться катетеризация, шунтирование коронарной артерии или даже пересадка сердца. Успешное лечение требует эффективной совместной работы педиатров и кардиологов. Частота посещения доктора и приём лекарств зависят от тяжести заболевания. Поскольку дети, перенёсшие болезнь Кавасаки, имеют высокий риск развития осложнений со стороны сердечно-сосудистой системы, им может потребоваться наблюдение в течение жизни.
Список литературы
- Burns J. C. Commentary: Translation of Dr. Tomisaku Kawasaki’s original report of fifty patients in 1967 // Pediatr Infect Dis J, 2002; (21): 993–995.ссылка
- Elakabawia K., Linc J., Jiaod F., Guoa N., Yuana Z. Kawasaki Disease: Global Burden and Genetic Background // Cardiol Res, 2020; 11(1): 9–14.ссылка
- David J. Cennimo. Fast Five Quiz: Kawasaki Disease // Medscape, 2020.
- Satoru Nagata, Yuichiro Yamashiro, Yoshikazu Ohtsuka, Toshiaki Shimizu, Yumiko Sakurai, Shigeki Misawa, and Teruyo Ito. Heat shock proteins and superantigenic properties of bacteria from the gastrointestinal tract of patients with Kawasaki disease // Immunology, 2009; 128(4): 511–520.ссылка
- Anne H. Rowley, Susan C. Baker, Stanford T. Shulman, Kenneth H. Rand, Maria S. Tretiakova, Elizabeth J. Perlman, Francesca L. Garcia, Nuzhath F. Tajuddin, Linda M. Fox, Julia H. Huang, J Carter Ralphe, Kei Takahashi, Jared Flatow, Simon Lin, Mitra B. Kalelkar, Benjamin Soriano, and Jan M. Orenstein. Ultrastructural, Immunofluorescence, and RNA Evidence Support the Hypothesis of a «New» Virus Associated With Kawasaki Disease // J Infect Dis, 2011; 203(7): 1021–1030.ссылка
- Satoru Nagata. Causes of Kawasaki Disease — From Past to Present // Front Pediatr, 2019; 7: 18.ссылка
- Edoardo Marrani, Jane C. Burns, Rolando Cimaz. How Should We Classify Kawasaki Disease? // Front Immunol, 2018; 9: 2974.ссылка
- D. Eleftheriou, M. Levin, D. Shingadia, R. Tulloh, N. J. Klein, and P. A. Brogan. Management of Kawasaki disease // Arch Dis Child, 2014; 99(1): 74–83.ссылка
- Stephanie Menikou, Paul R. Langford, Michael Levin. Kawasaki Disease: The Role of Immune Complexes Revisited // Front Immunol, 2019; 10: 1156.ссылка
- Newburger J. W, Takahashi M., Gerber M. A., Gewitz M. H., Tani L. Y., Burns J. C., Shulman S. T., Bolger A. F., Ferrieri P., Baltimore R. S., Wilson W. R. Diagnosis, treatment, and long-term management of Kawasaki disease: a statement for health professionals from the Committee on Rheumatic Fever, Endocarditis and Kawasaki Disease, Council on Cardiovascular Disease in the Young, American Heart Association // Circulation, 2004; 110 (17): 2747-2771.ссылка
- Alessandra Marchesi et al. Kawasaki disease: guidelines of Italian Society of Pediatrics, part II ― treatment of resistant forms and cardiovascular complications, follow-up, lifestyle and prevention of cardiovascular risks // Italian Journal of Pediatrics, 2018; 44: 103.ссылка
- Soichiro Kitamura, Etsuko Tsuda. Significance of Coronary Revascularization for Coronary-Artery Obstructive Lesions Due to Kawasaki Disease // Children (Basel), 2019; 6(2): 16.ссылка
- Alessandra Marchesi et al. Kawasaki disease: guidelines of the Italian Society of Pediatrics, part I ― definition, epidemiology, etiopathogenesis, clinical expression and management of the acute phase // Italian Journal of Pediatrics, 2018; 44:102.ссылка
- Christopher P. Raab. Болезнь Кавасаки // Справочник MSD, 2017.
- Баранов А. А., Намазова-Баранова Л. С., Таточенко В. К., Басаргина Е. Н., Бакрадзе М. Д., Вишнёва Е. А., Селимзянова Л. Р., Куличенко Т. В., Вашакмадзе Н. Д., Ревуненков Г. В., Полякова А. С., Фёдорова Н. В. Обзор клинических рекомендаций по болезни/синдрому Кавасаки // Педиатрическая фармакология. — 2017. — Т. 14, № 2. – С. 87-99.