В КДЦ при больнице имени С.И. Спасокукоцкого в начале августа 2019 года обратилась женщина.
Жалобы
Пациентка жаловалась на боль в правом боку и пояснице, несколько учащённое и болезненное мочеиспускание, общую слабость, быструю утомляемость, нарушение отхождения газов и стула, которые чередовались запорами и диареей. Также отмечала дискомфорт в правой половине живота. Пациентку сначала принял врач-уролог, а после исключения урологической патологии её направили к хирургу.
Обезболивающие препараты и клизма облегчали состояние на некоторое время, хотя полностью не устраняли проблемы.
Анамнез
Указанные жалобы беспокоили пациентку в течение полугода, но за медицинской помощью она не обращалась, самостоятельно принимала обезболивающие препараты и применяла клизмы, что давало временный эффект. В настоящее время состояние пациентки резко ухудшилось, поэтому она решила обратиться к врачу для обследования и уточнения причины.
Пациентка росла и развивалась в соответствии со своим возрастом. Жилищно-бытовые условия удовлетворительные. Онкологические заболевания у родных и близких не может уточнить.
Обследование
При осмотре кожный покров и видимые слизистые бледно-розовой окраски. Периферические лимфатические узлы не увеличены, безболезненны. Дыхание и гемодинамические показатели (показатели кровотока) в пределах нормы. При пальпации живот несколько увеличен, ассиметричен, имеется умеренная болезненность в правой половине живота (мезогастрии), где пальпируется «инфильтрат» размерами 10 на 12 см, плотной консистенции, неподвижный, с ровными контурами.
Симптомы кишечной непроходимости (Склярова, Спасокукоцкого, Валя) отрицательны, т. е. при аускультации (выслушивании) отсутствуют «шум плеска», «падающей капли» и асимметрия живота. При ректальном осмотре обращает на себя внимание увеличенная ампула прямой кишки и скудное содержимое, т. к. пациентка не готовилась к осмотру прямой кишки. По результатам осмотра принято решение о госпитализации пациентки для инструментального обследования и решения вопроса о дальнейшей тактике лечения.
- В лабораторных показателях имеется анемия (гемоглобин — 89 г/л) и гипопротеинемия (низкий уровень белка в плазме крови — 55 г/л).
- Выполнено ультрасонографическое исследование брюшной полости и почек: почки и мочевыделительная система без особенностей. В правой подвздошной ямке имеется инфильтрат 8 на 10 см с полосками жидкости вокруг. Возможно, это гастростаз (нарушение прохождения пищи по желудку вследствие снижения сократительной активности мышечной стенки органа) или фитобезоар (камни из волокон растений).
- По данным рентгенографии грудной клетки и брюшной полости инфильтративных изменений в лёгких не выявлено. Свободного газа и уровней жидкости в брюшной полости нет.
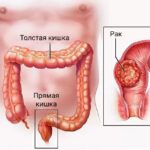
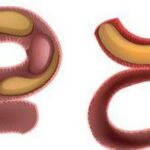
- Данные КТ органов брюшной полости: заворот восходящего отдела ободочной кишки.
Диагноз
Заворот восходящего отдела ободочной кишки
Лечение
Учитывая результаты обследования и данные осмотра, пациентке было показано оперативное вмешательство в экстренном порядке с целью профилактики осложнений (некротические изменения стенки кишечника с перфорацией и развитием распространённого калового перитонита) и повышения качества жизни.
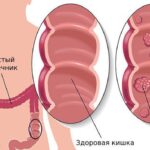
В ходе операции: при ревизии брюшной полости данных за заворот кишечника не выявлено, имеется инвагинация (внедрение) купола слепой кишки в поперечный отдел ободочной кишки. При разрешении инвагинации выяснилось, что причиной данного клинического случая оказалась раковая опухоль купола слепой кишки с прорастанием и деформацией всей стенки кишечника.
Выполнена лапароскопически-ассистированная правосторонняя гемиколэктомия (удаление правой половины толстого кишечника) с лимфодиссекцией в объёме D2 (удалением лимфатических узлов) с наложением первичного анастомоза (соустья) «бок в бок». Пациентка из операционной доставлена в отделение реанимации и интенсивной терапии для наблюдения в раннем послеоперационном периоде. При стабилизации состояния через 7 часов переведена в общее хирургическое отделение.
Назначена инфузионная заместительная терапия, профилактика гнойно-септических и тромбоэмболических осложнений, обезболивание. Пациентка активизирована. Выполнялись ежедневные перевязки и обработка ран антисептиками.
На фоне проводимого комплекса лечения состояние пациентки улучшилось, наблюдалась клиническая, лабораторная и инструментальная положительная картина. Раны заживали первичным натяжением, признаков воспаления и кровотечения не наблюдалось.
На восьмые сутки лечения болевой синдром купирован полностью, лабораторные показатели в норме, по данным УЗИ патологических изменений и жидкости (свободной и ограниченной) в брюшной полости нет, температура тела в пределах нормы, имеется самостоятельный стул, отходят газы — признаки состоятельности анастомоза. Сняты швы с ран. Пациентка выписана в относительно удовлетворительном состоянии с улучшением под наблюдение онколога по месту жительства.
Заключение
Данный клинический случай подтверждает известные затруднения в дифференциальной диагностике острой урологической и хирургической патологии. Интересной особенностью данного случая является отсутствие клинико-инструментальной картины кишечной непроходимости и быстрое восстановление и выписка пациентки при таком большом объёме оперативного вмешательства и тяжести состояния. Это связано с применением современных эндовидеохирургических технологий в ургентной хирургии.