Омфалоцеле (Omphalocele) — это врождённый дефект брюшной стенки, при котором органы брюшной полости (кишечник, печень и др.) выходят за пределы живота через пупок. Как правило, вышедшие органы покрыты тонкой, почти прозрачной оболочкой, но иногда она может быть разорвана.
Синонимы: экзомфалос, грыжа пупочного канатика.
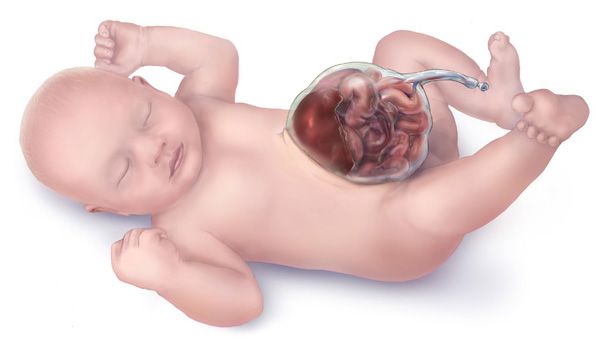
Омфалоцеле [1]
Распространённость
Омфалоцеле является одной из часто встречающихся врождённых аномалий брюшной стенки. В США её распространённость составляет 1–2 случая на 10 000 новорождённых. Также есть данные, что примерно 1 из 4200 детей в США рождается с омфалоцеле, причём чаще оно развивается у мальчиков — соотношение 3:1 .
Статистика по России несколько отличается. За период с 2011 по 2018 год частота омфалоцеле среди новорождённых составила 0,9 случаев на 10 000, а соотношение между мальчиками и девочками было 1,56:1 . Самая высокая частота встречаемости наблюдалась в Курской области, Красноярском крае, Рязанской и Московской области. Самая низкая — в Тамбовской области, Кабардино-Балкарской Республике, Липецкой области и Ханты-Мансийском автономном округе. Это может быть связано с разными причинами, например возможным недоучётом случаев порока, разным уровнем диагностики или факторами внешней среды .
Причины омфалоцеле
Назвать точные причины сложно, но известны факторы, которые повышают риск рождения ребёнка с этой патологией:
- употребление алкоголя и курение более 1 пачки сигарет в день во время беременности;
- приём некоторых лекарств во время беременности, например антидепрессантов из группы селективных ингибиторов обратного захвата серотонина (СИОЗС);
- избыточный вес или ожирение у женщины до беременности;
- многоплодие ;
- возраст матери до 20 лет или после 40 .
Омфалоцеле может быть изолированным, но чаще оно связано с другими врождёнными аномалиями. Чаще всего сочетается с синдромом Беквита — Видемана, его ещё называют синдромом гигантизма с пуповинной грыжей. Это редкое генетическое заболевание, которое характеризуется макросомией (крупным размером и весом ребёнка при рождении), омфалоцеле, увеличением внутренних органов, в том числе сердца и почек, большим языком, сниженным уровнем глюкозы в крови новорождённых, ушными складками и ямками, пупочной грыжей, эмбриональными опухолями и заболеванием почек. У детей с синдромом Беквита — Видемана высокий риск развития рака (нейробластомы, гепатобластомы и опухоли Вильмса) в течение первых восьми лет жизни.
Другие врождённые синдромы и пороки развития, связанные с омфалоцеле:
- Синдром Патау (трисомия 13). Это тяжёлое генетическое заболевание, связанное с появлением дополнительной 13-й хромосомы. Характерные черты аномалии: маленькие широко посаженные глаза, заячья губа и нёбо, маленький размер черепа, шестипалость, недоразвитие челюсти (как правило, нижней), деформация ушных раковин и др.
- Синдром Эдвардса (трисомия 18). Его проявления: удлинённая голова, отсутствие ушных мочек, деформация ушных раковин, недоразвитие челюсти (как правило, нижней), короткие глазные щели, омфалоцеле, маленькое лицо, сниженный мышечный тонус и др.
- Синдром Дауна (трисомия 21). Внешне проявляется скошенными глазными щелями, широким лбом и переносицей, омфалоцеле, низко посаженными ушами, единственной ладонной складкой, пятнами на радужной оболочке, сниженным мышечным тонусом и др.
- Синдром Маршалла — Смита. Его отличительные черты: выпуклый лоб, мелкие орбиты, синие склеры, вдавленная переносица, недоразвитие челюсти, ускоренное созревание скелета, затруднения дыхания, умственная отсталость.
- Пенталогия Кантрелла. Характеризуется эктопией сердца (его смещением), омфалоцеле, расщелиной грудины и внутрисердечным дефектом.
- Синдром Шпринтцена — Гольдберга. При этом заболевании слишком рано закрываются черепные швы, из-за чего череп деформируется и голова становится длинной и узкой. Также для синдрома характерны: широко посаженные глаза, экзофтальм (смещение глазных яблок наружу), косоглазие, удлинённые пальцы и конечности, пупочные и брюшные грыжи.
- Синдром экстрофии клоаки (OEIS). При этом тяжёлом пороке развития обнажается большая часть органов брюшной полости (мочевой пузырь, кишечник и репродуктивные органы). Например, мочевой пузырь развивается не внутри плода, а снаружи. При этом орган открыт спереди и вывернут слизистой оболочкой наружу. Также при этом синдроме у ребёнка нет анального отверстия и выявляются дефекты позвоночника.
- Синдром Меккеля — Грубера. Характеризуется затылочными мозговыми грыжами, заячьей губой и нёбом, маленьким черепом, маленьким размером глазной щели, аномалиями гениталий, поликистозом почек и наличием дополнительных пальцев на руках и/или ногах.
- Синдром заряда (Charge-синдром). Его признаки: врождённые аномалии глаз и ушей, порок сердца, пороки развития носового прохода (сужение или отсутствие сообщения между носовой полостью и носоглоткой), задержка роста или развития, аномалии половых органов.
- Синдром Карпентера. Для этой патологии характерны: деформация черепа (череп в виде «трилистника») из-за раннего закрытия черепных швов, сращение пальцев рук и ног и умственная отсталость .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы омфалоцеле
Омфалоцеле видно сразу при рождении: в месте пуповины определяются органы или части органов покрытые оболочкой (грыжевым мешком). Она может быть тонкой и полупрозрачной или более плотной, почти волокнистой из-за внутриутробного воздействия амниотической жидкости.
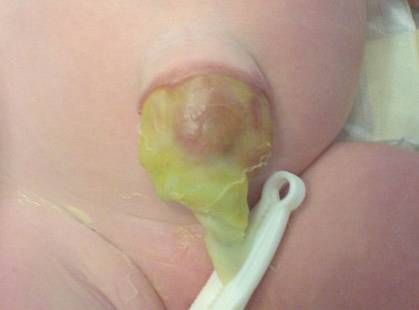
Омфалоцеле, покрытое оболочкой [12]
Иногда оболочка может быть разорвана. В таком случае она будет лишь частично покрывать органы. Разрыв может произойти внутриутробно или во время родов. Если это случилось внутриутробно, то после родов вышедший наружу кишечник может быть покрыт густым спутанным экссудатом.
Также у новорождённого могут отмечаться признаки дыхательной и сердечно-сосудистой недостаточности (одышка, синюшность кожи, учащённое сердцебиение), при этом ребёнок не кричит и не плачет или кричит слабо. Иногда снижен мышечный тонус и определяются дефекты развития других органов, например заячья губа.
В тяжёлых случаях ткани и органы, вышедшие наружу, могут иметь чёрно-коричневую окраску, это значит, что начался их некроз (омертвение).
Патогенез омфалоцеле
Нормальное развитие брюшной стенки плода
На 4–5-й неделе развития плоский зародышевый диск складывается в четырёх направлениях: головном, тазовом, правом и левом боковых. Причём все складки сходятся в месте пупка. Боковые складки образуют боковые части брюшной стенки, а головная и тазовая составляют эпигастрий и гипогастрий.
Одновременно с этим происходит быстрый рост кишечника и печени. С 6-й по 10-ю неделю беременности кишечник плода становится настолько длинным, что выталкивается из живота в пуповину. Но уже к 11-й неделе он обычно возвращается в полость живота .
Как развивается омфалоцеле
Патогенез омфалоцеле окончательно не установлен. Но в зависимости от его размера были предложены два механизма развития заболевания:
- Простое, небольшое омфалоцеле, включающее только малую часть кишечника, развивается в том случае, если кишка не поворачивается на 270° против часовой стрелки обратно в брюшную полость, как это должно произойти.
- Большое омфалоцеле возникает из-за неспособности левой и правой боковых складок нормально сойтись и закрыться. В результате в области пупка остаётся большой дефект, через который выходит не только часть кишечника, но и печень. Влияет также то, что прямые мышцы живота входят сбоку в рёберные края вместо того, чтобы встречаться по средней линии у мечевидного отростка .
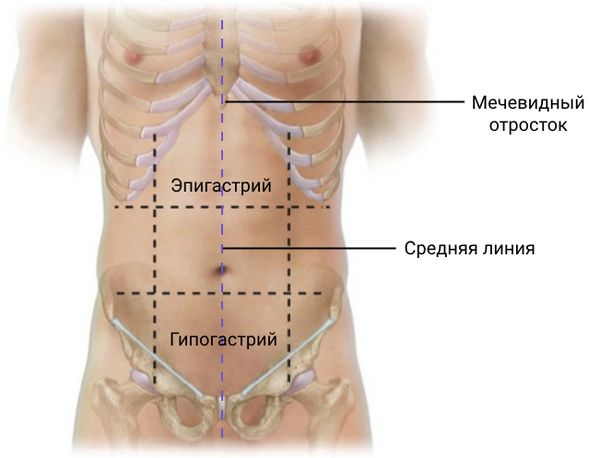
Расположение эпигастрия, гипогастрия, средней линии и мечевидного отростка
Классификация и стадии развития омфалоцеле
Омфлоцеле относится к врождённым дефектам передней брюшной стенки. Также в эту группу входит гастрошизис — врождённый порок развития, при котором через отверстие рядом с пупком наружу выпадают органы брюшной полости (чаще всего кишечник) .
Омфалоцеле классифицируют по диаметру дефекта брюшной стенки, содержимому грыжевого мешка и по наличию или отсутствию сопутствующих аномалий развития.
По диаметру дефекта брюшной стенки выделяют три варианта:
- малый размер — до 3 см;
- средний — 3–5 см;
- гигантский (большой) — более 5 см.
По содержимому грыжевого мешка различают:
- грыжу маленького размера — в оболочке находятся 1–2 петли кишки, часто выявляется незаращение желточного протока;
- грыжу среднего размера — в оболочке определяется несколько петель кишечника;
- грыжу большого размера — помимо петель кишки, в оболочке грыжевого мешка находится печень.
По наличию или отсутствию сопуствующих аномалий развития выделяют:
- изолированное омфалоцеле (если нет никаких других патологий);
- с сопутствующими аномалиями .
Осложнения омфалоцеле
Внутриутробно и во время родов может произойти разрыв оболочки, а если порок гигантский, то высок риск повреждения печени. Из-за разрыва оболочек органы, находящиеся в грыжевом мешке, могут травмироваться, также это приводит к потере жидкости и нарушению терморегуляции внутренних органов, что ухудшает состояние ребёнка.
При разрыве грыжевого мешка возникает риск развития инфекционного процесса, в том числе такого опасного для жизни осложнения, как сепсис, при котором из-за проникновения в кровь микроорганизмов и их токсинов страдают все органы и системы.
Сепсис
Диагностика омфалоцеле
Диагностика до родов (пренатальная)
Омфалоцеле можно диагностировать во время беременности с помощью ультразвукового исследования (УЗИ). Двумерное УЗИ позволяет обнаружить патологию на 14–18-й неделе беременности, трёхмерное — в более раннем периоде. При выполнении исследования омфалоцеле выглядит как округлое или овальное образование, которое заполнено органами брюшной полости (петлями кишечника, печенью) и примыкает к передней брюшной стенке.
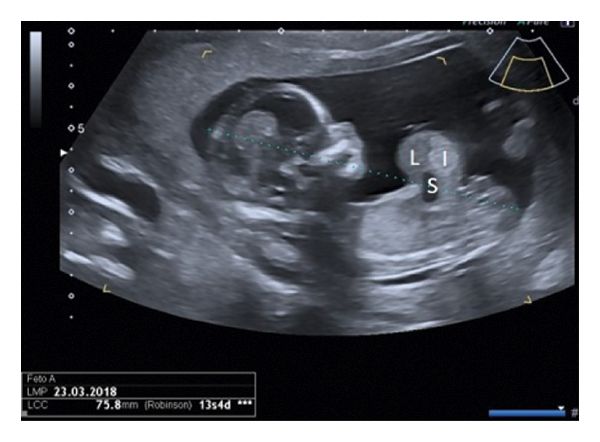
Омфалоцеле на УЗИ [13]
Чтобы подтвердить, что орган находится за пределами брюшной полости, при УЗИ используется доплеровское картирование. Это метод визуализации тока крови, он основан на определении скорости кровотока в сосудах органа с применением разных цветов.
В большинстве беременностей, которые сопровождаются омфалоцеле у плода, в крови у женщин обнаруживается повышение уровня сывороточного альфа-фетопротеина. Он является маркером патологии плода, например дефекта нервной трубки или дефекта передней брюшной стенки (в том числе омфалоцеле) . Но эти патологии намного эффективнее выявляются с помощью УЗИ, поэтому сейчас анализ на альфа-фетопротеин необязательный для беременных .
Диагностика после родов
Чтобы диагностировать омфалоцеле после рождения ребёнка, достаточно осмотра. Какой-либо специфической диагностики не требуется, так как диагноз сразу очевиден.
Однако важно обследовать ребёнка на сопутствующие патологии, так как омфалоцеле часто сочетается с другими тяжёлыми пороками. Новорождённым обследуют грудную клетку, брюшную полость, сердце и почки, оценивают уровень сахара в крови (нормальный уровень сахара позволяет исключить синдром Беквита — Видемана, при котором сахар снижен). Также рекомендуется взять кровь для генетического исследования.
Чтобы уточнить форму внутренних органов, их положение, состояние рельефа слизистой оболочки, тонус и перистальтику, может проводиться рентгенография желудочно-кишечного тракта с рентгенконтрастным веществом.
Способ родоразрешения при омфалоцеле
Нет убедительных доказательств того, что после кесарева сечения состояние женщины и младенца с омфалоцеле лучше, чем после естественных родов. Поэтому врач может разрешить роды естественным путём, если нет никаких стандартных показаний к кесареву сечению (поперечного положения плода, клинически узкого таза и др.).
Операция рекомендуется только при гигантском омфалоцеле (более 5 см) или при поражении печени плода. Это позволяет избежать разрыва оболочек омфалоцеле, инфекции и кровотечения при родах.
Если назначено плановое кесарево сечение, его проводят не раньше 39-й недели беременности, если нет стандартных показаний для более ранних родов .
Дифференциальная диагностика
В ходе обследования врач должен отличить омфалоцеле от другого врождённого дефекта передней брюшной стенки — гастрошизиса. Оба состояния характеризуются тем, что внутренние органы выходят наружу через переднюю брюшную стенку. Однако у них есть два основных отличия:
- Расположение дефекта: при омфалоцеле органы выходят через расширенное пупочное кольцо, при гастрошизисе дефект брюшной полости располагается сбоку от пуповины.
- Покрытие вышедших наружу органов: при омфалоцеле органы покрыты оболочкой (не кожей), а пуповина находится сверху грыжевого мешка; при гастрошизисе органы никогда не покрываются оболочкой.
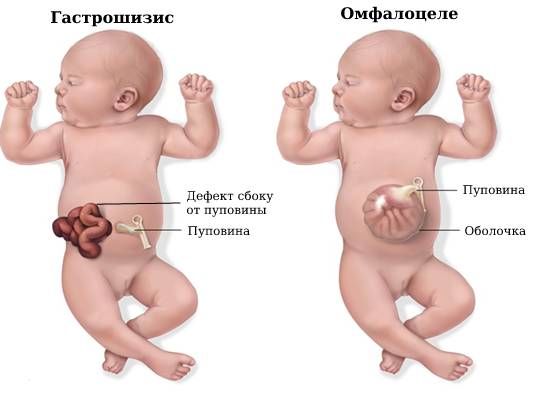
Гастрошизис и омфалоцеле
Лечение омфалоцеле
Сразу после рождения младенцам с омфалоцеле необходимо:
- провести стерильное обёртывание кишечника марлевыми повязками, смоченными в физиологическом растворе, чтобы сохранить тепло и снизить потерю жидкости;
- ввести специальную трубку через нос или рот, чтобы удалить всё из желудка и нормализовать в нём давление;
- стабилизировать дыхательные пути, чтобы обеспечить адекватную вентиляцию лёгких и устранить гипоксию (недостаток кислорода);
- установить периферический венозный доступ (катетер);
- при тахикардии и низком кровяном давлении уложить младенца левой стороной вниз.
После этих мероприятий начинают вводить внутривенные жидкости и антибиотики широкого спектра действия. Важным является сохранение кровотока в кишечнике.
Лечение омфалоцеле зависит от ряда факторов, в том числе:
- его размера;
- наличия других врождённых дефектов или хромосомных аномалий;
- гестационного возраста ребёнка (на каком сроке родился).
Если омфалоцеле небольшое, его лечат хирургическим путём в первые 24–72 часа после рождения — возвращают кишечник в брюшную полость и ушивают дефект.
Если омфалоцеле большое, восстановление может проводиться поэтапно. Варианты лечения:
1. Сочетание силопластики, бесклеточного кожного пластыря и кожного трансплантата. Первым этапом проводится силопластика: к краям дефекта брюшной стенки подшивается силастиковый мешок, в него помещаются органы, вышедшие за пределы живота, затем мешок подвешивается вверх. В течение нескольких дней (до недели) органы под действием гравитации постепенно погружаются в брюшную полость. Затем дефект брюшной стенки закрывают с помощью бесклеточного кожного пластыря и кожного трансплантата.
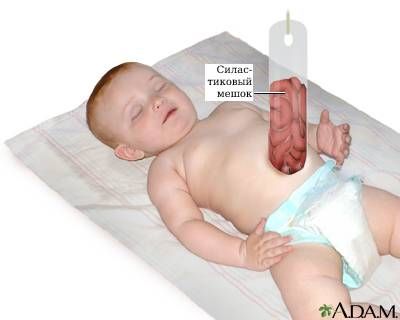
Силопластика
2. Эпителизация грыжевого мешка с помощью склерозирующих растворов с последующим отсроченным устранением грыжи. Этот консервативный метод основан на обработке грыжевого мешка специальными растворами (например, Повидон-йодом или 5%-м раствором Перманганата калия), в результате чего образуется плотный струп (корочка), затем формируется рубец и вентральная грыжа. Этот процесс занимает от 4 до 10 недель. После образования вентральной грыжи её устраняют с помощью реконструктивных операций. Сроки закрытия вентральной грыжи решаются индивидуально с учётом сопутствующих аномалий, объёма брюшной полости и др.
Послеродовые и послеоперационные осложнения
После родов у большего количества новорождённых с омфалоцеле грудная клетка и лёгкие недоразвиты. Из-за этого дети длительно находятся на искусственной вентиляции лёгких, а это несёт за собой риск развития ИВЛ-ассоциированной пневмонии.
У младенцев с омфалоцеле часто возникают трудности с кормлением, в связи с чем у ребёнка развивается дефицит питания. После операции детей кормят парентерально (внутривенно), пока не восстановится нормальная работа кишечника. Длительное парентеральное питание может привести к холестазу (нарушению выработки желчи печенью и её оттока в 12-перстную кишку) и гепатомегалии (увеличению печени) .
Также послеродовые и послеоперационные осложнения включают гастроэзофагеальный рефлюкс и иногда эзофагит, паховые грыжи, кишечную непроходимость и перфорацию, повторяющиеся инфекции лёгких, астму, задержку физического и нервно-психического развития.
Диспансерное наблюдение
После операции по поводу омфалоцеле проводится диспансерное наблюдение в течение 5 лет у хирурга. В первый год осмотр проводится 1 раз в 2 месяца, в последующие — 1 раз в 6 месяцев. Через 3, 6 и 12 месяцев после операции рекомендуется пройти осмотр у гастроэнтеролога .
Прогноз. Профилактика
Прогноз в значительной степени зависит от размера дефекта и связанных с ним врождённых аномалий и синдромов. Если омфалоцеле небольшое и не сочетается с другими патологиями, то выживаемость детей составляет 50–90 %. При гигантском омфалоцеле с выпячиванием печени, а также при наличии сопутствующих аномалий процент значительно уменьшается .
По сравнению с гастрошизисом при омфалоцеле смертность более высокая . Однако общая выживаемость близка к 80 %, это связано с эффективной пренатальной диагностикой и решением многих семей прервать беременность из-за серьёзных аномалий плода.
Риск развития омфалоцеле у будущих детей зависит от основной причины. Большинство случаев возникают случайно. При изолированном омфалоцеле, если у ребёнка нормальный кариотип (хромосомный набор), риск развития патологии у следующего ребёнка составляет менее 1 %. Если у младенца с омфалоцеле трисомный кариотип, риск рецидива увеличивается при условии, что мать или отец являются носителями гена.
При омфалоцеле с синдромом Беквита — Видемана нужно выполнить генетическое исследование обоих родителей на аномалии хромосомы 11р15. Этот синдром может передаваться по наследству, в таком случае вероятность рождения второго ребёнка с омфалоцеле составляет 50 % .
Профилактика омфалоцеле
Нет таких мер, которые бы точно помогли предотвратить омфалоцеле, потому что сложно определить причины его развития. Однако можно оценить риск возникновения омфалоцеле у будущего ребёнка, для этого при планировании беременности можно проконсультироваться с генетиком.
Врач тщательно соберёт наследственный анамнез будущих родителей: спросит, есть ли у них или у кого-то из родственников генетические заболевания, сопровождающиеся врождёнными дефектами развития брюшной стенки. Если да, то вероятность рождения ребёнка с омфалоцеле резко увеличивается. Также врач может рекомендовать паре сделать кариотипирование. Оно предполагает изучение хромосомного набора человека и позволяет обнаружить отклонения в структуре и числе хромосом, которые могут повлиять на здоровье будущего ребёнка.
Список литературы
- Facts about Omphalocele // Centers for Disease Control and Prevention. — 2023. ссылка
- Verla M. A., Style C. C., Olutoye O. O. Prenatal diagnosis and management of omphalocele // Seminars in Pediatric Surgery. — 2019. — Vol. 28, № 2. — P. 84–88.
- Stephenson C. D., Lockwood C. J., MacKenzie A. P. Omphalocele: Prenatal diagnosis and pregnancy management // UpToDate. — 2022.
- Cochran W. J. Оmphalocele // MSD. — 2021.
- Adams A. D., Stover S., Rac M. W. Omphalocele — What should we tell the prospective parents? // Prenat Diagn. — 2021. — Vol. 41, № 4. — Р. 486–496.ссылка
- Abdominal Wall Defects: Omphalocele // Centers for Disease Control and Prevention. — 2021.ссылка
- Демикова Н. С., Подольная М. А., Путинцев А. Н. и др. Эпидемиология омфалоцеле: анализ данных региональных регистров врождённых пороков развития в РФ // Вопросы гинекологии, акушерства и перинатологии. — 2021. — Т. 20, № 4. — С. 78–83.
- Щукина А. А. Дифференцированный подход к лечению новорождённых с омфалоцеле: автореф. дис. … канд. мед. наук: 14.01.19. — М., 2021. — 22 с.
- Козлов Ю. А., Новожилов В. А., Ковальков К. А. и др. Врождённые дефекты брюшной стенки // Хирургия. Журнал им. Н. И. Пирогова. — 2016. — № 5. — С. 74–81.
- Неонатальная хирургия / под ред. Ю. Ф. Исакова, Н. Н. Володина, А. В. Гераськина. — М.: Династия, 2011. — 687 с.
- Zahouani T., Mendez M. D. Omphalocele // StatPearls Publishing. — 2023.ссылка
- Chircor L., Mehedinti R., Hincu M. Risk factors related to omphalocele and gastroschisis // Rom J Morphol Embryol. — 2009. — Vol. 50, № 4. — Р. 645–649.ссылка
- Cubo A. M., Lapresa Alcalde M. V., Gastaca I. et al. Giant Isolated Omphalocele: Role of Prenatal Diagnosis in Prognostic Asessment and Perinatal Management // Case Reports in Medicine. — 2020.ссылка
- Российское общество акушеров-гинекологов. Нормальная беременность: клинические рекомендации. — 2020. — 80 с.
- Яницкая М. Ю. Алгоритмы лечения новорождённых с наиболее распространёнными врождёнными пороками развития и экстренными хирургическими состояниями периода новорождённости. Методические рекомендации для хирургов, детских хирургов, педиатров, анестезиологов-реаниматологов, государственных медицинских организаций Архангельской области: Приказ МЗ Архангельской области № 01-01-14/т4226. — Архангельск, 2017. — 28 с.