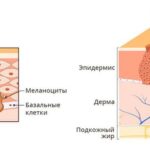
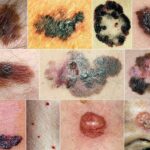
Плоскоклеточный рак кожи (Squamous cell carcinoma of the skin) — это злокачественная опухоль кожи, которую формируют кератиноциты — эпителиальные клетки эпидермиса или волосяных фолликулов. Процесс начинается с поверхностных слоёв, но постепенно опухоль проникать вглубь тканей и дают метастазы.
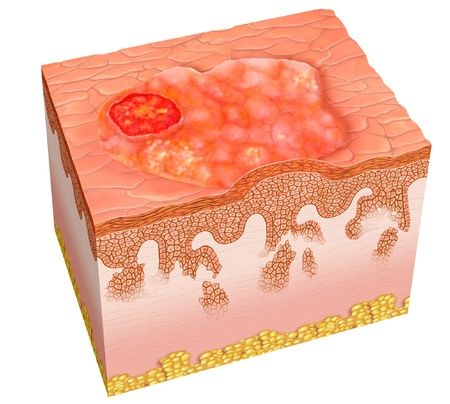
Рак кожи
Впервые болезнь описал английский врач Персиваль Потт в конце XVIII века, когда лечил рак мошонки у британских трубочистов. Он считал, что причиной болезни был частый контакт с печной сажей.
Распространённость плоскоклеточного рака кожи
Плоскоклеточный рак занимает второе место по частоте среди немеланомных опухолей кожи после базалиомы и является одним из трёх самых распространённых онкологических диагнозов наряду с раком груди и лёгких:
- рак молочной железы — 11,8 %;
- рак кожи (кроме меланомы) — 10,9 %;
- рак трахеи, бронхов и лёгких — 9,8 %;
- рак ободочной кишки — 7,2 %;
- рак предстательной железы — 6,9 %;
- рак желудка — 5,8 %;
- рак прямой кишки, ануса и переходной зоны между сигмовидной и прямой кишкой — 5,1 %;
- рак лимфатической и кроветворной ткани — 5 %;
- рак тела матки — 4,3 %;
- рак почек — 3,8 %;
- рак поджелудочной железы — 3,4 %;
- рак шейки матки — 2,8 %;
- рак мочевого пузыря — 2,8 %;
- рак яичника — 2,4 % .
Согласно статистике, общая заболеваемость плоскоклеточным раком среди людей европеоидной расы, в зависимости от географической зоны, составляет 20–200 случаев на 100 тыс. человек в год. Считается, что мужчины старше 65 лет болеют чаще, чем женщины .
Причины развития плоскоклеточного рака кожи
Одним из ведущих факторов риска считается воздействие ультрафиолетовых лучей. Именно поэтому заболеваемость сильно меняется в зависимости от места проживания: плоскоклеточный рак кожи широко распространён на экваторе, в Центральной Америке и Австралии. Этот факт указывает на чёткую связь между болезнью и хроническим, многократным воздействием солнечной радиации .
В зоне риска также находятся люди с низким фототипом (светлой кожей, голубыми или зелёными глазами, русыми или рыжими волосами), так как они чаще получают солнечные ожоги. По классификации Фицпатрика, к низким относятся I–II фототипы

Фототипы кожи
Среди других факторов риска выделяют хроническую травму кожи и предраковые изменения (шрамы от ожогов, актинический кератоз, хронический лучевой дерматит, воздействие промышленных канцерогенов, например смолы или масла, склероатрофический лихен, рубцы от дискоидной красной волчанки и края незаживающих ран, например при хронических язвах ног).
Считается, что некоторые штаммы вируса папилломы человека (типы 16, 18, 31, 33 и 45) способны вызывать плоскоклеточный рак вульвы, полового члена, заднепроходного отдела и ногтевых валиков .
К факторам риска также относят врождённый или приобретённый иммунодефицит: трансплантация органов, приём иммуносупрессивных препаратов, лимфому, хронический лимфоцитарный лейкоз и ВИЧ .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы плоскоклеточного рака кожи
Первичный очаг может находиться на любом участке кожи и слизистых оболочек. Типичным местом развития опухоли является лицо, особенно кожная часть нижней губы, скуловая дуга, крылья носа и ушные раковины, а также шея, тыльная поверхность кистей и предплечья.
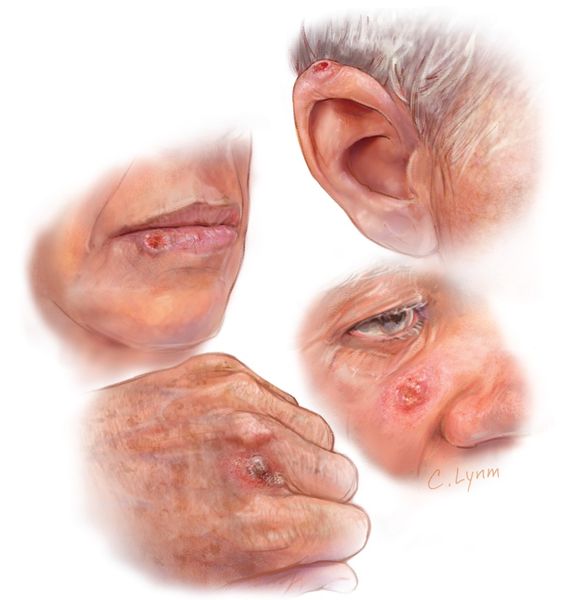
Типичные места развития плоскоклеточного рака кожи
Образование также нередко возникает в местах, которые часто травмируются, т. е. в очагах хронического воспаления.
В клинической картине различают два варианта развития плоскоклеточного рака кожи:
- in situ (неинвазивный рак);
- инвазивная форма.
Плоскоклеточный рак кожи in situ
Под неинвазивными формами рака подразумевают эритроплазию Кейра и болезнь Боуэна.
Болезнь Боуэна — это форма рака, которая развивается только на поверхности кожи. Обычно она встречается у пожилых женщин и характеризуется появлением одной или нескольких красных бляшек на туловище или ногах. Бляшки имеют неправильную форму и чётко отграничены от окружающих тканей. На поверхности могут быть чешуйки и корки, плотно прилегающие к коже. Наружные противовоспалительные препараты обычно никак не видоизменяют образование. Постепенно бляшки растут и переходят в инвазивную форму. На это косвенно может указывать появление плотного узла внутри бляшки, который быстро распадается.
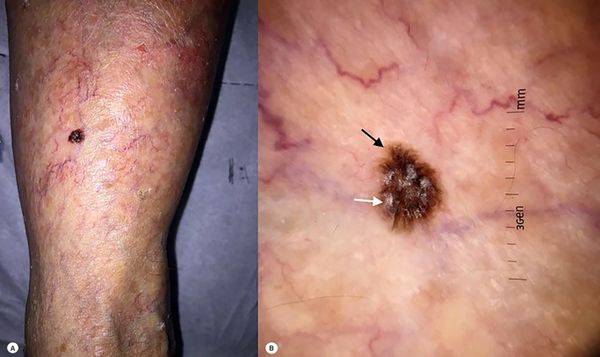
Болезнь Боуэна [21]
Эритроплазия Кейра — опухоль, гистологически идентичная болезни Боуэна, но новообразование появляется на головке полового члена, малых половых губах или на внутреннем листке крайней плоти. Как правило, это красное пятно или бляшка с чёткими границами и блестящей влажной поверхностью. При развитии процесса поверхность покрывается язвами, обильно и длительно кровоточит при малейшей травме. Помимо самого образования пациента иногда беспокоит болезненность и зуд. У мужчин может нарушиться мочеиспускание, снизиться подвижность крайней плоти и количество выделений из уретры.
Инвазивные формы плоскоклеточного рака кожи
В этом случае клиническая картина и степень злокачественности может существенно отличаться в зависимости от причины болезни и степени дифференцировки опухолевых клеток (т. е. злокачественности опухоли). Различают опухолевую (экзофитную) и язвенную (эндофитную) формы рака.
Экзофитная форма роста обычно представлена бляшкой или узлом, спаяным с подлежащими тканями. Новообразование покрыто корками, разрастаниями по типу бородавок или наслоениями роговых масс. Размер опухоли обычно начинается от 2 см, при этом она куполообразно возвышается над кожей. По плотности может напоминать хрящ. Иногда на поверхности узла обнаруживаются разрастания, похожие на цветную капусту. Как правило, такие опухоли растут быстрее и чаще травмируются.
При высокодифференцированном раке на поверхности или в толще образования почти всегда появляются роговые массы. При низкодифференцированном варианте признаков ороговения обычно нет.
По мере развития опухолевого процесса на поверхности опухоли появляются язвы, что говорит о переходе в эндофитную форму. Если не лечить язву, анатомические структуры в подлежащих тканях начинают разрушаться .
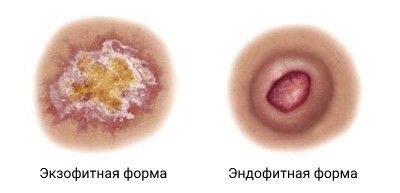
Экзофитная и эндофитная формы рака
Патогенез плоскоклеточного рака кожи
Иногда плоскоклеточная карцинома развивается на здоровой коже, но это случается крайне редко. Обычно появлению опухоли предшествуют патологические нарушения покровов с последующей деформацией эпителия.
Различные факторы вызывают воспаление, увеличивают или уменьшают количество слоёв кожи и изменяют структуру клеток на контактных участках. Всё это снижает эффективность противоопухолевого иммунитета и активизирует формирование новых микрососудов, что подавляет процессы устранения дефектных клеток.
Важную роль также играет мутация одного из ключевых блокаторов роста опухолей — гена ТР53 (он кодирует белок, который отвечает за саморазрушение повреждённых клеток). На фоне этих процессов деформированных клеток кожи становится больше, они скапливаются и превращаются в злокачественные .
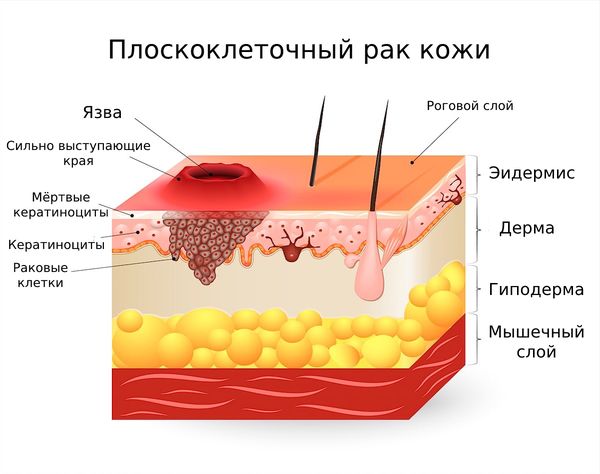
Деформирование клеток
Таким образом, для развития плоскоклеточного рака кожи необходимо взаимодействие внешних факторов, влияющих на организм, и мутация некоторых генов.
Классификация и стадии развития плоскоклеточного рака кожи
В Международной классификации болезней 10-го пересмотра (МКБ-10) плоскоклеточный рак кожи входит в группу «Другие злокачественные новообразования кожи», код — C44.
Рак кожи различают в зависимости от местонахождения, например рак головы и шеи, кожи век, включая спайки, и все другие анатомические области.
Международная гистологическая классификация опухолей кожи из кератиноцитов выделяет несколько вариантов в зависимости от строения:
- кератоакантома — это высокодифференцированный единичный узел красного цвета с кератиновыми наслоениями в центре, описаны случаи спонтанного разрешения;
- акантолитическая плоскоклеточная карцинома — похожа на кератоакантому, низкая степень злокачественности;
- веррукозная плоскоклеточная карцинома — это высокодифференцированная опухоль, которая медленно растёт и редко даёт метастазы;
- аденосквамозный рак — имеет в своей структуре высокодифференцированные железистые клетки, прогноз положительный;
- светлоклеточный плоскоклеточный рак — клетки низкодифференцированны, чаще развивается на открытых участках (голове и шее), средняя степень злокачественности.
Другие (редкие) варианты:
- плоскоклеточный рак с саркоматоидной дифференцировкой — опухоль склонна к изъязвлению, средний риск рецидива и метастазирования;
- рак по типу лимфоэпителиомы — низкодифференцированная опухоль, прогноз неблагоприятный;
- псевдоваскулярная плоскоклеточная карцинома — имитирует ангиосаркому, прогноз неблагоприятный;
- плоскоклеточный рак с гигантскими клетками по типу остеокластов — очень редкий вариант, характеризуется высокой дифференцировкой клеток и низкой агрессией;
- болезнь Боуэна — поверхностная опухоль, но при прогрессировании может проникать в глубокие слои кожи, обычно прогноз благоприятный;
- карцинома Меркеля — высокоагрессивная опухоль.
При определении стадии болезни и распространённости процесса используют международную классификацию TNM:
- T — характеристика первичной опухоли:
- ТХ — нет данных, оценивают предварительный размер;
- Т0 — нет признаков первичного образования (например, когда есть метастазы, но первичный очаг не обнаружен);
- Тis — преинвазивная карцинома (не выходит за границы эпителия, располагается выше базальной мембраны);
- T1–Т4 — указывает на размер опухоли и распространённость процесса.
- N — указывает на наличие или отсутствие метастазов в ближайших лимфатических узлах:
- NХ — недостаточно данных для оценки показателя;
- N0 — регионарные лимфатические узлы не поражены;
- N1–N4 — степень поражения лимфатических узлов в зависимости от размера узла и их количества;
- М — указывает на наличие или отсутствие отдалённых метастазов:
- МХ — недостаточно данных;
- М0 — нет отдалённых метастазов;
- М1 — определены отдалённые метастазы.
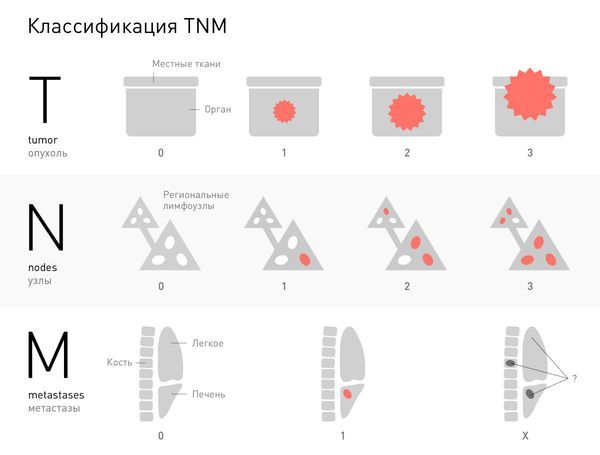
Классификация TNM
Далее все критерии анализируют и определяют стадию онкологического процесса:
- стадия 0 — опухоль в пределах эпидермиса, метастазов нет;
- стадия I — опухоль до 2 см, прорастает в глубокие слои кожи, метастазов нет;
- стадия II — размер опухоли от 2 до 4 см, метастазов нет;
- стадия III — опухоль более 4 см в наибольшем измерении, подлежащая кость разрушается, или новообразование проникает в пространство вокруг нервного ствола, или прорастает за пределы подкожножировой клетчатки, иногда в процесс вовлекается близлежащий лимфоузел (до 3 см) на стороне поражения;
- стадия IVа — опухоль прорастает во внешнюю оболочку кости или в костный мозг, метастазы в близлежащих лимфоузлах более 6 см, отдалённых метастазов нет;
- стадия IVb — опухоль прорастает в костный канал или в пространство между твёрдой оболочкой спинного мозга и надкостницей позвонков, или опухоль любого размера с отдалёнными метастазами .
Осложнения плоскоклеточного рака кожи
Осложнения плоскоклеточной карциномы можно разделить на местные и системные.
При запущенном процессе разрушаются подлежащие ткани и расположенные рядом органы, после чего они не могут работать как прежде. Также повреждаются нервные стволы и крупные сосуды, что иногда приводит к массивным кровотечениям.
К системным осложнениям относится появление метастазов. Через 1–3 года после постановки диагноза их обнаруживают в близлежащих лимфатических узлах. Метастазирование плоскоклеточного рака, возникшего на фоне актинического кератоза, происходит в 0,5 % случаев, метастазирование рака, возникшего на рубцах, развивается более чем в 30 % случаев, а в очагах позднего рентгеновского дерматита — около 20 % .
Чем больше диаметр, толщина опухоли и глубина инвазии, и чем ниже степень дифференцирования клеток, тем выше риск появления метастазов. Также на их распространённость влияет расположение первичной опухоли: образования на открытых участках тела менее агрессивны, а карциномы, расположенные в естественных складках или на половых органах, обладают бóльшим потенциалом к метастазированию.
В целом, в 85 % случаев при III–IV стадии метастазы поражают близлежащие лимфоузлы, расположенные по пути оттока лимфы, в остальных случаях обнаруживают вторичные опухоли в лёгких и костной системе .
При отдалённых метастазах симптомы отличаются и зависят от поражённого ими органа. Так, при метастазах в лёгких пациент жалуется на одышку, кровь в мокроте и частые инфекционные заболевания. При поражении костей отмечают патологические переломы и болевой синдром.
Диагностика плоскоклеточного рака кожи
Чтобы установить диагноз, используют клинические и лабораторные методы исследования.
Сначала врач тщательно уточняет историю болезни и жалобы пациента. Это помогает выявить факторы, которые влияют на выбор диагностического и лечебного пути. Врача интересует, как давно пациент заметил первые симптомы, что могло спровоцировать появление образования, что предпринимал до обращения в больницу. Также важно сообщить, были ли в семье случаи онкологических заболеваний. Причина болезни влияет на методы профилактики рецидива и метастазирования опухоли.
Чтобы выявить заболевание на ранней стадии, нужно проходить осмотр кожи, в том числе с использованием оптических приборов, например дерматоскопа. Он многократно увеличивает изображение, что позволяет оценить субэпидермальные структуры, которые находятся под эпидермисом.
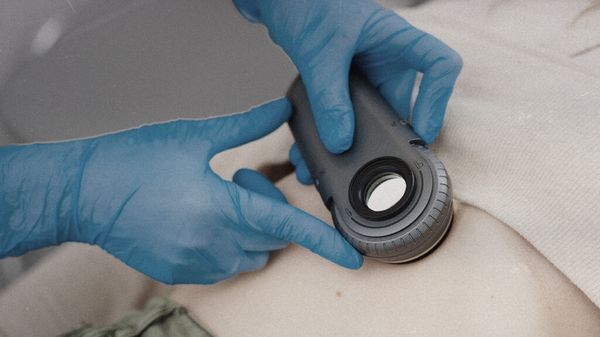
Дерматоскопия [22]
Врач осматривает весь кожный покров, доступные слизистые, ногтевые пластины и волосистую часть головы, чтобы исключить наличие других подозрительных новообразований или первично-множественных опухолей. Также он оценивает состояние лимфатических узлов .
По результатам анализа жалоб, анамнеза и физикального осмотра принимают решение о проведении диагностической биопсии и дальнейшего лабораторного исследования биоматериала. Гистологическое исследование более информативно чем цитологический анализ, мазки-отпечатки или соскобы с изъязвлённой поверхности .
После получения результатов гистологического исследования составляют план дальнейшего обследования и лечения.
При подозрении на распространённый процесс рекомендуют провести общеклинические обследования: клинический и биохимический анализы крови, общий анализ мочи, ультразвуковое и пункционное исследование лимфатических узлов, компьютерную или магнитно-резонансную томографию поражённой области, а также исследование лёгких на предмет наличия метастазов.
Дифференциальная диагностика
Плоскоклеточный рак кожи необходимо дифференцировать с базальноклеточной карциномой, актиническим и себорейным кератозом, беспигментной меланомой кожи, кожным рогом и псориазом. Это можно сделать с помощью дерматоскопии. В сложных случаях назначают биопсию с последующим гистологическим исследованием.
Лечение плоскоклеточного рака кожи
Тактика лечения зависит от местонахождения и распространённости процесса, структуры опухоли, а также от общего состояния пациента. Цель лечения — это полное удаление опухоли с сохранением работоспособности поражённого органа и наименьшим косметическим дефектом.
Оперативное лечение
Хирургические методы являются наиболее эффективными, при этом риск рецидива крайне мал. В ходе операции опухоль вырезают вместе с небольшим количеством здоровых окружающих тканей.
Сейчас самым бережным вариантом хирургического иссечения является микрографический метод, предложенный американским хирургом Фредериком Мосом. Каждый срез исследуют с помощью микроскопа и проверяют, есть ли в ткани опухолевые клетки. Несмотря на трудоёмкость и затратность технологии (каждый срез необходимо залить в парафин и заморозить), она позволяет сохранить максимально большое количество здоровых тканей .
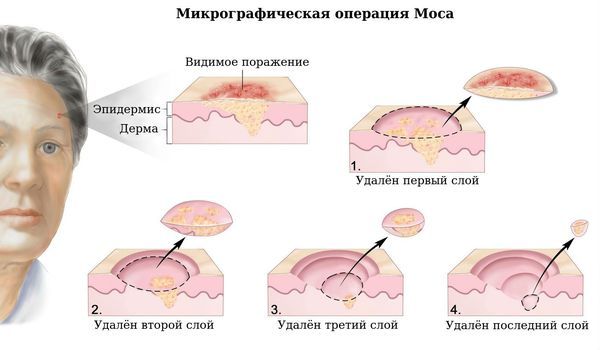
Микрографический метод
При метастатических формах плоскоклеточного рака кожи также удаляют близлежащие лимфоузлы, в которых нашли метастазы. После этого показана дополнительная лучевая терапия.
Деструктивные способы удаления опухоли
Используют на начальных стадиях при наличии сопутствующей патологии, лекарственной непереносимости, тяжёлом состоянии, преклонном возрасте, а также когда пациент отказывается от операции. К таким методам относят:
- кюретаж, электрокоагуляцию и лазерную терапию — используют для лечения опухоли размером до 2 см в зонах низкого риска (на туловище, руках и ногах, кроме голеней, ладоней и стоп);
- криодеструкцию — иногда применяют для лечения поверхностных форм, однако не является методом выбора, поскольку не позволяет оценить радикальность вмешательства, зачастую формируются грубые рубцы ;
- лучевую терапию — используют близкофокусное рентгеновское излучение;
- фотодинамическую терапию — в организм вводят вещество (фотосенсибилизатор), усиливающее восприимчивость тканей к световой энергии, далее новобразование облучают светом с определённой длинной волны, после чего активные формы кислорода разрушают опухолевые клетки.
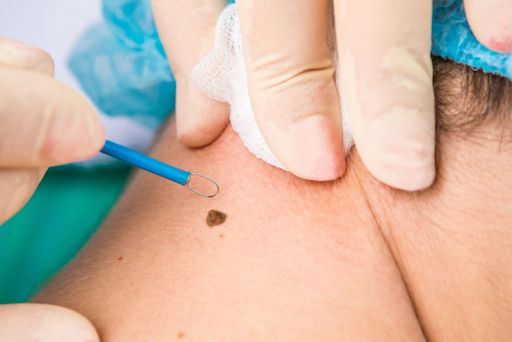
Электрокоагуляция [23]
Если опухоль сформировалась на веках, по возможности её вырезают. Однако помимо операции часто используют углекислотный лазер или радиоволновой скальпель. Этот подход позволяет провести дозированный разрез с минимальной травматизацией тканей и формированием малозаметного рубца.
Комбинированная терапия
При запущенных формах (III–IV стадии), высоком риске метастазирования и глубоком прорастании, а также если опухоль появилась снова, применяют комбинацию медикаментозного и лучевого воздействия с последующей пластической реконструкцией.
Пациентам назначают препараты на основе моноклональных антител (Пембролизумаб, Ниволумаб) и цитотоксические средства (Цисплатин, Доксорубицин, Капецитабин, Фторурацил и др.) . Обычно их используют, чтобы уменьшить размер опухоли перед операцией или в случаях неоперабельного, метастатического рака.
Лучевой терапией воздействуют на область первичной опухоли и близлежащие лимфоузлы для подавления метастазов. Её также используют, чтобы облегчить состояние пациента с неоперабельными опухолями .
При распространённом процессе иногда применяют близкофокусную рентгенотерапию: как самостоятельный способ лечения, так и в рамках комбинированной терапии (хирургический + лучевой методы лечения) .
Осложнения при лечении
Основные осложнения:
- лучевой дерматит, поражение слизистых оболочек рта и глаз, лучевой кератит;
- полинейропатия и алопеция, нарушения со стороны печени, сердца и сосудов в результате химиотерапии.
Их лечат с помощью симптоматической терапии.
Также пациента иногда беспокоят слабость, тошнота и рвота, снижение переносимости физических нагрузок.
Прогноз. Профилактика
Если не лечить болезнь, она будет неуклонно прогрессировать, что грозит неблагоприятным исходом. Так, средняя 5-летняя выживаемость при диаметре образования до 2 см составляет около 90 %, при увеличении размера опухоли показатель снижается до 50 % .
Худший прогноз имеют карциномы, которые формируются в ухе (до барабанной перепонки), вокруг глаз, в заушной области и носогубной складке.
Профилактика плосколеточного рака кожи
Чтобы снизить риск возникновения болезни, в первую очередь нужно ограничить воздействие ультрафиолетового облучения. Желательно не выходить на солнце в пиковые часы инсоляции (с 11:00 до 16:00), использовать солнцезащитные средства, прикрывать кожу элементами одежды и не злоупотреблять посещениями солярия.
Также необходимо:
- защищать рубцы от механического воздействия;
- ограничить контакт кожи с материалами и веществами, которые содержат или являются потенциальными канцерогенами (например, с минеральным маслом, креозолом, каменноугольной смолой, мышьяком, сажей, парафином);
- вовремя лечить язвы и хронических болезни, на фоне которых они возникают .
Если у пациента повышенный онкологический риск (наличие в семье случая онкозаболевания, иммунодефицит, состояние после трансплантации внутренних органов, большие рубцы, хронические язвы голеней), необходимо регулярно проходить осмотры у дерматолога, желательно раз в год. В дополнение иногда проводят дерматоскопию и создают цифровую фотографию кожи с фиксацией всех видимых новообразований. Это позволяет отслеживать изменения, вовремя выявлять подозрительную активность и при необходимости начать лечение.
При выявленном плоскоклеточном раке важно проводить самообследование кожи и лимфатических узлов, чтобы отследить видимые изменения . Длительно существующие образования необходимо осматривать ежемесячно, особенно те, что не поддаются базовой терапии.
Список литературы
- Европейское руководство по лечению дерматологических болезней / под ред. А. Д. Кацамбаса, Т. М. Лотти. — 2-е издание. — М., 2009. — С. 212–216.
- Rosso S., Zanetti R., Martinez C., Tormo M. J. et al. The multicentre south European study «Helios». II: Different sun exposure patterns in the aetiology of basal cell and squamous cell carcinomas of the skin // Br J Cancer. — 1996. — № 11. — Р. 1447–1454.ссылка
- Burton K. A., Ashack K. A., Khachemoune A. Cutaneous Squamous Cell Carcinoma: A Review of High-Risk and Metastatic Disease // Am J Clin Dermatol. — 2016. — № 5. — Р. 491–508.ссылка
- Brewer J. D., Shanafelt T. D., Khezri F., Sosa Seda I. M. et al. Increased incidence and recurrence rates of nonmelanoma skin cancer in patients with non-Hodgkin lymphoma: a Rochester Epidemiology Project population-based study in Minnesota // J Am Acad Dermatol. — 2015. — № 2. — Р. 302–309.ссылка
- Que S. K. T., Zwald F. O., Schmults C. D. Cutaneous squamous cell carcinoma: Incidence, risk factors, diagnosis, and staging // J Am Acad Dermatol. — 2018. — № 2. — Р. 237–247.ссылка
- Ганцев А. С. Плоскоклеточный рак кожи // Практическая онкология. — 2012. — № 2. — С. 80–91.
- Шляхтунов Е. А., Гидранович А. В., Луд Н. Г., Луд Л. Н. и др. Рак кожи: современное состояние проблемы // Вестник ВГМУ. — 2014. — № 3. — С. 20–28.
- Dinnes J., Deeks J. J., Chuchu N., Matin R. N. et al. Visual inspection and dermoscopy, alone or in combination, for diagnosing keratinocyte skin cancers in adults // Cochrane Database Syst Rev. — 2018. — № 12.ссылка
- Ferrante di Ruffano L., Dinnes J., Chuchu N., Bayliss S. E. et al. Exfoliative cytology for diagnosing basal cell carcinoma and other skin cancers in adults // Cochrane Database Syst Rev. — 2018. — № 12.ссылка
- Chaqas F. S., Silva B. S. Mohs micrographic surgery: a study of 83 cases // An Bras Dermatil. — 2012. — № 2. — P. 228–234.ссылка
- Pugliano-Mauro M., Goldman G. Mohs surgery is effective for high-risk cutaneous squamous cell carcinoma // Dermatol Surg. — 2010. — № 10. — Р. 1544–1553.ссылка
- Hansen J. P., Drake A. L., Walling H. W. Bowen’s Disease: a four-year retrospective review of epidemiology and treatment at a university center // Dermatol Surg. — 2008. — № 7. — Р. 878–883.ссылка
- Ferris R. L., Blumenschein G., Fayette J., Guigay J. et al. Nivolumab for Recurrent Squamous-Cell Carcinoma of the Head and Neck // N Engl J Med. — 2016. — № 19. — Р. 1856–1867.ссылка
- Бровкина А. Ф. Лучевая терапия в лечении опухолей органа зрения // Офтальмология. — 2003. — № 1. — С. 15–19.
- Sanchez G., Nova J., Rodriguez-Hernandez A. E., Medina R. D. et al. Sun protection for preventing basal cell and squamous cell skin cancers // Cochrane Database Syst Rev. — 2016. — № 7.ссылка
- Can basal and squamous cell skin cancer be found early? // American cancer society. — 2019.
- Злокачественные новообразования в России в 2020 году (заболеваемость и смертность) // под ред. А. Д. Каприна, В. В. Старинского, А. О. Шахзадовой. — М.: МНИОИ им. П. А. Герцена, 2021. — 252 с.
- Ганцев Ш. Х., Юсупов А. С. Плоскоклеточный рак кожи // Практическая онкология. — 2012. — № 2. — С. 80–91.
- DeConti R. C. Chemotherapy of squamous cell carcinoma of the skin // Semin Oncol. — 2012. — № 2. — Р. 145–149.ссылка
- Ассоциация онкологов России. Плоскоклеточный рак кожи: клинические рекомендации. — М., 2020. — 89 с.
- Maione V., Errichetti E., Roussel S. L., Lebbé C. Pigmented Bowen’s disease presenting with a «starburst» pattern // Dermatol Pract Concept. — 2016. — № 4. — Р. 47–49.ссылка
- Dermatoscope: What is it used for and what does it see? // Medical News Today. [Электронный ресурс]. Дата обращения: 19.12.2022.
- Mehata S. Electrocautery & Radiofrequency for wart and mole removal // Scin Care. [Электронный ресурс]. Дата обращения: 15.11.2022.