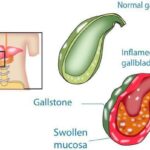
Полипы желчного пузыря (Gallbladder polyps) — это малоизученное заболевание, при котором слизистая оболочка желчного пузыря разрастается в полость органа, образуя округлый доброкачественный вырост.
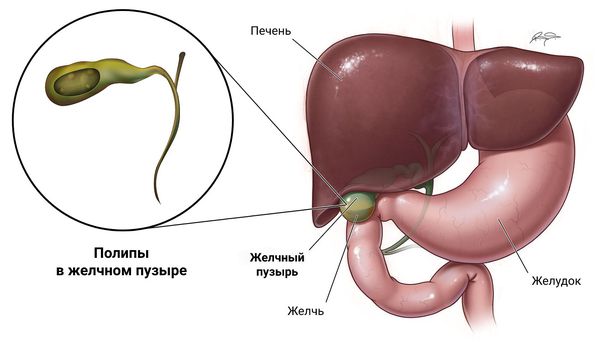
Полип в желчном пузыре
Главная особенность рассматриваемой болезни — отсутствие яркой клинической картины. Пациенты чаще ни на что не жалуются, реже ощущают боль, дискомфорт или тяжесть разной силы в области правого подреберья. Если к полипам присоединяется инфекция, то симптомы становятся похожими на проявления острого холецистита.
Распространённость болезни
Распространённость полиповидных образований желчного пузыря среди населения колеблется от 0,3 до 9,5 % . Благодаря совершенствованию методов инструментальной диагностики обнаружить их стало проще. Основным методом выявления болезни остаётся ультразвуковое исследование, которое позволяет описать различные формы патологии желчного пузыря вроде полипов, желчных камней, перегиба шейки и др.
Причины возникновения полипа в желчном пузыре
Выделяют следующие причины появления полипа:
- нерегулярное и нерациональное питание, злоупотребление пищей, содержащей холестерин (сыры, яичный желток, сливки, сливочное масло и пр.);
- воспаление желчного пузыря (хронический холецистит, холангит), нередко полип сочетается с желчнокаменной болезнью;
- наследственная предрасположенность;
- расстройство жирового обмена (гиперхолестеринемия);
- непроходимость желчи из-за перегиба шейки желчного пузыря;
- нарушение работы мышц желчевыводящих путей и желчного пузыря .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы полипа в желчном пузыре
У полиповидного поражения желчного пузыря нет ярко выраженных симптомов. Зачастую заболевание протекает бессимптомно, поэтому в большинстве случаев полипы желчного пузыря находят случайно.
Если полип находится в самом узком месте желчного пузыря — в шейке, то могут проявиться такие характерные симптомы, как тошнота, рвота и боль в правом подреберье.
В редких случаях большой полип (более 50 мм) создаёт в пузырном или общем желчном протоке препятствие для прохода желчи, провоцируя её застой и развитие острого холецистита или механической желтухи.
Холестериновые полипы (или псевдополипы) — холестериновые отложения в стенке пузыря — иногда могут отслаиваться и клинически вести себя как камни в желчном пузыре, вызывая острую резкую боль, непроходимость или даже воспаление поджелудочной железы.
Желчнокаменная болезнь ведёт себя примерно так же вне зависимости от того, есть ли в желчном пузыре полипы или нет. Размер и количество полипов или желчных камней напрямую влияют на силу боли и частоту обострений воспаления желчного пузыря.
Проявление у больных незначительных симптомов вроде тошноты и тяжести в правом подреберье резко снижают трудоспособность и качество жизни, ухудшают аппетит, повышают утомляемость и раздражительность .
Патогенез полипа в желчном пузыре
Патогенез развития полипов желчного пузыря, как и процесс возникновения доброкачественных опухолей в целом, остаётся спорной темой.
Хронические формы холецистита — наиболее частые факторы, вызывающие полипозные образования. При хронических воспалениях слизистые оболочки желчного пузыря не могут нормально работать, поэтому они разрастаются и утолщаются, образуя полип.
Отягощённая наследственность и генетические отклонения являются дополнительными факторами, провоцирующими проявление симптомов этой патологии.
Большое скопление холестерина в кровотоке нарушает жировой обмен. Его излишки откладываются на стенках сосудов и в желчном пузыре. В результате формируются псевдополипы холестерина. Холестериновые полипы считаются самыми распространёнными. На их долю приходится до 60–70 % всех случаев полиповидных поражений желчного пузыря . У них есть тонкая ножка, поэтому иногда они отрываются от стенки и ведут себя как желчные камни.
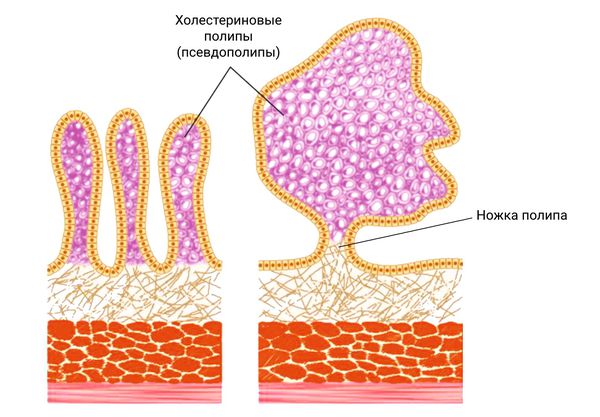
Холестериновые псевдополипы [23]
Железистые полипы (аденомиомы) занимают второе место по распространённости. Их выявляют примерно в 25 % случаев, чаще всего у женщин старше 50 лет . Аденомиомы развиваются без воспалений в результате разрастания слизистой оболочки или мышечной ткани. Причина возникновения этих изменений полностью не ясна. Обычно на дне желчного пузыря формируется сразу несколько аденомиом. Они небольшие по размеру, не более 4 мм, с широкими ножками. Такие полипы, как правило, себя никак не проявляют и их находят случайно .
Классификация и стадии развития полипа в желчном пузыре
В 1983 году сотрудники Всемирной организации здравоохранения предложили классификацию доброкачественных опухолей желчного пузыря и желчевыводящих путей. Помимо полипов, к таким опухолям они отнесли аденому и папиллому желчного пузыря, выбухание его стенки, аденоматозную гиперплазию (утолщение слизистой в виде узлов), фиброксантогранулёмы, содержащие слизь и желчь, и другие нарушения. Но практикующие врачи редко пользуются данной классификацией, так как она не влияет на выбор хирургической тактики.
В 2002 году главный научный консультант Научного исследовательского института Скорой помощи им. Н. В. Склифосовского, профессор Александр Сергеевич Ермолов впервые разделил полиповидные образования желчного пузыря по вероятности малигнизации (озлокачествления) полипов. Он выделил четыре клинико-морфологические группы:
- Полипозный холестероз — разрастание слизистой желчного пузыря с отложениями холестерина. Самая частая форма болезни. При отрыве от стенки такие камни могут закупоривать пузырный проток, вызывая острый холецистит с болью в правом подреберье, тошнотой и недомоганием, что в свою очередь может потребовать экстренной операции. Риск малигнизации минимальный.
- Гиперпластический полип — невоспалительное разрастание слизистой желчного пузыря. Обычно такие полипы себя никак не проявляют, однако при расположении у шейки желчного пузыря могут закупоривать проток и нарушать проход желчи, вызывая приступы боли. Предполагаемая причина — врождённый дефект желчевыводящих путей. Озлокачествление не характерно.
- Аденоматозный полип — доброкачественная опухоль в виде полиповидного разрастания железистой ткани. Вторая по распространённости форма болезни (от 6 до 21 %). Характерно бессимптомное течение, в отдельных случаях появляется периодическая острая боль в правом подреберье. Эта форма полипа имеет тенденцию к малигнизации в 4–6 % случаев. За такими полипами следует тщательно наблюдать и по возможности проходить плановое оперативное лечение.
- Рак в форме полипа — полиповидное разрастание оболочки желчного пузыря, состоящее из эпителиальных клеток. Характерно длительное бессимптомное течение. Ранние признаки рака желчного пузыря неспецифичны и аналогичны холециститу: болевой синдром в правом верхнем квадранте живота, потеря аппетита, тошнота и рвота. Достоверно определить онкологическое происхождение заболевания можно только при инструментальном исследовании (КТ и МРТ).
Эта классификация позволяет чётко определить лечебно-диагностическую тактику и часто применяется хирургами .
Достоверной классификации по размеру полипов не существует, поскольку полипы более 10 мм сразу удаляют.
Осложнения полипа в желчном пузыре
Несвоевременное лечение холестериновых полипов значительно увеличивает вероятность развития таких тяжёлых осложнений, как:
- Образование холестериновых камней — как только полип вырастает до 10 мм и выше, он отрывается от стенки желчного пузыря. Через время (от нескольких месяцев до трёх лет) полип затвердевает и образует полноценный холестериновый камень, который может застрять в желчевыводящих протоках и вызвать застой желчи в органе. Такое состояние опасно развитием острого холецистита.
- Механическая желтуха — при закупорке холестериновым камнем общего желчного протока в кровь поступает слишком много билирубина — красящего пигмента желчи. Среди симптомов желтухи выделяют пожелтение кожи, глазных яблок и слизистых оболочек, общее недомогание, тошноту и пр. Данное осложнение опасно развитием холангита (воспаления желчевыводящих путей), появлением лихорадки, недомогания и слабости, поэтому требует обязательного стационарного лечения.
- Острый и хронический панкреатит — когда холестериновый камень застревает в выходном отделе общего желчного протока (сфинктере Одди), то застаивается не только желчь, но и панкреатические ферменты. В результате развивается острый или хронический панкреатит (если камни небольшие и сфинктер закупоривается не полностью). При остром панкреатите пациентов беспокоят опоясывающая боль в левом подреберье, тошнота, часто рвота, общее недомогание и в некоторых случаях повышение температуры тела до 37–38 °C. При обострениях хронической болезни симптомы выражены не так ярко, однако больные также жалуются на боль или дискомфорт в верхней части живота, левом подреберье, тошноту и иногда рвоту.
- Рак желчного пузыря — при глубоком поражении желчного пузыря, длящегося в течение 10–30 лет, может развиться онкозаболевание . Хотя рак желчного пузыря встречается нечасто, он появляется у 70–95 % пациентов с желчнокаменной болезнью, причём минимум две трети случаев развиваются на фоне длительного течения болезни или хронического холецистита. Опухоль в желчном пузыре выявляют в основном у женщин старше 50 лет .
- Аденомиоматоз — это приобретённое гиперпластическое поражение желчного пузыря, при котором поверхностный эпителий разрастается и проникает в утолщённую мышечную оболочку, где образует выступы. Аденомиоматоз может стать причиной возникновения острого холецистита и онкологических заболеваний .

Виды аденомиоматоза
Диагностика полипа в желчном пузыре
Основными задачами диагностики полипа желчного пузыря являются следующие:
- Определить, есть ли в желчном пузыре новообразования.
- Исключить патологические образования иного происхождения (раковую опухоль и желчные камни).
- Отличить истинные полипы от псевдополипов.
- Установить субтип полипа (гиперпластический, аденоматозный или холестериновый полип).
- Определить количество и размеры полипов.
- Идентифицировать факторы риска злокачественных полипов:
- размер полипа более 10 мм;
- возраст старше 60 лет;
- быстрый рост в течение 1–2 месяцев;
- сочетание полипа с желчными камнями.
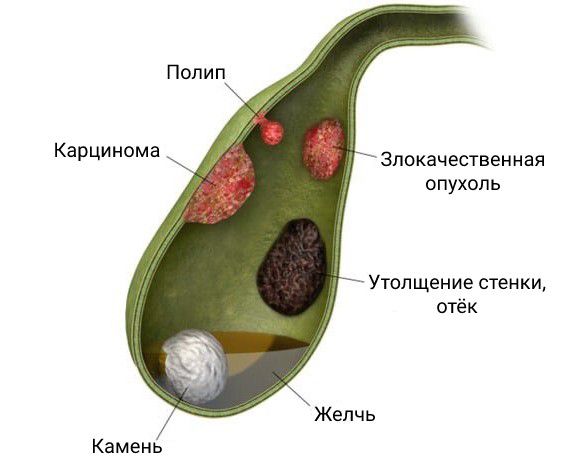
Образования желчного пузыря
Минимальный объём обследований включает:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- УЗИ гепатобилиарной зоны (ТАУЗИ).
Клинический анализ крови выявляет осложнения, в том числе острый холецистит, для которых характерен повышенный уровень лейкоцитов. За время лечения больной с острым холециститом сдаёт кровь для клинического анализа два или три раза. Такой метод диагностики позволяет оценить эффективность антибактериальной терапии и своевременно сигнализировать о развитии гнойных осложнений.
По результатам биохимиечского анализа крови у пациентов с проблемами в желчном пузыре повышается:
- уровень билирубина (общего и прямого) — говорит о закупорке общего желчного протока;
- содержание креатинина — помогает оценить работу почек и возможность применения контрастной рентгенографии;
- уровень АЛТ и АСТ — сигнализирует о проблемах с печенью.
Инструментальная диагностика
Трансабдоминальное УЗИ органов брюшной полости — когда с помощью ультразвука различают разные виды тканей, в том числе находят полипы и определяют их разновидность. Устанавливает количество пристеночных образований размером от 1 мм, определяет толщину стенки и иногда показывает другие нарушения: перегиб шейки пузыря, прорастание полипа в его стенку и др. Поскольку полип тесно связан со стенкой желчного пузыря, на снимке ТАУЗИ у него нет тени. Также полип отличает то, что он не смещается, когда меняется положение тела .
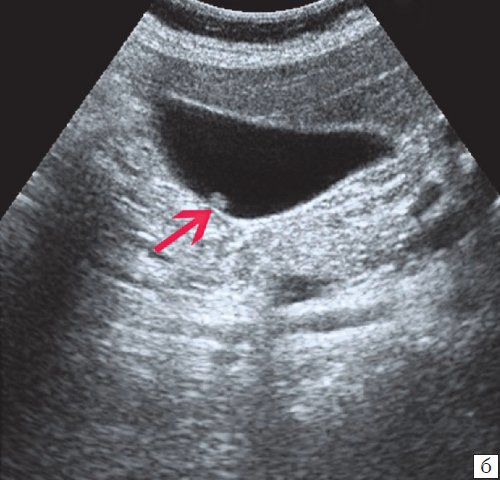
Обследование полипа при помощи ТАУЗИ [22]
Несмотря на то, что с помощью ТАУЗИ можно обнаружить 36–90 % случаев полипов желчного пузыря, этот метод имеет свои недостатки . На результаты обследования влияет много факторов типа «газового эха», когда в зону осмотра попадает участок кишки, наполненный газом, сочетание полипов с камнями, современность аппарата и способности сонографиста. При проведении ТАУЗИ можно недооценить максимальный диаметр и размер полипа. Также ультразвуковое исследование не может надёжно отличить неопухолевые полипы от опухолевых .
Невзирая на это, ТАУЗИ остаётся наиболее доступным методом диагностики полипов желчного пузыря, который проводят без проникновения внутрь организма .
Компьютерная томография используется редко и только с контрастным усилением. Она не очень эффективна для диагностики полипов меньше 10 мм, но может надёжно выявить опухолевые поражения желчного пузыря .
Врач может заподозрить рак из-за прорастания в печень, очаговых образований печени, увеличенных лимфоузлов, появления безболезненной желтухи, необоснованного похудания на 5–10 кг за последние полгода, большого размера полипа (более 20 мм) и неблагоприятного семейного анамнеза (наличия подобной патологии у близких родственников).
МРТ брюшной полости, как и КТ, в основном используется для уточнения диагноза и исключения злокачественного образования желчного пузыря .
Эндоскопическая ультрасонография позволяет достаточно точно рассмотреть новообразования и оценить работу желчного пузыря и желчных путей. Данный метод требует тщательной подготовки пациента . Обследование проводится натощак. Накануне вечером разрешается лёгкий ужин не позднее 18:00. В день перед процедурой пить и есть нельзя. Для эндоскопической ультрасонографии при помощи седативных препаратов пациента погружают в медикаметозный сон.
Эндоскопическая ультрасонография
Лечение полипа в желчном пузыре
Лечение бывает консервативным и оперативным. Консервативное лечение направлено в большей степени на устранение симптомов . Хирургическое вмешательство остаётся основным методом терапии.
Прежде чем принять решение по оперативному вмешательству, необходимо удостовериться в том, что полип действительно существует.
Хирургическое лечение
Операций по удалению полипов не существует, их удаляют вместе с желчным пузырём.
Показания к холецистэктомии (удалению желчного пузыря):
- наличие более двух полипов;
- полипы, расположенные на широком основании или длинной ножке;
- размер полипов более 10 мм;
- полипы расположены у шейки желчного пузыря и в его протоке;
- полипы сочетаются с камнями;
- рост полипа (увеличение как минимум на 2 мм в год);
- диффузный характер образования полипов с вовлечением всех стенок органа;
- тошнота, боль в правом подреберье, общее недомогание, рвота и горькая отрыжка;
- возраст старше 50 лет;
- подозрение на злокачественный характер образований .
Полипы, имеющие ножку, следует проверять каждые полгода на протяжении двух лет. Затем контроль сокращают до одного раза в год. Если полип увелчился, его следует удалить.
Полипы на широком основании более склонны к озлокачествлению, поэтому для их диагностики УЗИ проводят раз в три месяца. По истечению двух лет, как и в случае с полипами на длинной ножке, их осматривают раз в год.
Виды холецистэктомии:
- Лапароскопическая холецистэктомия проводится как при острых воспалительных процессах, так и при хронических состояниях. Сначала врач делает проколы брюшной стенки, сквозь которые вводит полые трубки, видеокамеру и специальные инструменты. Для обеспечения обзора в брюшную полость нагнетается углекислый газ. Хирург выполняет поэтапное клипирование желчного протока и артерии, а затем отсекает желчный пузырь. Пациент покидает стационар на 2–3-й день после операции. На месте проколов остаются малозаметные рубцы.
Лапароскопия
- Минилапароспокическая холецистэктомия не сильно отличается от стандартной лапароскопической холецистэктомии, однако имеет целый ряд преимуществ. Отличием является использование специальных тонких минилапароскопических инструментов диаметром 2–3 мм, что сокращает время реабилитации пациентов после операции (больного выписывают на следующий или через день) и практически не оставляет рубцов. При такой операции удаляют весь желчный пузырь через небольшой разрез в пупке.
- Трансвагинальная лапароскопическая холецистэктомия по технологии N.O.T.E.S. проводится через задний свод влагалища. Врач вводит лапароскопические инструменты с лапароскопом через специальное устройство и удаляет желчный пузырь. После операции на прокол накладывают шов из рассасывающегося материала. Её чаще всего проводят молодым девушкам от 20 до 40 лет.
- Однопортовая лапароскопическая холецистэктомия по технологии SILS выполняется через специальный порт диаметром 23–24 мм, который вводят через единственный прокол в околопупочной области. После операции устройство вместе с желчным пузырём извлекают из брюшной полости и накладывают на рану косметический шов. Её чаще всего проводят молодым людям, которые хотят избежать больших послеоперационных рубцов и косметических дефектов.
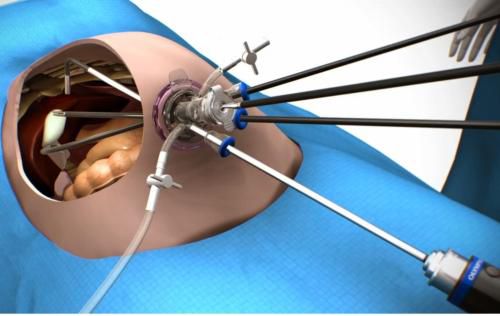
Однопортовая лапароскопия
- Холецистэктомия из минидоступа предполагает выполнение небольшого разреза (3–7 см) под правой рёберной дугой. С одной стороны, обеспечивается минимально возможное травмирование тканей, с другой ― врач получает достаточный обзор поражённого органа. После операции пациент проводит в стационаре 3–5 дней. Хирург использует данную методику в тех случаях, когда лапароскопическая операция по тем или иным причинам противопоказана .
- Классическая открытая холецистэктомия проводится, если нельзя выполнить лапароскопическую холецистэктомию. Операция проходит под общим наркозом. При этом врач получает хороший доступ к поражённому органу через разрез по средней линии живота или через косые разрезы под рёберной дугой. Среди недостатков процедуры выделяют длительный реабилитационный период (больного выписывают не раньше, чем через 8 суток, а период полного восстановления может длиться до трёх и более недель) и крупные послеоперационные рубцы.
В каждом конкретном случае врач определяет способ оперативного вмешательства индивидуально. Во всём мире предпочтение всегда отдаётся лапароскопическим методикам холецистэктомии, однако у них имеются следующие противопоказания:
- выраженные лёгочно-сердечные нарушения;
- нарушения свёртывающей системы крови, например коагулопатия, приём препаратов, влияющих на свёртываемость крови – Аспирин, Варфарин и т. д.;
- поздние сроки беременности (2–3 триместр);
- злокачественное поражение желчного пузыря;
- перенесённые операции на печени, желудке, селезёнке, поджелудочной железе и верхней части двенадцатиперстной кишки.
Консервативная терапия
В основном консервативную терапию используют при холестериновых полипах, так как при других формах она малоэффективна.
Чётко разработанных показаний для консервативного лечения при холестерозе желчного пузыря нет ввиду следующих причин:
- с помощью УЗИ трудно оценить эффективность лечения при различных вариантах поражения стенки желчного пузыря;
- недостаточный клинический опыт, доказывающий эффективность консервативной терапии как при разных формах болезни, так и с использованием различных схем лечения.
По мнению некоторых авторов, для консервативного лечения у пациента не должно быть больше пяти полипов, так как в этом случае динамику паталогического процесса можно контролировать с помощью УЗИ.
Также существует мнение, что консервативная терапия подходит для пациентов с полипами не больше 10 мм. Более крупные полипы ввиду риска озлокачествления необходимо удалять.
При этом врачи ещё не пришли к окончательному выводу касательно этих параметров.
Наличие камней в желчном пузыре, независимо от формы холестероза, не является противопоказанием к консервативному лечению.
Основными задачами консервативного лечения при холестерозе желчного пузыря являются:
- устранение симптомов путём применения спазмолитических препаратов и болеутоляющей терапии;
- регресс или остановка прогрессирования патологических процессов в стенке желчного пузыря;
- прекращение изменений параметров желчи благодаря ферментной терапии;
- ликвидация вторичных нарушений работы желчного пузыря и желчных путей вроде дискинезии — либо слишком сильное, либо недостаточное сокращение желчного пузыря;
- коррекция липидных нарушений, применение препаратов группы статинов;
- лечение сопутствующих заболеваний желчного пузыря (холецистит), поджелудочной железы (панкреатит) и тонкой кишки, особенно с локализацией паталогического процесса в нижнем отделе.
При холестерозе желчного пузыря также рекомендуется дробное питание с суточным содержанием белков — 15–20 %, жиров — 30 %, углеводов — 50–55 %.
При лечении холестериновых полипов желчного пузыря отдельно стоит рассмотреть литолитическую терапию, в основе которой лежит использование урсодезоксихолевой кислоты.
Урсодезоксихолевая кислота — это желчная кислота, которая уменьшает содержание холестерина в желчи за счёт рассеивания холестерина, а также влияет на кишечно-печёночную циркуляцию желчных солей, уменьшая поглощение кишечником потенциально токсичных веществ. Она улучшает состав желчи, что благоприятно сказывается на состоянии печени и желчного пузыря, и постепенно растворяет холестериновые полипы и камни.
Для применения урсотерапии имеются следующие показания:
- размер камней не больше 15 мм;
- камни должны быть только холестериновыми;
- желчный пузырь должен исправно работать и быть наполнен камнями менее, чем наполовину;
- желчный проток должен быть проходимым и свободным от камней.
Литолитическую терапию в основном применяется для лечения холестериновых полипов, при других формах она малоэффективна.
Прогноз. Профилактика
Часто полипы в желчном пузыре находят случайно. Как показали систематические обзоры, в 93 % случаев полипы не увеличиваются в размерах, а в 70 % случаев оказываются псевдополипами, т. е. состоят из холестерина. Поэтому в подобных случаях удалять полипы не обязательно, достаточно будет проходить обследования минимум раз в год .
При полипах меньше 10 мм и холестериновых псевдополипах достаточно ограничиться консервативным лечением, например урсотерапией. Она наиболее эффективна при одиночных холестериновых полипах и однородной желчи. В среднем такие псевдополипы полностью растворяются через 10–12 месяцев лечения. Если в желчном пузыре помимо полипов есть камни, песок или сгустки неоднородной желчи, то болезнь хуже поддаётся консервативному лечению .
Наиболее неблагоприятный прогноз наблюдается при полипах, которые становятся злокачественными . Но рак желчного пузыря встречается гораздо реже, чем доброкачественные полипы, поэтому главная диагностическая задача состоит в том, чтобы определить, какие новообразования могут быть злокачественными, и вовремя назначить холецистэктомию.
Главными факторами, связанными с озлокачествлением полипов, являются их размер и количество. Например, небольшие полипы редко оказываются злокачественными, хотя в некоторых случаях злокачественные новообразования обнаруживаются в полипах размером менее 6 мм . Одиночные полипы также более склонны к озлокачествлению, чем множественные.
Кроме того, риск образования рака выше у пожилых пациентов и людей с первичным склерозирующим холангитом.
Важно помнить, что курс лечения врач назначает индивидуально в зависимости от размера и количества полипов, факторов риска, а также показаний к определённому виду терапии.
Профилактика полипов желчного пузыря
Хотя полипоз считается наследственной болезнью, многое зависит от образа жизни пациента. Следует учитывать такие негативные факторы, как сидячая работа, малоподвижный образ жизни, увлечённость слишком жирной, жареной и острой пищей, злоупотребление алкоголем, различные заболевания пищеварительной системы, нарушение режима питания и избыточный вес, поскольку они напрямую влияют на повышение содержания холестерина в крови и увеличивают риск возникновения холестериновых полипов .
Для предупреждения возникновения заболеваний пищеварительного тракта важно заниматься спортом, ежедневно гулять пешком и проходить ежегодный профилактический осмотр. Активный образ жизни нормализует обмен веществ, снижает уровень холестерина и улучшает отхождение желчи, а своевременное лечение воспаления желчного пузыря предупреждает возникновение хронических заболеваний и патологических изменений в его стенке.
Список литературы
- Jones-Monahan K. S., Gruenberg J. C., Finger J. E., Tong G. K. Isolated small gallbladder polyps: an indication for cholecystectomy in symptomatic patients // Am Surg. — 2000. — № 8. — Р. 716–719.ссылка
- Andrén-Sandberg A. Diagnosis and management of gallbladder polyps // N Am J Med Sci. — 2012. — № 5. — Р. 203–211.ссылка
- Matos A. S., Baptista H. N., Pinheiro C., Martinho F. Gallbladder polyps: how should they be treated and when? // Rev Assoc Med Bras (1992). — 2010. — № 3. — Р. 318–321.ссылка
- Inui K., Yoshino J., Miyoshi H. Diagnosis of gallbladder tumors // Intern Med. — 2011. — № 11. — Р. 1133–1136.ссылка
- Kwon W., Jang J. Y., Lee S. E., Hwang D. W., Kim S. W. Clinicopathologic features of polypoid lesions of the gallbladder and risk factors of gallbladder cancer // J Korean Med Sci. — 2009. — № 3. — Р. 481–487.ссылка
- Park J. Y., Hong S. P., Kim Y. J., Kim H. J. et al. Long-term follow up of gallbladder polyps // J Gastroenterol Hepatol. — 2009. — № 2. — Р. 219–222.ссылка
- Kim S. Y., Lee H. S., Lee Y. S., Chung K. W. et al. Prevalence and risk factors of gallbladder polyp in adults living in Daegu and Gyeongbuk provinces // Korean J Gastroenterol. — 2006. — № 5. — Р. 344–350.ссылка
- Choi J. H., Yun J. W., Kim Y. S., Lee E. A. et al. Pre-operative predictive factors for gallbladder cholesterol polyps using conventional diagnostic imaging // World J Gastroenterol. — 2008. — № 44. — Р. 6831–6834.ссылка
- Jang J. Y., Kim S. W., Lee S. E., Hwang D. W. et al. Differential diagnostic and staging accuracies of high resolution ultrasonography, endoscopic ultrasonography, and multidetector computed tomography for gallbladder polypoid lesions and gallbladder cancer // Ann Surg. — 2009. — № 6. — Р. 943–949.ссылка
- Vialle R., Velasco S., Milin S., Bricot V. et al. Imaging in the diagnosis and the staging of gallbladder tumors // Gastroenterol Clin Biol. — 2008. — № 11. — Р. 931–941.ссылка
- Matsubara S., Arizumi T., Togawa O., Sasaki T. et al. Endoscopic transpapillary approach to the gallbladder for diagnosing gallbladder cancer // Can J Gastroenterol. — 2007. — № 12. — Р. 809–813.ссылка
- Онучина Е. В. Полипы желчного пузыря: современные подходы к диагностике и лечению // Терапевтический архив. — 2021. — № 1. — С. 100–107.
- Ильченко А. А., Орлова Ю. Н. Опыт применении урсодеоксихолевой кислоты при холестерозе желчного пузыря // Гепатология. — 2004. — № 3. — С. 22–27.
- Рахимов Б. М., Колесников В. В. Рак желчного пузыря под маской холецистита в практике общехирургического стационара // Медицинский вестник Башкортостана. — 2016. — № 6. — С. 70–73.
- Мундуков К. Ж. Лечение полипов желчного пузыря // Современные проблемы науки и образования. — 2013. — № 5. — С. 23–27.
- Данзанова Т. Ю., Синюкова Г. Т., Лепэдату П. И. Диагностика новообразований желчного пузыря // Вестник РОНЦ им. Н. Н. Блохина РАМН. — 2013. — № 3–4. — С. 12–16.
- Ильченко А. А., Орлова Ю. Н. Аденомиоматоз желчного пузыря // Экспериментальная и клиническая гастроэнтерология. — 2010. — № 4. — С. 86–91.
- Подолужный В. И. Осложнения желчнокаменной болезни // Фундаментальная и клиническая медицина. — 2017. — № 1. — С. 102–114.
- Matłok M., Migaczewski M., Major P., Pędziwiatr M. et al. Laparocopic cholecystectomy in the treatment of gallbladder polypoid lesions — 15 years of experience // Pol Prszegl Chir. — 2013. — № 11. — Р. 625–629.ссылка
- Борисов А. Е., Акимов В. П., Выступец Б. В., Миспахов Г. Б. Доброкачественные полиповидные образования желчного пузыря // Вестник хирургии имени И. И. Грекова. — 2008. — № 5. — С. 104–108.
- Kratzer W., Haenle M. M., Voegtle A., Mason R. A. et al. Ultrasonographically detected gallbladder polyps: a reason for concern? A seven-year follow-up study // BMC Gastroenterol. — 2008. — Vol. 8. — P. 41.ссылка
- Курзанцева О. М. Лучевая диагностика патологии желчного пузыря и желчевыводящих путей // SonoAce Ultrasound. — 2013. — № 25. — С. 64–76.
- Michael R., Cox G. D., Eslick R. P. The Management of Gallstone Disease. — 2018. — 380 р.
- Cocco G., Basilico R., Delli P. A., Cocco N. et al. Gallbladder polyps ultrasound: what the sonographer needs to know // Journal of Ultrasound. — 2021. — Vol. 24. — P. 131–142.
- Wiles R., Ruedi F. T. Traian B. S., Yogesh K. V. Management and follow-up of gallbladder polyps. Joint guidelines between the European Society of Gastrointestinal and Abdominal Radiology (ESGAR), European Association for Endoscopic Surgery and other Interventional Techniques (EAES), International Society of Digestive Surgery – European Federation (EFISDS) and European Society of Gastrointestinal Endoscopy (ESGE) // Eur Radiol. — 2017. — № 9. — P. 3856–3866.ссылка