Спондилогенный остеоартроз (спондилёз, спондилоартроз) — дегенеративное заболевание опорно-двигательного аппарата, вызванное поражением межпозвонковых (фасеточных) суставов. При остеоартрозе чаще поражаются шейные позвонки (шейный спондилёз), реже — грудные и поясничные . Риск патологии увеличивается с возрастом. В 85-90 % случаях заболеванием страдают пожилые люди после 60-65 лет . Однако иногда спондилёз встречается и в 25-30 лет.
Шейный спондилёз
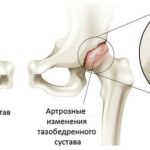
К остеоартрозу относят заболевания, вызванные различными причинами со схожим патогенезом, клиническими проявлениями и изменениями в тканях — поражением всех компонентов сустава: хряща, связок, субхондральной костной пластины, синовиальной оболочки, суставной капсулы, околосуставных мышц.
Проблема остеоартроза позвоночника актуальна по ряду причин:
- улучшение диагностики;
- увеличение продолжительности жизни;
- распространённость обменных, гормональных и клинических нарушений в организме человека, в основе которых — ожирение (метаболический синдром);
- сидячая работа, преобладание пассивного отдыха над активным.
Согласно клиническим рекомендациям ревматологов, «остеоартроз характеризуется клеточным стрессом (реакцией адаптации клеток, запускаемой внешними и внутренними воздействиями) и деградацией межклеточного матрикса тканей сустава, возникающих на фоне макро- и микроповреждений. При этом активируются ненормальные восстановительные ответы, включая провоспалительные пути иммунной системы» .
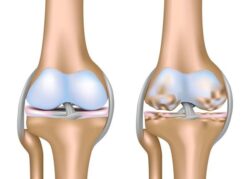
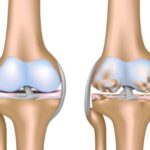
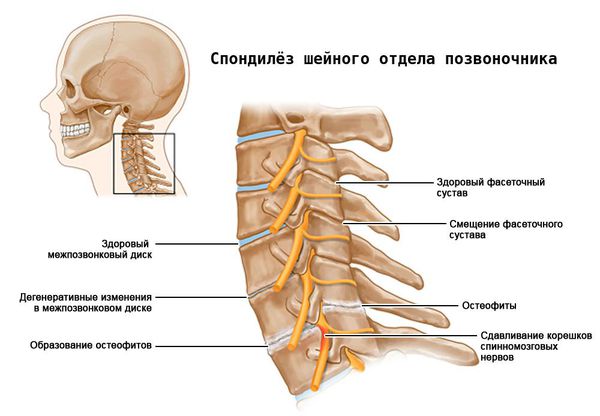
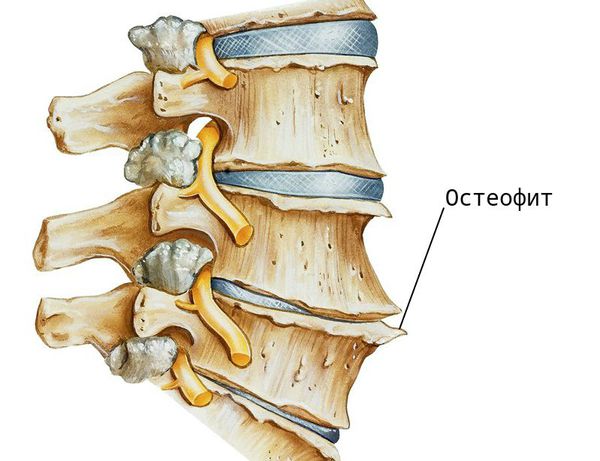
Первоначально изменения происходят на молекулярном уровне, затем возникают анатомические и физиологические нарушения: деградация хряща, перестройка костной ткани (ремоделирование), образование наростов на поверхности костной ткани (остеофитов), воспаление.
Шейный спондилоартроз — причина не менее 30 % случаев болей в шее. Болью в шее страдает от 5,9 до 38 % населения. Ежегодная заболеваемость составляет 10,4-21,3 %. В течение жизни от 14,2 до 71 % людей сталкиваются с клинически значимыми эпизодами боли в шее .
Факторы риска болей в шее:
- женский пол;
- средний возраст;
- наследственная предрасположенность;
- депрессия, тревога, неадекватные стратегии преодоления стресса, соматизация (боль и отрицательные эмоции усиливают друг друга);
- расстройство сна;
- курение;
- сидячий образ жизни, работа в офисе;
- высокий индекс массы тела;
- травмы: «хлыстовая» (резкое разгибание-сгибание в шейном отделе), спортивная, транспортная;
- тяжёлый физический труд, неудовлетворённость работой и отношениями в коллективе .
В основном с жалобами на боль в шее обращаются пациенты 35-49 лет . У женщин патология встречаются чаще, чем у мужчин . В течение 5 лет после первого обострения у 50–75 % пациентов случаются рецидивы .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы шейного спондилеза
Диагностикой и лечением заболеваний суставной и соединительной ткани занимается ревматолог. Но с основным проявлением остеоартроза межпозвонковых суставов — болевым синдромом чаще сталкиваются терапевты и врачи общей практики. Если боль сохраняется, пациента направляют к неврологу, затем — к нейрохирургу.
Симптомы артроза фасеточных суставов описаны М. Lange в 1936 г. в монографии «Die Wirbelgelenke» («Межпозвонковые суставы»). Боль при фасеточном синдроме возникает возле позвоночника, её вызывают разгибательно-вращательные действия и пальпация в околопозвоночных зонах. Термин «фасеточный синдром» предложен V. Мооnеу и J. Robertson в 1976 г., с тех пор широко используется в международной практике . Основной симптом шейного спондилоартроза — боль. Сопутствующие признаки:
- нарушение функции шеи, приводящее к неправильной осанке и положению головы;
- ограничение движения в шейном отделе;
- иногда затруднено отведение и сгибание плеча, реже обеих рук.
В последние годы боль рассматривают не как симптом, а как болевой синдром — совокупность признаков, сопровождающих ощущение боли. Международная ассоциация по изучению боли определяет боль как неприятное ощущение и эмоциональное переживание, связанное с действительным или возможным повреждением ткани. Это определение отражает все патогенетические подтипы, включая и психогенные .
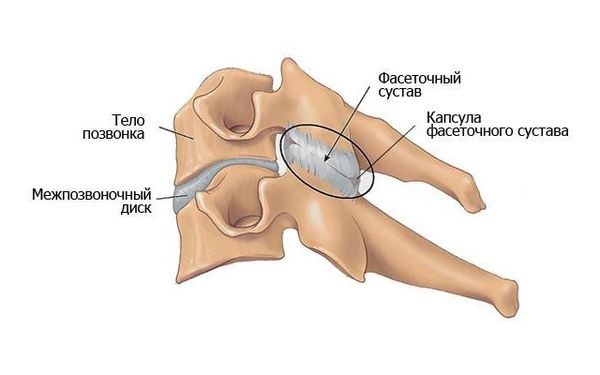
Фасеточные суставы шейного отдела, как и других отделов позвоночника, богаты нервными рецепторами (здесь расположены задние ветви спинномозговых нервов и малые добавочные нервы от мышечных ветвей), что усиливает восприятие боли.
Патогенез шейного спондилеза
Патогенез шейного спондилоартроза обусловлен анатомией и обеспеченностью нервными клетками капсулы фасеточного сустава.
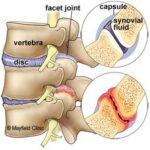
Фасеточные суставы
Дугоотросчатые (фасеточные) суставы расположены вертикально и получают небольшое сопротивление при сгибании в шее во время наклона головы вниз. При разгибании (запрокидывании головы назад) нагрузка на фасеточные суставы усиливается, особенно при сужении межпозвоночного промежутка и дегенерации диска .
Спондилоартроз возникает при функциональной перегрузке и выражен у лиц зрелого и пожилого возраста из-за дегенеративно-дистрофических изменений позвоночника и нарушении его формы. Заболевание прогрессирует при повторных микротравмах, весовых и вращательных перегрузках. Это приводит к периартикулярному фиброзу — уплотнению околосуставных тканей (связок, капсулы сустава) и формированию наростов на поверхности костной ткани. Размеры нижних и верхних суставных отростков (фасеток) увеличиваются и приобретают грушевидную форму. В результате суставы резко дегенерируют, почти полностью теряют хрящ. Неравномерность нагрузок проходит к асимметричным нарушениям.
Одновременное изменение в диске и фасеточных суставах вызывает резкое ограничение движений в соответствующем сегменте позвоночника.
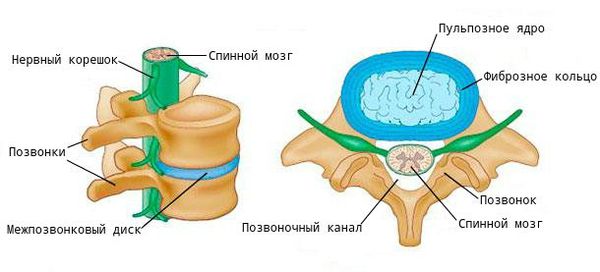
Позвоночно-двигательный сегмент включает:
- позвонки, соединённые межпозвоночным диском;
- фасеточные суставы, образованные этими позвонками;
- связки и мышцы: межпоперечные, межостистые, мышцы-вращатели.
Позвоночно-двигательный сегмент
Мышцы под воздействием импульсов из поражённого позвоночного сегмента (особенно из задней продольной связки) рефлекторно напрягаются. Возникает боль и напряжение продольных мышц шеи и надплечья, боль при пальпации (мышечно-тонический синдром) . Изменённые суставы, их капсулы, диски, связки и мышцы вызывают боль. Обилие нервных волокон объясняет боль не только в месте источника, но и на отдалении: в надплечье, руке, в противоположной стороне шеи, а также её вегетативные признаки (покраснение кожи, повышенное потоотделение) .
Классификация и стадии развития шейного спондилеза
По классификации тяжести остеоартроза Kellgren — Lawrence выделяют 5 рентгенологических стадий:
- 0 стадия — изменений нет;
- I стадия (сомнительный остеоартроз) — сомнительное сужение суставной щели без выраженных нарушений тканей сустава, возможны остеофиты. Изменения на этой стадии затрагивают ткани, выстилающие внутреннюю поверхность сустава (синовиальная оболочка) и смазки, заполняющей полость суставов (синовиальная жидкость), и не определяются рентгеном.
- II стадия (мягкий) — появление остеофитов и небольшого сужения суставной щели;
- III стадия (умеренный) — умеренные остеофиты и сужение суставного пространства, возможна деформация костей;
- IV стадия (тяжёлый) — большие остеофиты, сужение суставного пространства, выраженное уплотнение костной ткани (тяжёлый остеосклероз), деформация костей.
Остеофиты
При остеоартрозе фасеточных суставов и остеохондрозе позвоночника с неврологическими нарушениями в РФ используют классификацию Антонова И.П. (1987), в которой в качестве неврологических проявлений остеохондроза позвоночника выделены рефлекторные, корешковые, корешково-сосудистые синдромы на шейном уровне :
- Рефлекторные синдромы:
- цервикалгия (боль в шее);
- цервикокраниалгия (боль в шее и голове);
- цервикобрахиалгия (боль в шее и руке).
- Корешковые синдромы (поражение спинномозговых корешков утолщёнными оболочками сустава и остеофитами, развитие аутоиммунного воспаления корешка).
- Дискогенное (вертеброгенное) поражение корешков (вовлекаются корешки с С2 по С8 сегменты). Возможен полирадикулярный синдром — воспаление нескольких корешков.
- Корешково-сосудистые синдромы. Симптомы раздражения: боль, повышенная тактильная и болевая чувствительность, усиление рефлексов с поражённых корешков, и/или симптомы выпадения: снижение чувствительности и рефлексов, ослабление мышц из-за ухудшения кровоснабжения в корешковой артерии.
Осложнения шейного спондилеза
Осложнением шейного остеоартроза фасеточных суставов является хронический болевой синдром (ХСБ) — боль различной интенсивности более трёх месяцев. Даже применяя терапию, не всегда удаётся устранить воспаление и восстановить пластичность соединительной ткани за этот срок. В поддержании болевого синдрома ведущую роль играют центральные патогенетические механизмы:
- Центральная сенситизация — сохранение повышенной возбудимости периферических и центральных отделов системы восприятия боли даже после прекращения воздействия болевых стимулов. Поступление слабых или неболевых стимулов ощущается как боль.
- Дезингибиция — недостаточность внутренней противоболевой системы.
Патогенетические механизмы взаимосвязаны с социальными, психологическими и биологическими условиями формирования болезни. Важно учитывать следующие факторы:
- Биологические: возраст и пол пациента, иммунологические, пластические, эндокринные аспекты, наличие сосудистых заболеваний и их осложнений (например, цереброваскулярная болезнь, проявляющаяся когнитивно-аффективными расстройствами).
- Социальное положение: наличие конфликтов на работе и в семье, финансовое состояние.
- Психологическое состояние: особенности психики, наличие тревоги и депрессии.
- Религиозность, менталитет, приверженность к духовным практикам могут воздействовать на субъективное восприятие боли.
Эти составляющие будут в той или иной мере влиять на формирование и поддержание боли. В остром периоде болевого синдрома (до трёх недель) ведущую роль играют биологические механизмы. Хронизация боли скорее зависит от социально-психологических аспектов.
Диагностика шейного спондилеза
В первую очередь врач изучает анамнез и жалобы для исключения специфических причин боли в шее: травм, воспалительных заболеваний позвоночника, ревматических патологий, онкологических заболеваний, метастазирующих в кости, метаболических состояний (остеопороза, гиперпаратиреоза), патологии внутренних органов (инфаркт миокарда, грыжи, опухоли пищевода и др.).
Для дифференциальной диагностики применяют рутинные исследования: общий анализ крови, ЭКГ, флюорографию, биохимический анализ крови с определением функции печени, почек, показателей углеводного обмена, мочевой кислоты, щелочной фосфатазы, кальция.
О воспалительном или метастатическом характере болевого синдрома может свидетельствовать отсутствие положительного эффекта от лечения НПВП (нестероидными противовоспалительными препаратами) в течение месяца .
Нейровизуализационные методы: магнитно-резонансная томография (МРТ) и мультиспиральная компьютерная томография (МСКТ) шейного отдела позвоночника необходимы при хронической боли для уточнения её источника и назначении лечения, а также при выявлении неврологических патологий (радикулопатии, плексопатии) с показанием к удалению грыжи диска. В других случаях неспецифической боли в шее, в том числе и по причине шейного остеоартроза, для постановки диагноза достаточно клинического обследования .
Применение рентгена, МРТ и МСКТ несёт определённые риски, т.к. в основе рентгенографии и МСКТ лежит использование ионизирующего излучения, а в области шеи расположена уязвимая к таким воздействиям щитовидная железа. Поэтому исследование назначают по обоснованным показаниям.
Артроз фасеточных суставов шеи проявляется одно- или двусторонней болью, чаще тупой, по утрам — ощущение, что «шею продуло».
Характерные признаки болевого синдрома при спондилоартрозе:
- боль усиливается при движениях, уменьшается в покое, возникает в ответ на вращательные движения и разгибание позвоночника;
- нарастает при разгибании и ослабевает при сгибании;
- не распространяется далеко от зоны поражения, может отдавать в руку, но не ниже локтевого сгиба;
- боль рассеянная, без чётких границ;
- утренняя скованность в течение 30-60 минут и нарастание боли к вечеру;
- усиление боли в статичных положениях;
- разгрузка позвоночника и разминка ослабляют боль.
Отражённые боли при спондилоартрозе:
- при поражении верхнешейного отдела — в затылок, висок, лоб;
- среднешейного отдела — в область надплечья, плеча;
- нижнешейного отдела — в лопатку, межлопаточную область.
При осмотре:
- напряжение мышц шеи, стойкий наклон головы вперед или вбок (кривошея);
- болезненная пальпация в проекции поражённого фасеточного сустава;
- преимущественное ограничение разгибания в шейном отделе .
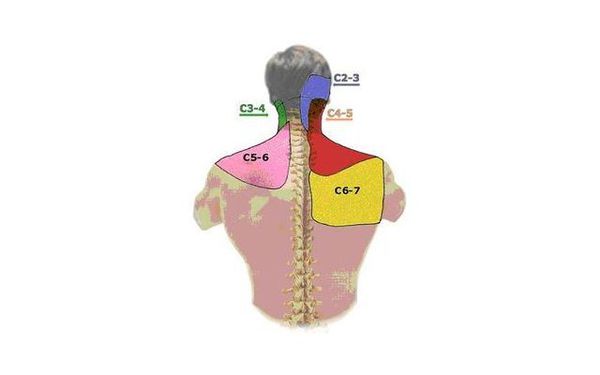
Фасеточный синдром
В рамках клинического обследования при подозрении на шейный спондилёз проводят тест на фораминальную компрессию (тест Спурлинга):
- Шея пациента находится в положении разгибания.
- Врач совершает пассивные сгибания и ротацию шеи в «больную» сторону и создаёт осевое давление на голову.
- Появление или усиление боли с иррадиацией (отражением) в руку— признак фораминальной компрессии корешка (отверстия между костями позвоночника называют фораминальными, при их сужении или сжатии нервные корешки, которые выходят из спинного мозга, сдавливаются, что приводит к боли); иррадиация в область лопатки характерна для фасеточного синдрома.
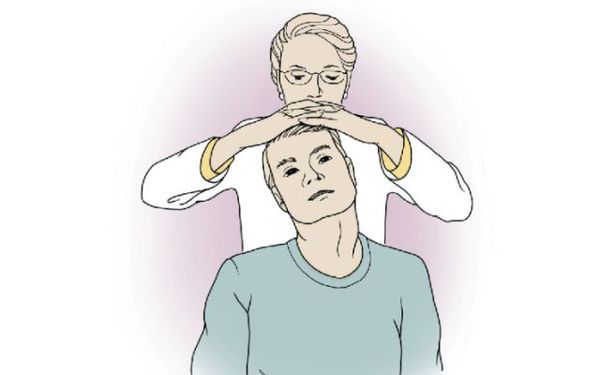
Тест Спурлинга
Обострения вызывают неловкие движения (разгибание и наклон в сторону поражённого сустава), переохлаждение, неудобная поза (в т.ч. во время сна).
Диагноз подтверждает уменьшение боли после блокады сустава (нейрохирургическая процедура под рентгенологическим или УЗИ контролем) .
Лечение шейного спондилеза
Неспецифическую боль в шее рассматривают как частный случай скелетно-мышечной боли. Она связана с физической нагрузкой, которая привела к повреждению и воспалению мягкотканных элементов опорно-двигательного аппарата. Для скелетно-мышечной боли характерна чёткая локализация и связь с движением определённой анатомической структуры . К заболеваниям, при которых возникают скелетно-мышечные боли, относят остеохондроз, остеоартроз и ревматологическую патологию околосуставных мягких тканей (РПОМТ).
Основная цель лечения — скорейшее и полное купирование боли в шее. Через три часа болевых ощущений развивается центральная сенситизация в головном мозге (усиление болевой реакции, которое сохраняется длительное времени). Успех лечения зависит от времени начала терапии, к которой следует приступить как можно раньше. У 23 % пациентов боль становится хронической .
Сочетание медикаментозных и немедикаментозных методов повышает эффективность терапии.
Для лечения острых неспецифических болей рекомендованы:
- нестероидные противовоспалительные препараты (НПВП) — исходя из Европейских рекомендаций, имеют высший уровень доказательности;
- миорелаксанты, а также комбинация НПВП с миорелаксантами или традиционными анальгетиками (парацетамолом);
- ежедневная двигательная активность (постельный режим повышает риск хронизации болей).
Разъяснение пациенту природы заболевания, методов лечения и прогноза повышает вовлечённость пациента в реабилитацию, улучшает приверженность терапии и результат .
Благодаря доступности (безрецептурно в РФ), быстрому обезболиванию и многообразию лекарственных форм НПВП стала наиболее применяемой в современной медицине группой препаратов. Но важно помнить и о побочных эффектах НПВП. Особенно это касается пожилых пациентов с двумя и более видами заболеваний. Возраст от 65 лет и старше — фактор риска эрозивно-язвенного поражения верхних отделов ЖКТ. Приём НПВП и распространённость сахарного диабета повышают риск бессимптомного, но летального ЖКТ-кровотечения. Это означает высокую ответственность врача при выборе НПВП и даёт преимущества селективным НПВП (например, целекоксибу).
Возможные осложнения при приёме НПВП:
- НПВП-гастропатия — язва желудка и двенадцатиперстной кишки, кровотечение, нарушение целостности стенок (перфорация) и сужение (стриктура) органов верхних отделов ЖКТ;
- диспепсия — гастралгия, тошнота, тяжесть в области желудка;
- НПВП-энтеропатия — сочетание железодефицитной анемии и снижения уровня альбумина (гипоальбуминемии) при отсутствии признаков НПВП-гастропатии, кишечное кровотечение или непроходимость;
- артериальная гипертензия — повышение артериального давления, снижение эффективности антигипертензивных препаратов;
- острые кардиоваскулярные нарушения — инфаркт миокарда, ишемический инсульт, коронарная смерть;
- нефротоксические реакции — задержка жидкости, снижение скорости клубочковой фильтрации, развитие острой почечной недостаточности и хронической болезни почек;
- повышенная кровоточивость после операции.
При фасеточном синдроме остро стоит вопрос применения максимально безопасного НПВП из-за тенденции к рецидивам и хронизации боли. Это может потребовать проведения повторных, зачастую длительных курсов НПВП-терапии.
При хронических неспецифических болях в спине применяют:
- НПВП (курсы до трёх месяцев) — в соответствии с Европейскими рекомендациями обладают наивысшим уровнем доказательности . Оказывают обезболивающее, противовоспалительное и противоотёчное действие.
- Альтернатива НПВП и удачная комбинация с ними — препараты замедленного действия (SYSADOA). Эффективные и давно используемые лекарства этого класса: Алфлутоп, Румалон, Хондрогард, Сустагард. Они воздействуют не только на суставы и их хрящевые поверхности, но и улучшают состояние всей соединительной ткани организма .
- Бензодиазепиновые миорелаксанты.
- Блокады медиальной ветви задней первичной ветви спинномозгового нерва под визуальным контролем обеспечивают быстрое и полное обезболивание и подтверждают источник боли. Применение метода возможно только врачом-нейрохирургом.
- Радиочастотная денервация (абляция) фасеточных суставов (РЧА) — миниинвазивная операция, которая длится 2-3 часа и возможна под местной анестезией в амбулаторных условиях. Нейрохирург под рентгенологическим контролем блокирует нервы, несущие болевую информацию от поражённых суставов в кору головного мозга.
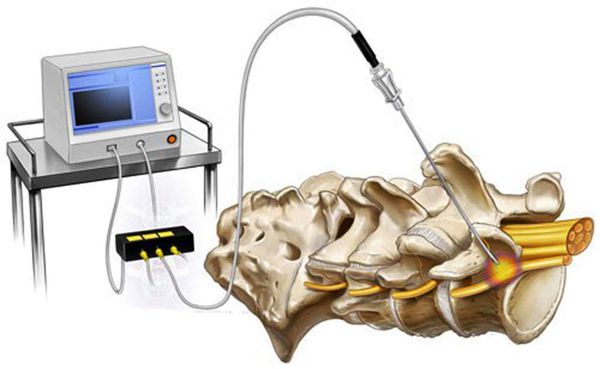
Радиочастотная абляция фасеточных суставов
- Операция артродеза фасеточных суставов, пульсовая РЧА и криодеструкция .
- Опиоидные анальгетики.
- Капсаицин (местно).
- Когнитивно-поведенческая психотерапия, антидепрессанты и занятия ЛФК .
Доказана эффективность применения лечебной физкультуры (ЛФК). Самый доступный и действенный её способ — ходьба в умеренном темпе. Но пациенты чаще предпочитают массаж, физиотерапию, иглорефлексотерапию и другие методы.
При лечении боли в шее важна постоянная оценка врачом через применение шкал:
- визуальная аналоговая шкала;
- шкала вербальных оценок и через объективный осмотр пациента.
Скрининг нейропатической боли или её компонента в смешанном болевом синдроме проводят врачи (в том числе терапевты) шкалой DN4. Тест позволяет изменять лечебно-диагностическую тактику согласно клинической ситуации .
Прогноз. Профилактика
Течение остеоартроза зависит от вызвавших заболевание факторов: биологических, психосоциальных, образа жизни и эффективности лечения эпизодов обострения.
Для профилактики обострений рекомендуется:
1. Ограничить неблагоприятные нагрузки:
- избегать продолжительных фиксированных неудобных положений головы (во сне, при работе за компьютером — неправильное запрокинутое положение головы перегружает фасеточные суставы), рывковых движений от рук на шею и вибрации;
- эргономично организовать рабочее место, правильно расположить монитор;
- периодически делать перерывы в работе, гимнастику и проводить самомассаж наиболее напряжённых мышц шеи.
2. Регулярно заниматься лечебной физкультурой (делать упражнения на укрепление и растяжение мышц плечевого пояса).
3. Когнитивно-поведенческая психотерапия, постараться исключить травмирующие ситуации.
4. Изучить образовательные программы для пациентов — информацию о доброкачественном характере боли, её полном устранении (в части случаев самостоятельно), о необходимости двигательной активности и выполнении рекомендаций врача.
5. Мануальная терапия .
6. Использовать индивидуально подобранные ортопедические подушки .
Список литературы
- Горбачева Ф.Е. Спондилоартроз позвоночника: диагностика и лечение. — М., 2007.
- Подымова И.Г. Спондилогенный остеоартроз: этиология, диагностика и лечение // РМЖ. Болевой синдром. — 2015. — № 29. — С. 9-11.
- Лила А.М., Алексеева Л.И., Таскина Е.А. Современные подходы к терапии остеоартрита с учётом обновлённых международных рекомендаций // РМЖ «Медицинское обозрение». — 2019. — № 11(II). — С. 48-52.
- Cohen S. P. Epidemiology, diagnosis, and treatment of neck pain // Mayo Clin Proc. — 2015; 90 (2): 284-299.ссылка
- Fejer R., Kyvik K.O., Hartvigsen J. The prevalence of neck pain in the world population: a systematic critical review of the literature // Eur Spine J. — 2006; 15 (6): 834-848.ссылка
- Hoy D. G, Protani M, De R. The epidemiology of neck pain // Best Pract Res Clin Rheumatol. — 2010; 24 (6): 783-792.ссылка
- Croft P. R, Lewis M, Papageorgiou A. C. Risk factors for neck pain: a longitudinal study in the general population // Pain. — 2001; 93 (3): 317-325.ссылка
- Carroll L. J, Hogg-Johnson S, van der Velde G. Course and prognostic factors for neck pain in the general population: results of the Bone and Joint Decade 2000-2010 Task Force on Neck Pain and Its Associated Disorders // J Manipulative Physiol Ther. — 2009; 32 (2): 87-96.
- Хитров Н.А. Возрастные аспекты дорсопатий // РМЖ «Медицинское обозрение». — 2015. — № 17. — С. 994.
- Голубев В.Л. Боль — междисциплинарная проблема // РМЖ. — 2008. — № 0. — C. 3.
- Подчуфарова Е.В. Хронические боли в спине: патогенез, диагностика, лечение // РМЖ. — 2003. — № 25 (11). — С. 1395-1401.
- Горбачева Ф.Е. Что скрывается под маской остеохондроза позвоночника. — М., 2008. — 12 с.
- Подымова И.Г. Спондилогенный остеоартроз: этиология, диагностика и лечение // РМЖ. Болевой синдром. — 2015. — С. 9-11.
- Антонов И.П., Барабанова Э.В. Профилактика неврологических проявлений поясничного остеохондроза: промежуточные итоги, нерешённые вопросы и некоторые методологические аспекты // Журнал неврологии и психиатрии им. С.С. Корсакова. — 1998. — № 12 (98). — С. 4-8.
- Левин О.С. Диагностика и лечение боли в шее и верхних конечностях // РМЖ. — 2006. — № 9.
- Sidney M. Rubinstein, Annemarie de Zoete, Marienke van Middelkoop. Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and meta-analysis of randomised controlled trials // BMJ. — 2019; 364: l689.
- Данилов А.Б. Алгоритмы диагностики и лечения боли в нижней части спины с точки зрения доказательной медицины // Атмосфера. Нервные болезни. — 2010. — № 4. — C. 11-18.
- Е.В. Подчуфарова, Н.Н. Яхно. Боль в спине. — М. : ГЭОТАР-Медиа, 2012. — 368 с.
- Murphy D.R. A Clinical model for the diagnosis and management of patients with cervical spine syndromes // ACO. — 2004; 12(2): 57-71.ссылка
- Шостак Н.А., Правдюк Н.Г. Боль в шее (цервикалгия) — подходы к диагностике и терапии // Справочник поликлинического врача. — 2008. — № 2. — С. 73-77.
- Общие принципы лечения скелетно-мышечной боли: междисциплинарный консенсус // Научно-практическая ревматология. — 2016. — № 54 (3). — С. 247-265.
- Hestbaek L., Leboeuf-Yde C., Manniche C. Low back pain: what is the long-term course? A review of studies of general patient populations // Eur. Spine J. — 2003; 12(2): 149-165.ссылка
- Спирин Н.Н., Киселев Д.В. Проблема хронической боли в спине: фасеточный синдром // РМЖ «Медицинское обозрение». — 2015. — № 17. — С. 1025.
- Airaksinen O., Brox J.I., Cedraschi C. European guidelines for the management of chronic nonspecific low back pain // Eur. Spine J. — 2006; 15(2): 192-300.ссылка
- Парфенов В.А., Исайкин А.И., Кузьминова Т.И. Лечение пациентов с острой и подострой люмбалгией и люмбоишалгией // Неврология, нейропсихиатрия, психосоматика. — 2019. — № 11(3). — С. 57-62.
- Громова О.А., Торшин И.Ю., Семенова В.А. О неврологических ролях хондроитина сульфата и глюкозамина сульфата: систематический анализ // Неврология, нейропсихиатрия, психосоматика. — 2019. — № 11 (3). — С. 137-143.
- Методические рекомендации по диагностике и лечению невропатической боли. Под ред. Н.Н. Яхно. — М.: Издательство РАМН, 2008. — С. 23.
- D. Bouhassira, N. Attal, H. Alchaar, F. Boureau. Comparison of pain syndromes associated with nervous or somatic lesions and development of a new neuropathic pain diagnostic questionnaire (DN4) // Pain. — 2005; 114 (1-2): 29-36.ссылка
- Веселовский В.П., Билалова А.Ш. Профилактика остеохондроза позвоночника. — Казань: Татарское кн. изд-во, 1989. — 152 с.
- Ф.А.Хабиров, Ю.Ф. Хабирова. Клиническая вертеброневрология —Казань: Медицина, 2018. — 596 с.
- Данилов А.Б. Страдание и хроническая боль // РМЖ. — 2008. — № 0. — С. 7.
- Романенко Л.В., Махов В.М., Чичкова Н.В. Функциональные (психосоматические) расстройства в общей медицинской практике // Неврология, нейропсихиатрия, психосоматика. — 2019; 11 (3): 69-73.
- Давыдов О.С. Периферические и центральные механизмы перехода острой боли в хроническую и возможная роль ингибирования циклооксигеназы 2 в предотвращении хронизации болевого синдрома // Неврология, нейропсихиатрия, психосоматика. — 2016. — № 8(2). — С. 10–16.
- Чиссов В.И., Давыдова М.И. Онкология: Национальное руководство. Краткое издание. — М.: ГЭОТАР-Медиа, 2017. — 576 с.