Синдром Вольфа — Паркинсона — Уайта (синдром WPW; Wolff — Parkinson — White syndrome) — это врождённое преждевременное возбуждение миокарда желудочков, которое возникает из-за наличия дополнительного пути проведения между предсердиями и желудочками и приводит к развитию пароксизмальной наджелудочковой тахикардии.
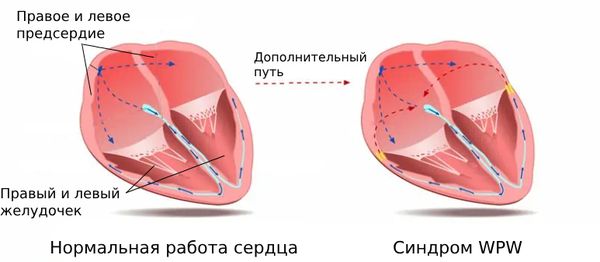
Синдром WPW
О синдроме WPW врач и пациент с периодическим внезапным сердцебиением узнают после проведения электрокардиографии (ЭКГ) — записи электрических потенциалов, возникающих при работе сердца.
Синдром назван по фамилиям учёных, впервые описавших его в 1930 году: Луиса Вольфа (L. Wolff), Джона Паркинсона (J. Parkinson) и Пола Уайта (P. White). В иностранной литературе встречается название «ventricular pre-excitation with arrythmia», т. е. предвозбуждение желудочков с аритмией.
Распространённость
Частота встречаемости — 1–3 человека на 1000 населения, среди людей с врождёнными пороками сердца — 5 на 1000 пациентов . Однако чаще всего это заболевание обнаруживается у молодых физически здоровых людей. Мужчины и женщины болеют одинаково часто .
Причины синдрома WPW
Синдром WPW развивается из-за наличия дополнительного пути проведения между предсердиями и желудочками — так называемого пучка Кента. В ряде случаев заболевание связано с мутацией в гене PRKAG2, однако её наследственная передача не доказана . Этот ген отвечает за выработку фермента, который распознаёт энергетические потребности клеток и реагирует на их изменение. При дефиците аденозинтрифосфата (АТФ) — одного из главных источников энергии в человеческом организме — этот фермент снижает активность биохимических реакций, требующих затрат АТФ.
Мутация может приводить к неадекватному ответу фермента на изменяющиеся потребности клеток, в том числе клеток миокарда. Из-за этого клетки потребляют АТФ больше, чем необходимо, или неэффективно восстанавливают его уровень, из-за чего возникает дефицит этого вещества. В результате нарушается проведение сигнала по нормальному пути и активизируется дополнительный.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома WPW
Следует разграничить понятия «синдром WPW» и «феномен WPW». Под синдромом понимается совокупность клинических и диагностических признаков заболевания — т. е. у пациента с синдромом WPW, помимо изменений на ЭКГ, должны присутствовать характерные жалобы. Под феноменом WPW подразумеваются изменения на ЭКГ без каких-либо клинических проявлений .
Как правило, для синдрома WPW характерны внезапно возникающие приступы тахикардии, продолжительность которых может варьировать от нескольких секунд до нескольких часов и даже суток. Эпизоды могут возникать во время тренировки или в покое.
Помимо учащённого сердцебиения, может появиться боль в груди, затруднённое дыхание, головокружение, усталость, одышка и беспокойство . При этом больной может потерять сознание, а может и нет — всё зависит от того, достаточно ли крови поступает к головному мозгу в период аритмии. Проходят такие приступы так же внезапно, как и начались.
Самым серьёзным проявлением этого заболевания является внезапная сердечная смерть (ВСС). Но это состояние встречается редко — менее чем в 0,1 % случаев — и, как правило, у больных с ранее уже возникавшими клиническими проявлениями синдрома WPW .
Патогенез синдрома WPW
Наше сердце обладает функцией автоматизма — это значит, что оно само генерирует импульсы, обеспечивающие его работу. Реализуется эта функция с помощью проводящей системы сердца — скопления особых клеток, способных к образованию и проведению электрических сигналов.
Проводящая система сердца
Клетки, образующие импульсы, называются пейсмейкерами, или водителями ритма . Таких водителей ритма в человеческом сердце три: 1-го, 2-го и 3-го порядка.
Пейсмейкер 1-го порядка — синусовый узел. Это главный водитель ритма, образующий импульсы. Он располагается в правом предсердии и с частотой 60–80 в минуту генерирует импульсы, которые затем по проводящим волокнам распространяются на предсердия и желудочки.
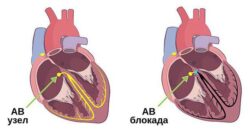
Пейсмейкер 2-го порядка — атриовентрикулярный узел (АВ-узел). Он располагается в области перегородок (между предсердием и желудочком) и способен генерировать импульсы с частотой 40–60 в минуту, однако в норме он этого не делает. Здесь сигналы, идущие от синусового узла к желудочкам, задерживаются и «ждут» момента, когда возбуждение полностью распространится по предсердиям. Это называется атриовентрикулярной задержкой проведения. АВ-узел при синдроме WPW неактивен: возбуждение проводится по дополнительным путям в обход него. Но у дополнительных путей нет такого свойства, как у АВ-узла, поэтому задержка проведения и не возникает.
Пейсмейкер 3-го порядка — это пучок Гиса и волокна Пуркинье, которые располагаются в миокарде межжелудочковой перегородки и желудочков и способны генерировать импульсы с частотой менее 40 в минуту. Они становятся водителями ритма только тогда, когда два предыдущих (синусовый и АВ-узел) не образуют сигналы.
Как было сказано выше, электрический импульс возникает в синусовом узле и распространяется по предсердиям. Этот период отражается на ЭКГ в виде зубца Р. Одновременно с этим импульс направляется к желудочкам, где на пути встречает препятствие в виде АВ-узла. Здесь происходит задержка проведения, что на ЭКГ отображается как сегмент PR.
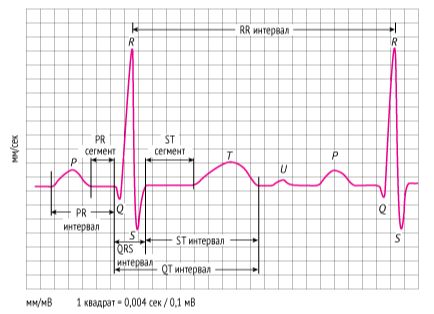
Нормальная ЭКГ
Всё вместе — проведение по предсердиям и АВ-узлу — называется предсердно-желудочковым проведением. На ЭКГ его отражает интервал PR. Его нормальная продолжительность — 0,12–0,20 секунды.
После того как возбуждение достигло обоих предсердий, оно передаётся на желудочки. Сначала — на межжелудочковую перегородку, что формирует отрицательный зубец Q на ЭКГ. Затем — на миокард желудочков по направлению к верхушке сердца, что отображается на ЭКГ в виде положительного зубца R. И потом — от верхушки сердца к базальным отделам (т. е. расположенным ближе к основанию сердца) — это отрицательный зубец S. Суммарно возбуждение миокарда желудочков отображается комплексом QRS на ЭКГ, нормальная продолжительность которого составляет 0,06–0,10 секунды .
Именно эти элементы ЭКГ будут изменяться при феномене WPW, поэтому их вид и продолжительность необходимо запомнить.
Помимо этого, изменяются и конечные элементы ЭКГ: сегмент ST, который в норме должен находиться на изолинии, и волна Т — это так называемые нарушения процесса реполяризации, во время которого клетки сердца восстанавливают свой электрический потенциал и готовятся к следующему циклу сокращений.
Механизмы развития заболевания
Аномальный пучок Кента формируется внутриутробно. Проявится ли заболевание в течение жизни или нет, сильно зависит от свойств этого пучка: насколько он восприимчив к поступающим импульсам, с какой частотой способен эти импульсы проводить, как быстро «истощается» после проведения импульса и т. д.
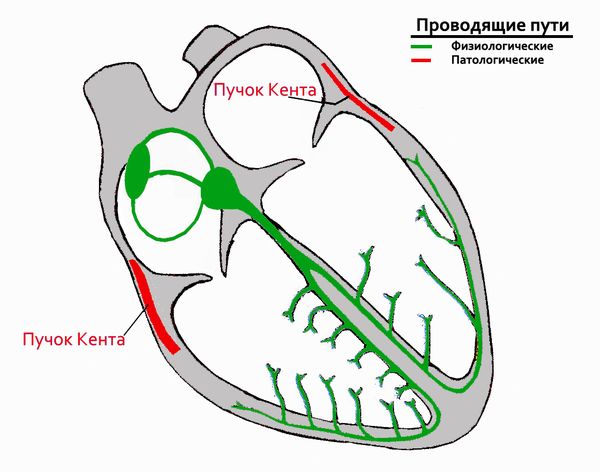
Аномальный пучок Кента
Вопрос, как пучок Кента связан с мутацией в гене PRKAG2, пока недостаточно исследован. Эта мутация встречается не в каждом случае. Вероятно, она больше связана не с самим формированием пучка Кента, а с его свойствами: предполагается, что при наличии этой мутации вероятность проведения по дополнительному пучку выше, чем в норме, что связано с неадекватным метаболизмом клеток проводящей системы сердца. Также эта мутация обнаруживается при других нарушениях ритма и проводимости: синусовой брадикардии, блокаде правой ножки пучка Гиса и изолированном укорочении интервала PQ .
Конкретные причины формирования пучка Кента недостаточно изучены, как и то, в каких условиях проведение по нему начинает преобладать над нормальным. Достоверно известно, что дополнительные пути могут проводить импульсы как в том же направлении, что и в норме, так и против него, а также в обе стороны. Если импульс по дополнительному пучку совпадает с направлением импульса в норме, то такое проведение называется антеградным, если против — ретроградным.
Любопытно, что фибрилляция предсердий (хаотичное их сокращение) встречается на 30 % чаще у людей с синдромом WPW, чем без него. Патогенез этого явления в настоящее время не установлен . Вероятно, механизмы развития болезни связаны со свойствами самого пучка.
Классификация и стадии развития синдрома WPW
Выделяют три типа феномена WPW:
1. Тип А (встречается редко) — пучок Кента располагается слева и соединяет левое предсердие с левым желудочком. Изменения на ЭКГ при такой форме заболевания:
- комплекс QRS больше 0,12 с за счёт дельта-волны — «ступеньки» на восходящей части зубца R (рисунок ниже);
- дельта-волна положительная в отведениях V1–V6 и отрицательная в отведениях III, aVF;
- интервал PR менее 0,12 с;
- в большинстве отведений нарушены процессы реполяризации.
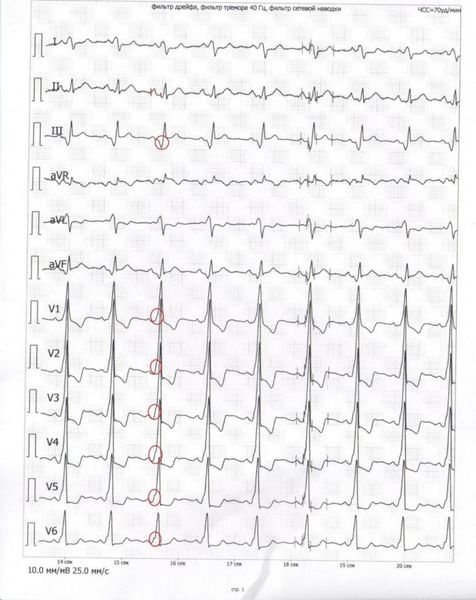
Феномен WPW, тип А
2. Тип В (встречается наиболее часто) — пучок Кента располагается справа и соединяет правое предсердие с правым желудочком. Изменения на ЭКГ при этом типе:
- комплекс QRS больше 0,12 с за счёт дельта-волны (рисунок ниже);
- дельта-волна отрицательная в отведении V1, положительная — в V4–V6, aVR;
- интервал PR меньше 0,12 с;
- нарушены процессы реполяризации .
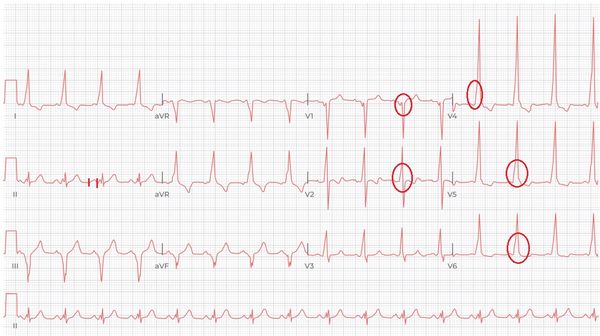
Феномен WPW, тип В [7]
3. Тип С — пучок располагается в боковой стенке левого желудочка, характерные признаки:
- положительная дельта-волна в отведениях V1–V4;
- отрицательная дельта-волна в отведениях V5–V6.
Существенных различий в симптомах этих типов не выявлено.
Выделяют следующие клинические формы синдрома WPW:
- манифестирующая форма — характеризуется постоянным наличием дельта-волны и двусторонним проведением по аномальному пути;
- интермиттирующая (преходящая) — присутствуют непостоянные ЭКГ-признаки синдрома WPW;
- латентная — ЭКГ-признаки синдрома WPW появляются только при стимуляции предсердий или угнетении функции АВ-узла;
- скрытая — возникает только ретроградное проведение, поэтому ЭКГ-признаков синдрома WPW нет.
При любой из этих форм могут развиваться приступы тахикардии .
Осложнения синдрома WPW
Восприимчивость дополнительного пучка к импульсу отличается от таковой в остальной проводящей системе сердца. Поэтому могут развиваться приступы тахикардии, как правило пароксизмальной, т. е. с частотой сердечных сокращений (ЧСС) больше 140 в минуту . Это происходит потому, что у дополнительных путей проведения нет периода задержки, как в АВ-узле.
Главная опасность пароксизмальных тахикардий состоит в том, что они могут приводить к неэффективной работе сердца: при такой частоте оно не всегда может выбросить нужный объём крови в системный кровоток. Это, в свою очередь, может стать причиной потери сознания и недостаточного кровоснабжения самого миокарда. При очень высокой ЧСС (как правило, больше 220–250 в минуту) тахикардия может перейти в фибрилляцию желудочков — опасное для жизни состояние, при котором желудочки сокращаются очень быстро, хаотично и неэффективно. При этом осложнении требуется немедленное проведение дефибрилляции.
Помимо этого, синдром WPW представляет опасность для больных с фибрилляцией предсердий, при которой импульсы генерируются с частотой свыше 350 в минуту. Без задержки проведения желудочки начинают очень быстро сокращаться, из-за чего может развиться их фибрилляция.
Диагностика синдрома WPW
Для диагностики заболевания проводится сбор анамнеза (истории болезни), физикальное обследование, лабораторная и инструментальная диагностика.
Сбор анамнеза и физикальное обследование
На приёме врач спросит об эпизодах спонтанной потери сознания, учащённого сердцебиения с головокружением или без него, а также о случаях внезапной сердечной смерти в семье больного.
При физикальном обследовании:
- врач проведёт антропометрию — измерит рост, вес и окружность талии, рассчитает индекс массы тела (ИМТ);
ИМТ
- измерит температуру;
- проведёт аускультацию (выслушивание) сердца;
- измерит артериальное давление и оценит пульс;
- проверит с помощью пальпации (ощупывания) наличие и распространённость отёков, состояние шейных вен и щитовидной железы .
Физикальное обследование проводится, чтобы исключить эндокринные, инфекционные и другие причины тахикардии.
Лабораторная диагностика
Рекомендуется сдать клинический анализ крови, анализы на креатинин, натрий и калий, глюкозу, общий и С-реактивный белок, общий билирубин, мочевую кислоту и тиреотропный гормон (ТТГ). Также следует оценить активность печёночных ферментов: аланин- и аспартатаминотрансферазы (АЛТ и АСТ) . Это стандартный перечень анализов, позволяющий исключить такие причины тахикардии, как инфекции, гипертиреоз и заболевания печени.
Инструментальная диагностика
Признаки синдрома WPW можно выявить с помощью 12-канальной ЭКГ, но это исследование не даёт точной информации о локализации аномального пути. Чтобы уточнить расположение дополнительного пучка, применяется поверхностное ЭКГ-картирование — снятие ЭКГ со множества точек грудной клетки .
С высокой точностью определить расположение аномального пути также позволяет электрофизиологическое исследование (ЭФИ). Во время этой процедуры в коронарный синус вводят специальный катетер, а затем определяют потенциал пучка Кента. Однако это исследование не показано людям без клинических проявлений, а также соответствующего анамнеза и назначается, как правило, перед операцией.
Электрофизиологическое исследование (ЭФИ)
Суточное (многосуточное) мониторирование ЭКГ по Холтеру помогает определить частоту, длительность и характер эпизодов аритмии, а также выявить причину потери сознания и/или сердцебиений.
Суточное мониторирование ЭКГ по Холтеру
Чреспищеводная электрокардиостимуляция (ЧПЭКС) может быть полезна для выявления скрытых и латентных форм синдрома WPW и обоснования консервативного лечения. Также она позволяет отличить этот синдром от других аритмий . Во время процедуры с помощью специального двухполюсного зонда стимулируют миокард, провоцируя тем самым развитие аритмии.
Чтобы исключить врождённые аномалии развития сердца и наличие тромбов в его камерах, применяется трансторакальная эхокардиография (ЭхоКГ).
Порядок проведения процедур. Сначала назначают 12-канальную ЭКГ. Если врач подозревает синдром WPW, то показано ЭКГ-картирование и мониторирование ЭКГ по Холтеру. ЧПЭКС может проводиться не только перед операцией, но и чтобы определить активность дополнительного пути проведения, если феномен WPW выявлен впервые или состояние пациента ухудшилось из-за развития аритмии.
Дифференциальная диагностика
Синдром WPW необходимо отличать от всех наджелудочковых тахикардий, к которым относятся атриовентрикулярная узловая реципрокная тахикардия, фибрилляция и трепетание предсердий, предсердные и внутрипредсердные тахикардии.
Лечение синдрома WPW
Если пациента не беспокоят приступы аритмии, то лечение может не потребоваться. Но если приступ возник и сопровождается выраженными симптомами, требуется экстренная помощь и лечение.
Первая помощь
Во время приступа необходимо вызвать скорую помощь. Помочь пациенту до того, как она приехала, можно только вагусными манёврами, но их эффективность — около 50 %.
Вагусные манёвры, которые можно выполнить самостоятельно:
- вызвать кашель или рвотный рефлекс;
- приём Вальсальвы (проба с натуживанием на высоте вдоха): необходимо вдохнуть, закрыть нос и рот, а затем попытаться выдохнуть.
Врач может научить пациента выполнять массаж каротидного синуса — не дольше 10 секунд нажимать на область сонного треугольника (выделен красным на рисунке ниже).
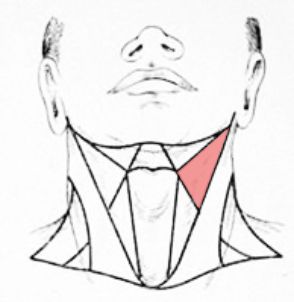
Сонный треугольник
Неотложная терапия
К такому лечению относится купирование приступа тахикардии с помощью наружной электрической кардиоверсии (100 Дж). Для этой цели может использоваться ЧПЭКС в режиме сверхчастой стимуляции, когда её частота превышает ЧСС на 10 % и более. Если пациент хорошо переносит тахикардию, то могут применяться некоторые лекарственные препараты.
Консервативная терапия
Это лечение с помощью лекарств и немедикаментозных приёмов. При синдроме WPW нельзя оказывать угнетающее воздействие на АВ-узел, поэтому некоторые препараты, например бета-адреноблокаторы и сердечные гликозиды, не назначаются.
При редкой патологической активности терапия сводится к пошаговому применению методов (если не помогает предыдущий, то переходят к следующему): вагусные манёвры — антиаритмические препараты — ЧПЭКС — электроимпульсная терапия.
Электроимпульсная терапия
Электроимпульсная терапия (ЭИТ) — это воздействие на сердце электрическим разрядом для купирования нарушений ритма.
ЭИТ бывает двух видов:
- Дефибрилляция — воздействие постоянного электрического тока, достаточного для деполяризации миокарда и восстановления синусового ритма; применяется при сердечно-лёгочной реанимации внешним дефибриллятором.
- Электрокардиоверсия — воздействие постоянного электрического тока, синхронизированное с наиболее уязвимой фазой электрической систолы желудочков; используется как метод купирования злокачественных изменений ритма с нарушением кровообращения. Для этого пациенту в сердце имплантируют кардиовертер-дефибриллятор, который отслеживает ритм сердца и при выявлении нарушений генерирует импульсы в определённую фазу сердечного цикла .
Кардиоверсия
При более частых эпизодах аритмии подбирается постоянная антиаритмическая терапия (ААТ) — как правило, это антиаритмические препараты Iс класса. Но зачастую через 1–5 лет после начала такой терапии у пациентов развивается резистентность к ней, т. е. препараты перестают быть эффективными.
Хирургическое лечение
В настоящее время наиболее действенным хирургическим методом лечения синдрома WPW считается радиочастотная катетерная абляция (РЧА). Во время этой процедуры аномальный участок проведения нагревают и разрушают с помощью электрического тока.
Радиочастотная абляция
Для этой операции существует несколько классов показаний:
- Класс I (абсолютно показана):
- тахикардия проявляется симптомами и устойчива к антиаритмической терапии;
- выявлена непереносимость ААТ;
- пациент не хочет продолжать консервативную терапию;
- присутствует предсердная тахиаритмия и быстрый желудочковый ответ при неэффективности ААТ.
- Класс II (относительно показана):
- при проведении ЭФИ обнаружена тахикардия с высокой частотой сокращений желудочков;
- синдром WPW протекает без симптомов, но возникновение аритмии может повлиять на исполнение пациентом своих обязанностей или его душевный комфорт;
- уже были случаи фибрилляции предсердий и ЭКГ-признаки синдрома WPW;
- у родственников пациента диагностированы ЭКГ-признаки синдрома WPW и внезапная сердечная смерть.
- Класс III (не показана):
- ААТ эффективна;
- аритмии легко переносятся;
- пациент предпочитает консервативную терапию .
В 6–10 % случаев РЧА сопровождается развитием осложнений: повреждением сердца (тампонадой) и сосудов (гематомой), тромбоэмболией и экссудативным перикардитом .
Восстановление после операции
Первоначальное восстановление после операции длится до 3 суток, полное — до 2–3 месяцев при соблюдении рекомендаций врача . По другим данным, ранний восстановительный период продолжается до 24 часов, поздний — от 2 до 6 месяцев, а период полного восстановления — от 6 месяцев до 1 года .
Прогноз. Профилактика
При своевременной диагностике и правильно подобранной терапии прогноз благоприятный . После РЧА в 95 % случаев наступает полное выздоровление .
Без лечения могут развиться жизнеугрожающие тахиаритмии и есть небольшой риск внезапной сердечной смерти (менее чем у 0,1 % пациентов) .
Рекомендации пациентам с синдромом WPW для профилактики приступов:
- избегать кофеина и других стимуляторов;
- отказаться от курения и ограничить употребление алкоголя;
- правильно питаться;
- регулярно заниматься спортом и поддерживать здоровый вес;
- управлять эмоциональным стрессом (например, освоить техники релаксации) .
Список литературы
- Wolff — Parkinson — White syndrome // MedlinePlus. Bethesda (MD): National Library of Medicine (US). — 2020.
- Кушаковский М. С. Аритмии сердца. — СПб.: Фолиант, 2020. — 720 с.
- Мамчур С. Е., Ардашев А. В. Внезапная сердечная смерть и синдром Вольфа — Паркинсона — Уайта // Клиническая практика. — 2014. — № 4. — С. 60–72.
- Бокерия О. Л., Ахобеков А. А. Синдром Вольфа — Паркинсона — Уайта // Анналы аритмологии. — 2015. — № 1. — С. 25–37.
- Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции. Наджелудочковые тахикардии: клинические рекомендации. — М., 2020. — 108 с.
- Munger T. M., Packer D. L., Hammill S. C. et al. A population study of the natural history of Wolff — Parkinson — White syndrome in Olmsted County, Minesotta, 1953–1989 // Circulation. — 1993. — № 3. — Р. 866–873. ссылка
- Евразийская Ассоциация Терапевтов. Интерактив. ЭКГ: от основ к практике. Основы ЭКГ: базовая информация о методе, нормальная ЭКГ, алгоритм анализа ЭКГ. Определение электрической оси сердца методом квадрантов. [Электронный ресурс]. Дата обращения: 03.09.2023.
- Привес М. Г., Лысенков Н. К., Бушкович В. И. Анатомия человека. — 12-е издание, переработанное и дополненное. — СПб.: Издательский дом СПбМАПО, 2006. — 720 с.
- Руководство по электрокардиографии / под ред. В. Н. Орлова. — 9-е издание, исправленное. — М.: Медицинское информационное агентство, 2017. — 560 с.
- Евразийская Ассоциация Терапевтов. Интерактив. ЭКГ: от основ к практике. Наджелудочковые аритмии. Часть 2: атриовентрикулярная узловая реципрокная тахикардия (АВУРТ), атриовентрикулярная реципрокная тахикардия (АВРТ) и другие. [Электронный ресурс]. Дата обращения: 03.09.2023.
- John R. Hampton The ECG in practice. — 5th edition. — Elsevier, 2008. — 360 p.
- Cosio F., Anderson R. H., Kuck K. H. et al. Living anatomy of the atrioventricular junctions. A guide to electrophysiologic mapping. A Consensus Statement from the Cardiac Nomenclature Study Group, Working Group of Arrythmias, European Society of Cardiology, and the Task Force on Cardiac Nomenclature from NASPE // Circulation. — 1999. — № 5. — Р. e31–37. ссылка
- Полякова И. П. Поверхностное ЭКГ-картирование и неинвазивная оценка электрофизиологических свойств миокарда у больных с нарушениями ритма сердца // Анналы аритмологии. — 2006. — № 6. — С. 5–23.
- Ардашев А. В., Рыбаченко М. С., Желяков Е. Г. и др. Синдром Вольфа — Паркинсона — Уайта: классификация, клинические проявления, диагностика и лечение // Кардиология. — 2009. — № 10. — С. 84–94.
- Чернова А. А., Матюшин Г. В., Никулина С. Ю., Лебедева И. И. Синдром Вольфа — Паркинсона — Уайта (литературный обзор) // РМЖ. — 2017. — № 4. — С. 269–272.
- Воробьёв Л. В. Синдром WPW, акценты ЭКГ диагностики // Успехи современного естествознания. — 2015. — № 1–5. — С. 751–755.
- Толстокорова Ю. А., Никулина С. Ю., Чернова А. А. Клиническая, электрофизиологическая, молекулярно-генетическая характеристика пациентов с синдромом Вольфа — Паркинсона — Уайта: обзор литературы // CardioСоматика. — 2023. — № 1. — С. 59–66.
- Wolff — Parkinson — White (WPW) syndrome // Mayo Clinic. — 2023.
- Голдовский Б. М., Поталов С. А., Сериков К. В. и др. Технология электроимпульсной терапии в системе неотложных мероприятий при фатальных нарушениях сердечного ритма // МНС. — 2012. — № 1. — С. 131–133.
- Орлов В. Д. Радиочастотная катетерная абляция (РЧА) // ФГБУ ФНКЦ ФМБА России. [Электронный ресурс]. Дата обращения: 03.09.2023.
- Шаройко М. В., Турова Е. А. Периоды восстановления пациентов после радиочастотной абляции дополнительных путей проведения возбуждения в сердце // Вестник физиотерапии и курортологии. — 2017. — № 4. — С. 182–183.