Порок сердца — это органическое поражение клапанов сердца, его перегородок, больших сосудов и миокарда (мышечной ткани сердца). Заболевание приводит к нарушению функции сердца, застою крови в венах, тканях и органах.
Пороки могут быть как врождёнными, так и приобретёнными. Врождённые пороки выявляют в первый год жизни во время диспансеризации с помощью УЗИ сердца.
Приобретённые пороки сердца — органические изменения клапанов или дефекты перегородок сердца, возникающие вследствие заболеваний или травм. Такие пороки встречаются относительно часто, составляя, по разным данным, от 20 до 25 % всех органических заболеваний сердца у взрослых . Самым распространённым фактором, вызывающим заболевание, является дегенерация створок клапанов сердца.
Изменение клапанов возникает под влиянием следующих причин:
- инфекционные болезни — ангина, грипп, энтеровирусные заболевания и др.;
- повышенное артериальное давление;
- хронические заболевания — сахарный диабет, хроническая болезнь почек, ревматоидный артрит;
- ревматические патологии — системная красная волчанка, ревматизм;
- эндокардит (воспаление внутренней оболочки сердца).
Изменение клапанов проявляется фиброзом (разрастанием соединительной ткани), утолщением створок и кальцинозом (отложением кальция в мягких тканях).
Пороки сердца могут возникнуть в любом возрасте, например после травмы грудной клетки. Но чаще всего заболевание формируется в пожилом возрасте. Это связано с тем, что для воздействия на организм большинства факторов требуется продолжительное время.
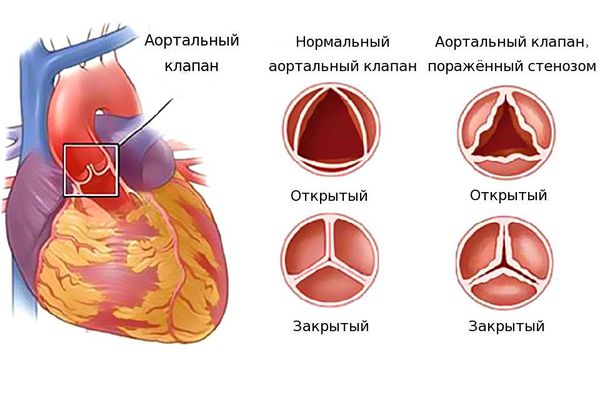
Аортальный клапан в норме и при стенозе
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы приобретённых пороков сердца
В большинстве случаев заболевание проходит без симптомов, пока не приведёт к значимому изменению тока крови внутри сердца — ускорению потока или его обратному движению. Это становится причиной нарушения функции сердца и проявляется следующими симптомами:
- Одышка — нарушение частоты, глубины и ритма дыхания. При заболеваниях сердца появляется при физической нагрузке, а в состоянии покоя уменьшается или проходит .
- Отёки нижних конечностей— задержка жидкости в тканях, вызванная снижением насосной функции сердца и нарушением тока крови. При застоях в лёгких возможно появление кашля и кровохарканья.
- Кашель — связан с застойными явлениями в малом (лёгочном) круге кровообращения.
- Перебои в работе сердца — увеличение силы и частоты сердечных сокращений, ощущение, словно «сердце спотыкается».
Основное проявление сердечной недостаточности — одышка — встречается при всех видах пороков сердца. Остальные симптомы проявляются не всегда, для каждой патологии характерны свои клинические признаки . Например при стенозе (сужении просвета) митрального клапана в первую очередь происходит застой в малом круге кровообращения, что проявляется кашлем и одышкой. А при стенозе аортального клапана первыми симптомами будут одышка и отёки голеней.
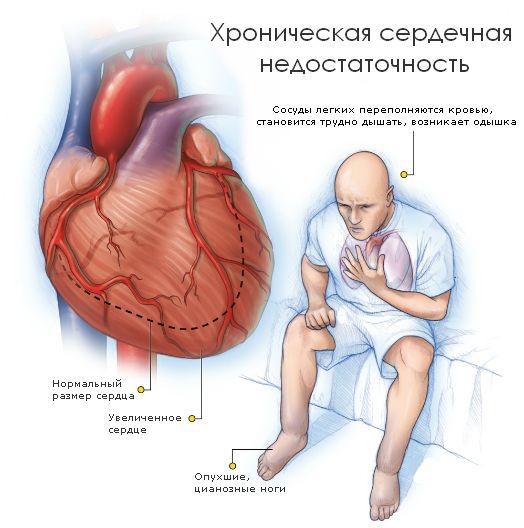
Хроническая сердечная недостаточность
Другим признаком приобретённых пороков сердца может быть цианоз — синюшное окрашивание кожи и слизистых оболочек разной интенсивности: от лёгкой светло-синей до выраженной синевато-чёрной. Цианоз на губах, кончике носа и кончиках пальцев называют акроцианозом. Он особенно выражен при митральном пороке сердца и получил название «митральный румянец». При аортальных пороках кожные покровы обычно бледные. Это связано с недостаточным наполнением капилляров кровью.
Если застой жидкости происходит в печени и сопровождается разрушением её клеток, то кожные покровы могут приобрести желтушный цвет. Особенно это заметно на белках глаз.
При приобретённых пороках сердца могут появиться отёки. Они выявляются при надавливании большим пальцем в области лодыжек, стопы, крестца и других частей тела.
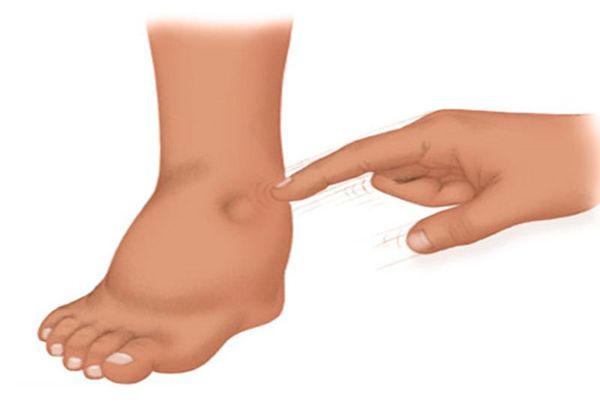
Пальпация при отёках
При выслушивании сердца (аускультации) можно выявить различные шумы. При аускультации лёгких выслушиваются симметричные мелкопузырчатые, напоминающие лопанье пузырьков в газированном напитке влажные хрипы и ослабленное дыхание в нижних отделах.
Патогенез приобретённых пороков сердца
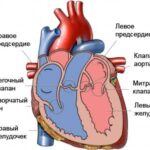
Сердце состоит из двух отделов: левого — артериального и правого — венозного. Артериальная кровь, обогащённая кислородом, течёт в левых отделах сердца, а венозная, обеднённая кислородом кровь, — в правых.
«Левое» сердце состоит из левого предсердия и лёгочных вен, левого желудочка и аорты. «Правое» сердце включает правое предсердие, верхнюю и нижнюю полые вены, правый желудочек и лёгочную артерию. Между предсердиями и желудочками находятся клапаны сердца:
- трикуспидальный (трёхстворчатый) клапан разделяет правое предсердие и правый желудочек;
- митральный клапан отделяет левое предсердие от левого желудочка;
- аортальный — левый желудочек от аорты;
- лёгочный — правый желудочек от лёгочного ствола.
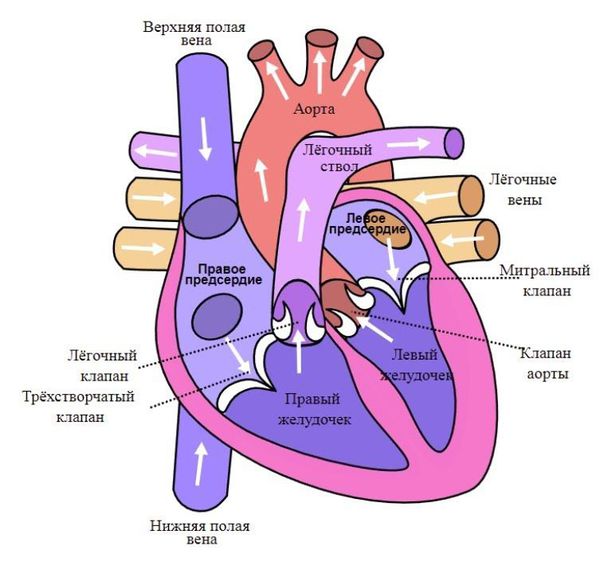
Строение сердца человека
Клапаны, словно двери, пропускают поток крови в одну сторону и не допускают прохода обратно. Если же клапан изменён и при закрытии его образуется щель, то происходит обратный поток крови — регургитация. Щель возникает из-за следующих патологических изменений:
- Фиброз — формирование избыточной соединительной ткани там, где должны быть расположены тонкие, упругие и гладкие створки клапанов. Разрастание ткани возникает, как правило, в результате хронического воспаления. Организм изолирует очаг воспаления от окружающих тканей и общего кровотока, что приводит к постепенной утрате функций поражённым органом.
- Кальциноз — отложение кальция на створках клапана. Нарушению способствуют возрастные изменения, остеопороз, атеросклероз, почечная недостаточность и воспалительные изменения. Ведущую роль в развитии кальциноза играет генетически обусловленный дисбаланс между образованием и разрушением внеклеточных структур ткани .
- Разрушение клапана в результате образования на нём рубцов и деформаций. Изменения могут возникать в результате возрастных изменений, после ревматизма (воспаление соединительной ткани сердца), инфекционного эндокардита (воспаление внутренней оболочки сердца) или сердечных приступов .
Если же клапан сужен, то это препятствует току крови. Такое состояние называется стенозом. Чаще всего стеноз или недостаточность возникают изолированно в отдельных клапанах, однако возможны ситуации, когда поражены несколько клапанов. Разрушение клапанов приводит к нарушению циркуляции крови, возникновению застойных явлений в малом и большом круге кровообращений. Из-за этого появляются признаки сердечной недостаточности: одышка, отёки, кашель и другие симптомы.

Круги кровообращения
Классификация и стадии развития приобретённых пороков сердца
Существующие классификации приобретённых пороков сердца имеют некоторые различия. Это связано с тем, для каких специалистов они предназначены — кардиологов или кардиохирургов. В общей клинической практике целесообразно использовать классификацию по признакам заболевания в той последовательности, которая принята для постановки диагноза. Наиболее распространено разделение на следующие виды:
- По происхождению порока: ревматический, атеросклеротический, сифилитический, развившийся в результате бактериального эндокардита и вызванные другими причинами.
- По локализации с учётом количества поражённых клапанов: изолированный (один клапан) или комбинированный (два и более), пороки митрального, аортального, трикуспидального клапанов, клапана лёгочной артерии.
- По морфологической и функциональной характеристике поражения: недостаточность клапана или стеноз клапанного отверстия. При сочетании этих нарушений на одном клапане порок называют сочетанным.
- По степени влияния на нарушение внутрисердечной гемодинамики (движения крови по сосудам): без существенного воздействия, умеренной и резкой степени выраженности.
- По состоянию общей гемодинамики: компенсированные пороки (без нарушения кровообращения) и декомпенсированные (с недостаточностью кровообращения). Пороки с временной декомпенсацией сердца, появляющиеся при необычных для пациента нагрузках на систему кровообращения, называют субкомпенсированным. Такие состояния могут возникать при беременности или лихорадке .
Осложнения приобретённых пороков сердца
Без адекватного лечения, наблюдения и своевременного обращения к врачу порок сердца может привести к серьёзным осложнениям. Застойные явления в большом круге сначала приводят к отёкам нижних конечностей. Затем с развитием заболевания жидкость накапливается в брюшной полости, происходит застой в печени с её повреждением — клетки органа разрушаются, разрастается соединительная ткань. Это может привести к циррозу .
Если застойные явления происходят в малом круге кровообращения, то возникает дыхательная недостаточность и возможен отёк лёгких. Признаком дыхательной недостаточности является одышка при физической нагрузке. Если одышка возникает при нагрузке, которую пациент раньше выполнял без особых усилий, то она является патологической и следует обратиться к врачу.
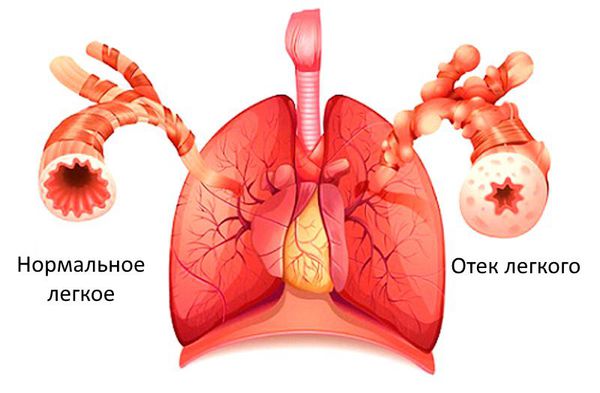
Отёк лёгкого
Помимо нарушений, связанных с застойными явлениями, осложнения могут возникнуть непосредственно в сердце в виде увеличения камер и/или стенок. Например при митральном стенозе часто возникает расширение левого предсердия, а при стенозе аортального клапана — увеличение толщины стенок левого желудочка. Это способствует дальнейшему развитию заболевания .
При структурных изменениях в сердце могут происходить нарушения ритма: частые экстрасистолии (сильные сердечные толчки с «провалом» или «замиранием» после них), мерцательная аритмия (неравномерное учащённое сердцебиение), приступы тахикардии (увеличение частоты сердечных сокращений). Мерцательная аритмия часто возникает при расширении левого предсердия. Это может привести к тромбозу (закупорке сосуда, питающему головной мозг) и в результате — ишемическому инсульту (нарушению мозгового кровообращения), ослаблению мышц или параличу.
К образованию тромбов приводит не только нарушение сердечного ритма. При некоторых пороках сердца, например при стенозе митрального клапана в камере левого предсердия, существенно замедляется ток крови и увеличивается давление, что приводит к образованию пристеночных тромбов. Тромбы в камерах сердца могут появиться при нарушении тока крови .
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
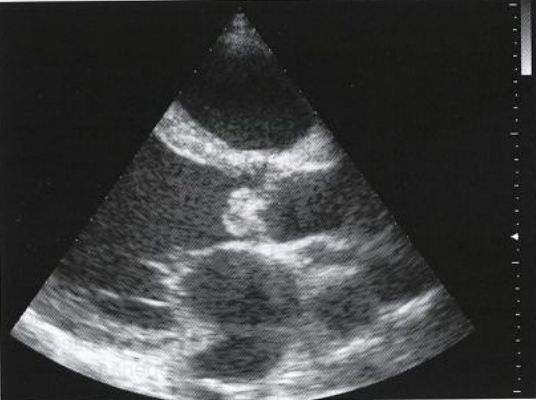
Поражение двухстворчатого аортального клапана. Инфекционный эндокардит.
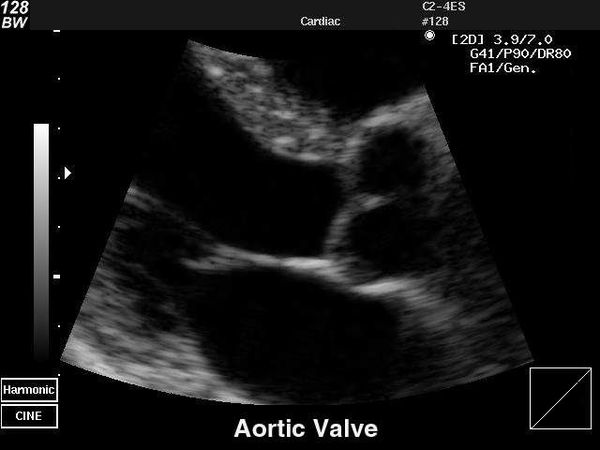
Аортальный клапан в норме
Другие неинвазивные методы исследования.
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии. Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
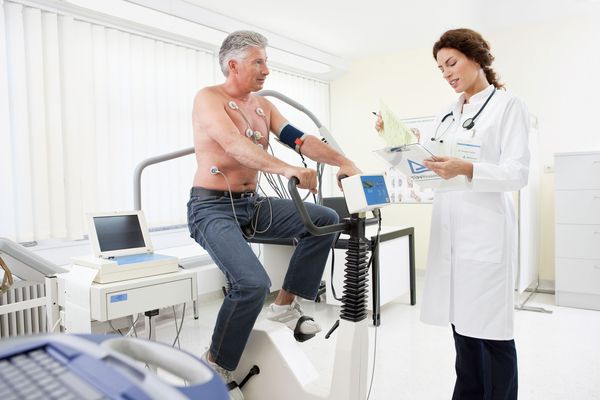
Велоэргометрия
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
2.5 Лабораторные методы исследования. Для выявления аортального стеноза и обратного тока крови определяют уровень натрийуретического пептида B-типа (BNP). BNP синтезируется клетками сердца в ответ на повышение кровяного давления. В норме он находится на уровне до 125 пг/мл. Показатель имеет важное значение для оценки риска сердечно-сосудистых осложнений и определения срока вмешательства, особенно у бессимптомных пациентов. Анализ сдают натощак, специальная подготовка не требуется .
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
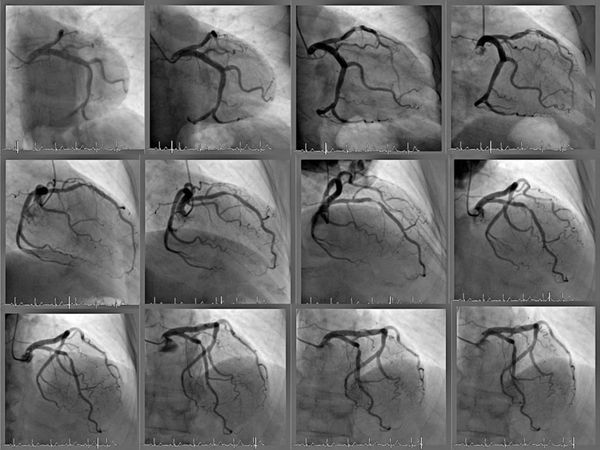
Коронография сосудов сердца
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение приобретённых пороков сердца
Лекарства, способного запустить обратный процесс и восстановить клапан до первоначального состояния, не существует. С помощью медикаментозного метода лечения возможно лишь повлиять на сердечно-сосудистую систему и снизить риск развития осложнений. В тяжёлых случаях применяют хирургические методы лечения.
Медикаментозное лечение
Цель терапии — устранить причины недостаточности кровообращения, улучшить функциональное состояние миокарда, восстановить нормальную циркуляцию крови, микроциркуляцию (транспорт клеток крови и веществ к тканям и от тканей) и предотвратить повторные расстройства кровообращения. Лечение при хронической недостаточности кровообращения включает полноценное сбалансированное питание и лекарственную терапию.
Основные группы препаратов, применяемых при нарушении в работе клапанов:
1. Ингибиторы АПФ (ангиотензинпревращающего фермента) — эналаприл, лизиноприл, рамиприл, периндоприл, фозиноприл. Препараты блокируют превращение гормона ангиотензина I в ангиотензин II. Ангиотензин II оказывает сосудосуживающее действие и вызывает быстрое повышение артериального давления. Ингибиторы АПФ применяют для лечения артериальной гипертензии, терапии или профилактики сердечной недостаточности.
2. Бета-блокаторы — карведилол, бисопролол, метопролол. Эти препараты снижают артериальное давление и нормализуют ритм сердечных сокращений. Действие вызвано блокированием бета-адренорецепторов, отвечающих за реакцию организма на стресс.
3. Антагонисты минералокортикоидных рецепторов — спиронолактон, эплеренон. Препараты понижают артериальное давление и обладают мочегонным воздействием, уменьшая содержание жидкости в тканях.
Существуют различные варианты пороков сердца, для лечения каждого из них применяют различные комбинации препаратов. Также учитывают сопутствующие патологии и индивидуальные особенности пациента.
Например при преобладании застойных явлений дополнительно назначают мочегонные препараты (фуросемид, торасемид), которые снижают объём циркулирующей крови, уменьшая застойные явления в малом и большом круге кровообращений. При наличии тромбов или при высоком риске их появления применяют антикоагулянты — препараты, снижающие свёртываемость крови (варфарин, ривароксабан, дабигатран, апиксабан).
Относительно недавно был разработан новый класс препаратов — ингибиторы рецепторов ангиотензина-неприлизина (сакубитрил). Основное их действие — это повышение количества пептидов, расщепляемых неприлизином. Препараты увеличивают диурез (объём мочи), натрийурез (выведения натрия с мочой), вызывают расслабление миокарда и препятствуют процессам нарушения структуры и функции сердца.
При невозможности применения бета-блокаторов их рекомендовано заменить на ингибиторы If-каналов (ивабрадин), которые также уменьшают частоту сердечных сокращений. При невозможности применения ингибиторов АПФ используют блокаторы рецепторов ангиотензина (лозартан,валсартан,кандесартан, телмисартан, ирбесартан, олмесартан). Они обладают свойствами, схожими с ингибиторами АПФ, но не снижают синтез ангиотензина II, а блокируют ангиотензиновые рецепторы .
Хирургическое лечение
При наличии показаний, недостаточной эффективности медикаментозного лечения и отсутствии противопоказаний применяют хирургические методы. Многих пациентов пугает необходимость проведения операции на сердце. В некоторых случаях хирургические методы действительно несут определённый риск, но существуют достаточно безопасные операции не на открытом сердце и без больших разрезов. К таким операциям относится баллонная комиссуротомия при стенозе митрального клапана. Метод состоит в расширении клапана с помощью катетера, проведённого через артерию.
Перед оперативным вмешательством проводят необходимые лабораторные, инструментальные исследования и стабилизируют состояние пациента лекарственными препаратами. При подготовке к операции важно уменьшить одышку, отёки, нормализовать пульс и артериальное давление.
Распространённым хирургическим методом является протезирование искусственным или биологическим клапаном. Существуют и клапан-сохраняющие операции, которые заключаются в пластике повреждённого клапана.

Искусственный клапан сердца
Оперативное лечение значительно улучшает качество жизни, однако после операции приём медикаментов продолжается, но при необходимости корректируется. Помимо этого, после определённых операций, например протезирования искусственным клапаном, постоянно принимают антикоагулянтную терапию. Препараты необходимы, поскольку возрастает риск тромбоэмболических осложнений (закупорки артерий тромбами) .
Прогноз. Профилактика
При своевременном обращении пациента к врачу и соблюдении рекомендаций прогноз благоприятный. К каждому случаю врач подходит индивидуально, начиная с подбора медикаментозного лечения и до выбора оперативных методов.
Первичная профилактика приобретённых пороков сердца состоит в предупреждении болезней, приводящих к поражению клапанного аппарата сердца: ревматизма, инфекционных эндокардитов, атеросклероза, сифилиса и более редких патологий, например карциноидной болезни.
Профилактика предполагает ведение здорового образа жизни, который включает:
- рациональное питание;
- достаточную физическую нагрузку;
- отказ от вредных привычек;
- избегание длительного психоэмоционального напряжения.
- своевременное лечение воспалительных заболеваний с рациональным использованием антибактериальных препаратов.
Вторичная профилактика — это система мероприятий, направленных на предотвращение органических изменений клапанного аппарата и нарушений насосной функции сердца. Проводится с помощью медикаментов, описанных выше .
Список литературы
- Новиков В. И., Новикова Т. Н. Клапанные пороки сердца. — М.: МЕДпреcсинформ, 2017. —144 с.
- Доценко Э. А. Симптомы и синдромы при приобретенных пороках сердца : учеб.-метод. пособие. — Минск: БГМУ, 2009. — 91 с.
- Уразова Г. Е., Ландышев Ю. С. и др. Приобретенные пороки сердца. Диагностика и лечение. Учебное пособие для студентов, обучающихся по специальности лечебное дело, и врачей общей или семейной практики. — Благовещенск, 2010 — 153 с.
- Рыбакова М.К., Алехин М.Н., Митьков В.В. Практическое руководство по ультразвуковой диагностике. Эхокардиография. — М.: Издательский дом Видар-М, 2008. — 512 с.
- Рекомендации ESC/EACTS 2017 по лечению клапанной болезни сердца.
- Рекомендации ESC по диагностике и лечению острой и хронической сердечной недостаточности, 2016.
- Василенко В. Х., Фельдман С. Б., Могилевский Э. Б. Пороки сердца. — Т.: Медицина, 1983. — 366 с.
- Маколкин В. И. Приобретённые пороки сердца. Библиотека врача специалиста. — ГЭОТАР-Медиа, 2008. — 192 с.
- Татаркина Н. Д., Дубиков А. И. Ревматические пороки сердца. Гемодинамика и лечение. Владивосток, 1988. — 100 с.
- Шостак Н.А. Руководство по неишемической кардиологии. — ГЭОТАР-Медиа, 2009. — 456 c.
- Мудрицкая Т. Н. Кальцинированный аортальный стеноз. Особенности диагностики и лечения // Крымский терапевтический журнал. — 2012. — №2.
- American Heart Association. Heart Valve Problems and Causes. Last Reviewed: May 31, 2016.