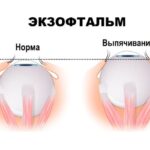
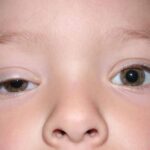
Энофтальм (Enophthalmos) — это состояние, при котором глазное яблоко смещено вглубь своего костного вместилища (глазницы, или орбиты). При этом расположение глаз становится асимметричным, «утопленный» глаз кажется прищуренным.
Энофтальм [17]
Нужно отметить, что нормальное положение глаз зависит от многих факторов, таких как возраст, пол, этническое происхождение и др. В некоторых случаях глубоко посаженные глаза могут быть нормой, не требующей лечения.
Впервые энофтальм описал английский хирург В. Ленг (V. Leng) в 1889 году. Он заметил, что у одного из пациентов после травмы глазное яблоко сместилось вглубь на 8 мм.
Заболевание больше распространено среди мужчин. Это связано с тем, что энофтальм обычно связан с травмой, а мужчины травмируются чаще .
Причины энофтальма
Энофтальм возникает из-за расширения орбиты и/или уменьшения либо усадки её содержимого.
1. Расширение орбиты может быть связано с дефектом или смещением её стенок. Возможные причины:
- Переломы орбиты. Это наиболее распространённая причина энофтальма. Чаще они возникают при спортивных травмах, дорожно-транспортных происшествиях, драках, редко случаются после операций на пазухах носа. Энофтальм может появиться не сразу из-за гематом и отёка окружающих тканей. Нередко глубокое положение глазного яблока становится заметным только через 6–20 дней после исчезновения отёка .
- Возрастные костные изменения орбиты. С возрастом глазничная полость расширяется.
- Синдром молчащего синуса. Это заболевание верхнечелюстных (гайморовых) пазух, при котором стенки пазухи деформируются и пазуха уменьшается .
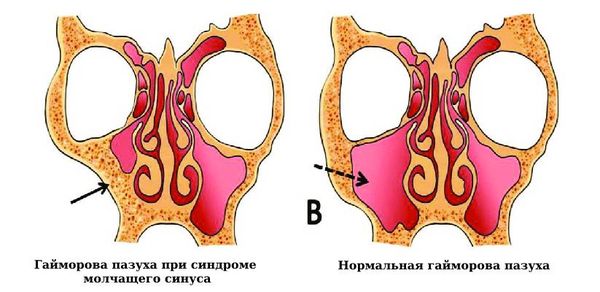
Гайморова пазуха при синдроме молчащего синуса и в норме [21]
2. Уменьшение орбитального содержимого возможно при разных патологиях и состояниях, среди них:
- Липодистрофия, т. е. уменьшение жира. В случае энофтальма речь идёт о жире, который окружает глазное яблоко, его ещё называют орбитальным. Такое состояние может быть связано с возрастом или с некоторыми болезнями, например сахарным диабетом 2-го типа, панкреатитом, циррозом печени и почечной недостаточностью.
- Варикозное расширение вен орбиты — малоизученная патология, которая чаще вызывает экзофтальм (выпячивание глазного яблока) при наклоне туловища, но из-за формирования венозных полостей в орбите, связанных с системой глазных вен, может возникать и энофтальм .
- Лучевая терапия, например при лечении рабдомиосаркомы или ретинобластомы. У трети пациентов, получающих лучевую терапию в детстве, уменьшается количество лицевого жира и развивается энофтальм.
- Линейная склеродермия. Это воспалительный аутоиммунный процесс, вызывающий склероз кожи и подкожной клетчатки. У пациентов с линейной склеродермией может наблюдаться прогрессирующий, безболезненный энофтальм, при этом ограничивается взгляд вверх, а в последующем появляется двоение в глазах .
- Синдром Парри — Ромберга. Редкое заболевание, которое вызывает потерю подкожного жира на одной стороне лица. Наблюдается в основном у женщин в первые два десятилетия жизни, прогрессирует медленно. Причины патологии неизвестны. Помимо энофтальма, у пациента может развиваться птоз, косоглазие, гетерохромия (разный цвет глаз) и увеит .
- Медицинские вмешательства. Ятрогенный энофтальм может возникать после декомпрессии орбиты (удаления одной или нескольких стенок орбиты) или любой другой операции на орбите, при которой удаляются костные структуры либо мягкие ткани.
- Лекарства. Аналоги простагландинов, которые используются для лечения глаукомы, могут влиять на метаболизм жировых клеток, что приводит к потере жира с возникновением энофтальма, птоза, выступающих сосудов век и других симптомов. Такое состояние называют простагландин-ассоциированной периорбитопатией (ПАП). После прекращения приёма аналогов простагландинов состояние восстанавливается лишь частично.
- Вирус иммунодефицита человека (ВИЧ). Влияет на липидный обмен, вызывая липодистрофию. Проникая в кровь, он поражает клетки, имеющие на своей поверхности CD4-рецепторы (они распознают липиды), снижает концентрацию общего холестерина, липопротеинов высокой и низкой плотности (ЛПВП и ЛПНП). На более поздних стадиях заболевания вирус повышает концентрацию триглицеридов в крови, которые обычно хранятся в жировой ткани, что говорит о нарушении липидного обмена и работы жировой ткани .
3. Усадка (сжатие) содержимого орбиты. Возможные причины:
- Метастазы в орбиту. Они встречаются редко и составляют от 1 до 13 % орбитальных опухолей. 53 % метастазов в глазнице возникает из-за рака молочной железы . Также метастазы в орбите могут возникать при раке предстательной железы, лёгких, желудочно-кишечного тракта, кожи и др. Обычно они вызывают энофтальм поражённого глаза и часто бывают первым клиническим признаком карциномы. Считается, что метастатические клетки заменяют орбитальный жир и способствуют отложению коллагена. Из-за этого объём мягких тканей сокращается и может развиваться их некроз (гибель).
- Синдром врождённого фиброза экстраокулярных мышц. Это наследственное заболевание, при котором наблюдается гипоплазия (недоразвитие) мышц вокруг глаз из-за поражения глазодвигательного нерва. Эти мышцы контролируют движение глаз и направление взгляда. При таком синдроме контроль над мышцами ухудшается и человек не может нормально двигать глазами. Состояние может проявляться офтальмоплегией (параличом мышц глаза), косоглазием, птозом, энофтальмом и вынужденным положением головы: из-за птоза и проблем с движением глаз она запрокинута назад. Типы 1 и 3 наследуются по аутосомно-доминантному типу, а тип 2 — по аутосомно-рецессивному.
Если энофтальм сопровождается птозом и миозом (уменьшением диаметра зрачка), это указывает на синдром Горнера, который возникает при поражении симпатической нервной системы .
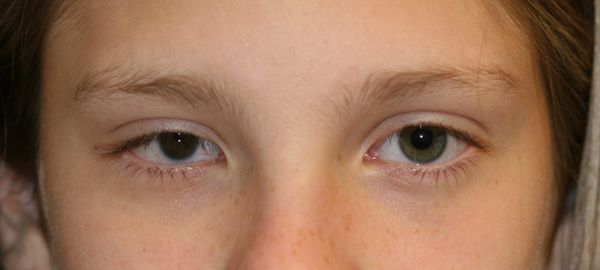
Энофтальм часто сопутствует микрофтальму, при котором глазное яблоко с рождения имеет более маленький размер. Иногда уменьшение может быть незначительным, в других случаях глазное яблоко представляет собой едва различимый рудимент, который можно выявить только при помощи ультразвукового исследования.
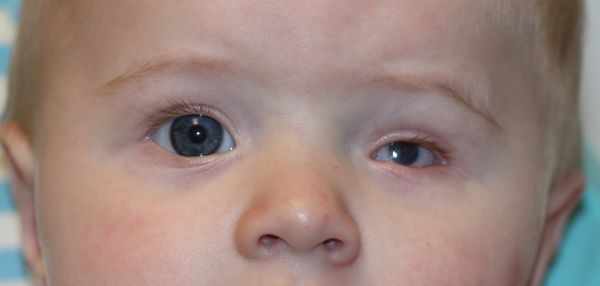
Энофтальм в сочетании с микрофтальмом [17]
Микрофтальм возникает после внутриутробно перенесённого увеита, ретинопатии недоношенных и дегенеративных процессов, задерживающих рост глазного яблока. К таким процессам относится синдром амниотических перетяжек. В зависимости от того, на каком сроке беременности эти перетяжки образовались, развивается анофтальм (глаз отсутствует) или более лёгкие формы поражения глаз: гипертелоризм (увеличенное расстояние между глазами), косоглазие или микрофтальм. В 12 % случаев амниотические тяжи деформируют лицо и череп.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы энофтальма
При энофтальме возникает косметический дефект: асимметрия положения глаз и век, а также углубление складки верхнего века. Иногда беспокоит сухость глаз (может быть первым симптомом энофтальма). Бывает сложно сфокусироваться, появляется двоение, ограничиваются поля зрения и снижается подвижность глазного яблока . Если повреждён зрительный нерв, возможно снижение остроты зрения.
Патогенез энофтальма
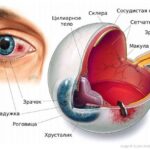
Орбита, или глазница, представляет собой глубокую впадину на лицевой поверхности черепа. Она похожа на четырёхгранную пирамиду, основание которой обращено кпереди, а вершина кзади и кнутри. Расстояние между вершинами — 2 см. Глубина орбиты у взрослого варьирует от 4 до 6 см, ширина — 4 см, высота — 3,5 см. Объём орбиты составляет 30 см³, у новорождённых — от 5 до 8–9 см³.
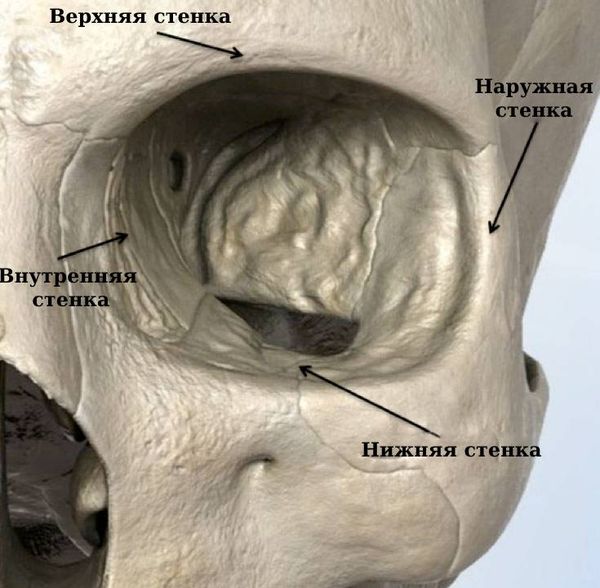
Стенки глазницы
Верхняя стенка глазницы, или «крыша орбиты», образована лобной костью и малым крылом основной кости. Чаще всего эта стенка повреждается при травмах, которые расцениваются как черепно-мозговые.
Внутренняя стенка наиболее тонкая. Её образуют глазничная пластинка решётчатой кости, слёзная кость, тело основной кости, частично глазничная часть лобной кости, а также лобный отросток верхнечелюстной кости. Внутренняя стенка может повреждаться при флегмоне (целлюлите) глазницы, тромбофлебите вен глазницы, токсическом неврите зрительного нерва, мукоцеле и других состояниях, которые развиваются после травм или в результате острых и хронических воспалительных процессов решётчатой пазухи.
Наружная стенка глазницы, образованная скуловой, лобной и большим крылом основной кости, отделяет орбиту от височной ямки. Это самая прочная и толстая стенка глазницы, её толщина от 2 до 4 мм. Наружную стенку могут повредить травмы, в том числе при декомпресии орбиты, туберкулёзный остеомиелит, гиперостозы и менингиома большого крыла основной кости.
Нижняя стенка глазницы, которая в то же время является верхней стенкой гайморовой пазухи, образована орбитальной поверхностью верхнечелюстной кости, орбитальной частью скуловой и глазничным отростком нёбной кости. Эта стенка менее прочная, чем наружная . Возможные причины её повреждения: травмы, острые и хронические воспалительные процессы в верхнечелюстной пазухе, опухоли и др.
Внутри орбиты расположены: глазное яблоко, связочный аппарат, сосуды, нервы, мышцы и часть слёзной железы, всё это окружено жировой клетчаткой.
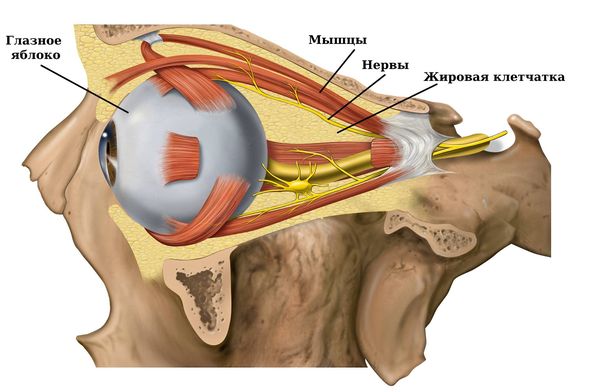
Содержимое глазницы
Глазное яблоко может сместиться внутрь при любом повреждении стенок орбиты или её содержимого. В зависимости от причины могут быть и другие проявления, кроме энофтальма. Например, при повреждении сосудов возникнут кровотечения, кровоизлияния или ретробульбарные гематомы. Повержение мышц приведёт к ограничению подвижности глаза. Если при травме повредится слёзная железа, то нарушится выделение слезы и оболочки глаза могут пересохнуть.
При поражении зрительного нерва может возникнуть травматическая оптическая нейропатия и атрофия зрительного нерва, что значительно ухудшит зрение либо приведёт к слепоте. При тяжёлых травмах, особенно черепно-мозговых, могут повредиться глазодвигательные нервы, обычно это проявляется косоглазием, птозом, расширением зрачка и двоением. При травме самого глазного яблока есть риск травматической отслойки сетчатки, гемофтальма (кровоизлияния в стекловидное тело), вывиха или подвывиха хрусталика, его помутнения (катаракты). Всё это будет проявляется снижением зрения и другими признаками, которые доктор увидит на осмотре.
Независимо от причины, в развитии энофтальма выделяют три основных механизма:
- изменение формы глазницы с конической на более шаровидную;
- уменьшение объёма содержимого орбиты из-за его атрофии;
- смещение глазного яблока вглубь на фоне сокращения содержимого глазницы.
Классификация и стадии развития энофтальма
Виды энофтальма:
- истинный;
- ложный (мнимый).
Ложный энофтальм — это изменение размеров глазного яблока без его смещения внутрь глазницы. Он встречается при врождённом микрофтальме, осевой анизометропии (большой разнице преломляющей силы глаз из-за разного расстояния от роговицы до жёлтого пятна), асимметрии лицевого черепа, экзофтальме с противоположной стороны, уменьшении размеров глазного яблока из-за его атрофии. Разновидностью ложного энофтальма считается западение орбитального импланта и глазного косметического протеза после удаления глазного яблока. Такое состояние рассматривается как составляющая анофтальмического синдрома.
Клинические разновидности истинного энофтальма:
- ранний — при смещении костных стенок глазницы;
- поздний — при атрофии жировой клетчатки и других тканей в глазнице.
Также энофтальм бывает:
- врождённым (если связан с врождёнными аномалиями и генетическими заболеваниями);
- приобретённым.
В зависимости от причины приобретённый энофтальм может быть:
- посттравматическим — развивается из-за травмы;
- нетравматическим — развивается из-за хронической болезни или последствий лечения (операции на глазнице, лучевой терапии или приёма лекарств).
По стороне поражения энофтальм можно разделить на одно- и двусторонний.
По величине асимметрии глазных яблок односторонний энофтальм может быть:
- малозаметным — величина асимметрии 2 мм;
- клинически значимым — 2–3 мм;
- обезображивающим — более 5 мм .
Осложнения энофтальма
Если энофтальм сохраняется длительное время, усиливается синдром сухого глаза. Когда роговица и конъюнктива пересыхают, появляется выраженный дискомфорт в виде жжения, периодической размытости зрения и пелены перед глазами, что ухудшает качество зрения.
Также нарушается трофика (питание) внутриглазных мышц, что приводит к их атрофии, особенно если причиной энофтальма стала лучевая терапия или склеродермия .
Разное положение глазных яблок приводит к двоению изображения, развитию косоглазия, усугубляется асимметрия лица, что затрудняет хирургическую коррекцию. Поэтому важно начать лечение энофтальма как можно раньше.
Диагностика энофтальма
Сбор анамнеза и осмотр
При выраженном одностороннем энофтальме врач заметит разницу в положении глазных яблок невооружённым взглядом. Но для постановки диагноза и выбора тактики лечения нужно комплексное обследование, которое включает не только осмотр, но и сбор анамнеза (истории) жизни и болезни, лабораторную и инструментальную диагностику.
При сборе анамнеза врач спросит, была ли травма в области глаз, если да, то как она произошла. Также важно рассказать доктору о наличии инфекций (особенно ВИЧ, так как он вызывает липодистрофию), наследственных, аутоиммунных и онкологических заболеваний, операций в прошлом, лучевой терапии, если была. Имеющиеся документы о диагностированных заболеваниях и других результатах обследований можно показать врачу напрямую или открыть доступ к своей электронной медкарте.
После беседы обязательно проводится полное офтальмологическое обследование: врач оценивает остроту зрения (визометрия), поля зрения (периметрия), внутриглазное давление (тонометрия) и подвижность глазных яблок, а также осматривает глаза с широким зрачком, чтобы оценить состояние сетчатки и зрительного нерва.
Инструментальная диагностика
Единых критериев диагностики энофтальма не существует. В некоторых источниках указано, что «в норме» глазное яблоко должно выступать из глазницы на 14–19 мм, но индивидуальные вариации могут не укладываться в этот диапазон. Поэтому при одностороннем энофтальме более целесообразно сравнивать разницу между выстоянием правого и левого глаза, а при двустороннем — оценивать изменения в ходе лечения. При таком подходе разницу между выстояниям правого и левого глазных яблок более 2 мм предлагается рассматривать как односторонний энофтальм.
Чтобы определить, насколько глазное яблоко выступает за глазницу, можно использовать специальные приборы — экзофтальмометры. В России и во всём мире чаще всего применяют модель, предложенную немецким офтальмологом Э. Гертелем (Е. Hertel) в 1905 году.
Такой экзофтальмометр состоит из горизонтальной пластинки с миллиметровой шкалой. С каждой стороны этой пластинки находятся по два перекрещивающихся под углом 45° зеркала также с миллиметровой шкалой. В этих зеркалах отражается роговица пациента.
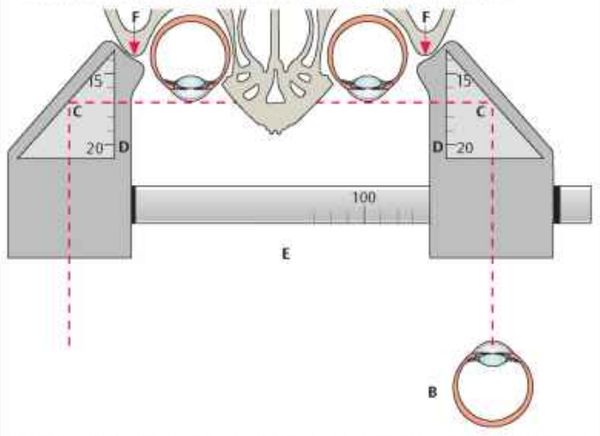
Экзофтальмометр Гертеля
Однако результаты таких измерений не точны, так как прибор опирается на боковые края глазниц, которые часто деформированы.
Компьютерная и магнитно-резонансная томография (КТ и МРТ). Именно эти методы чаще всего используются при оценке орбитальных заболеваний и травм. С их помощью можно определить, есть ли энофтальм и какова его причина. КТ лучше всего использовать, когда необходимо оценить костные изменения. Это исследование позволяет рассмотреть глазницу и точно измерить объём орбитального содержимого и степень энофтальма. МРТ более полезна для оценки мягких тканей .
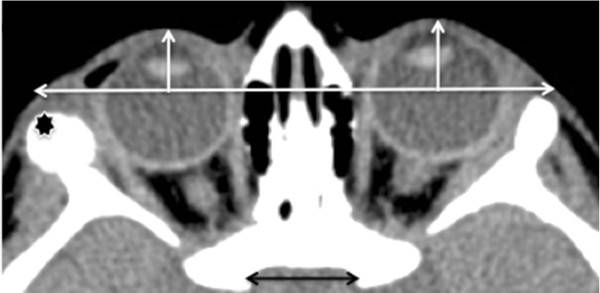
Энофтальм правого глаза на КТ [22]
Оптическая или ультразвуковая биометрия помогает определить длину глаза и исключить ложный энофтальм, вызванный короткой осью глаза или субатрофией глазного яблока.
Ультразвуковое исследование орбиты глаза позволяет оценить жировую клетчатку вокруг глазного яблока и увидеть инородные тела, попавшие в эту область при травме.
Лабораторная диагностика
Лабораторные исследования могут потребоваться, чтобы уточнить причину энофтальма, если он не был вызван травмой. Как минимум, нужно будет сдать кровь для общего и биохимического анализа крови, сделать коагулограмму, анализ на антинуклеарные антитела (при подозрении на склеродермию) и на основные инфекции (ВИЧ, гепатит, сифилис). В случае переломов глазницы лабораторного подтверждения не требуется. Анализы будут нужны только перед операцией.
Лечение энофтальма
Консервативное лечение
Консервативные методы лечения не эффективны. Они могут помочь справиться лишь с некоторыми симптомами при незначительном смещении глазного яблока (менее 2 мм). После травм назначается курс антибактериальных препаратов и кортикостероидов, чтобы предотвратить развитие осложнений. Чтобы устранить болевой синдром, врач назначит ненаркотические анальгетики в виде таблеток. При сухости глаз порекомендует увлажняющие капли и гели (Офтагель и аналоги). Небольшое двоение можно скорректировать призматическими очками, но только если процесс не прогрессирует.
Хирургическое лечение
Лечение энофтальма при переломе стенок глазницы заключается в их хирургическом восстановлении. Благодаря воссозданию анатомического строения костных стенок глазницы глаз возвращается в нормальное положение.
Вмешательство лучше всего проводить в ближайшие сроки после травмы, так как спустя несколько недель точно сопоставить кости будет сложнее из-за образования соединительнотканных тяжей и разрушения краёв костного дефекта. Лечение может проводиться позже, только если энофтальм проявился лишь спустя некоторое время после травмы.
Для операций по восстановлению глазницы используют либо собственные фрагменты костной ткани, либо биологически совместимые материалы (титановые пластины и т. п.). Но идеально воссоздать анатомию стандартными протезами очень сложно, так как у глазницы сложное строение. Поэтому широко применяются трансплантаты, изготовленные на заказ под индивидуальные характеристики пациента. Для этого используется программное проектирование и автоматизированное производство (принтинг, лазерное спекание, наплавление и т. д.). Длительность изготовления таких трансплантатов может быть разной, например в одной из лабораторий Екатеринбурга 3D модели для хирургии изготавливают за 3–4 дня .
При синдроме тихого синуса лечение тоже оперативное. С помощью эндоскопической техники и микроинструментария вскрывают верхнечелюстную пазуху, чтобы обеспечить отток её содержимого и восстановить воздушность пазухи. Операция занимает от 20 минут до 1 часа. Обычно после неё энофтальм исчезает . Если патология сохраняется, то проводится реконструкция нижней стенки орбиты.
Если причиной энофтальма стало не разрушение орбиты, а уменьшение содержимого вокруг глазного яблока, восполнить его можно с помощью инъекций. Для этого используются разные материалы: биологические (ауто -, алло- и ксенотрансплантаты) и синтетические (биокерамические, металлические, полимерные, композитные и др.). Все эти материалы можно разделить на рассасывающиеся и нерассасывающиеся. К первой группе относятся препараты на основе коллагена, полимолочной и гиалуроновой кислоты, а также жировая ткань самого пациента. Имплантаты на основе полиметилметакрилата, полиакриламида, силиконового масла и прочие относятся к нерассасывающимся.
Но идеальный имплантат для увеличения объёма мягких тканей глазницы ещё не создан. Например, рассасывающиеся имплантаты нужно периодически вводить снова. По наблюдению английского хирурга-окулопластика М. Замани (M. Zamani), гель гиалуроновой кислоты рассасывается уже в течение первого года после введения, и пациенты нуждаются в повторной коррекции энофтальма .
Основным методом восполнения содержимого орбиты считается аутотрансплантация жировой ткани. Её проводят после реконструкции стенок глазницы . Жировые или кожно-жировые лоскуты традиционно используются для трансплантации в глазничную и окологлазничную область с 1893 года, когда немецкий хирург Г. Нойбер (G. Nueber) впервые пересадил лоскут с руки пациента для коррекции втяжного рубца окологлазничной области .
Жировую ткань для трансплантации берут с передней брюшной стенки, передней поверхности бедра или из других частей тела. При этом используется тупая канюля или шприц и слабое вакуумное всасывание.
Жировая ткань — самая хрупкая, за пределами тела она может легко повреждаться неосторожным движением, давлением или химическим воздействием .Чтобы увеличить её жизнеспособность, нужно очистить ткань от примесей(кровяных клеток и лишней жидкости) с помощью центрифугирования или других систем активной и пассивной фильтрации. Чистая жировая ткань более жизнеспособна и лучше подходит для пересадки. После введения такого аутотрансплантата глазное яблоко «выталкивается» в нормальное положение.
Послеоперационный период
После таких операций пациент остаётся в стационаре под наблюдением медицинского персонала. Ему будут периодически менять повязку и проводить антибактериальную и противовоспалительную терапию. Через 5–7 дней снимут швы.
Сразу после операции в области глаза сохраняется отёк, но при гладком послеоперационном периоде он начинает спадать уже на 3–4-е сутки, а через 7–10 дней могут оставаться только следы гематом.
После выписки пациенту не рекомендуется поднимать тяжести, посещать фитнес-центр, баню, сауну и бассейн. Ограничения снимаются после восстановления тканей глазницы, обычно это происходит не раньше чем через месяц, но всё зависит от состояния. Результаты оцениваются через 3 месяца или позже.
Прогноз. Профилактика
Прогноз для пациентов с энофтальмом зависит от причины. При синдроме тихого синуса или переломах глазницы проводится хирургическое лечение, после чего глаз обычно возвращается в нужное положение без дополнительных манипуляций и процедур.
Однако при тяжёлых повреждениях костей и мягких тканей может сохраняться остаточный энофтальм: неодинаковые на вид глазные яблоки и ограниченная подвижность глаза.
При метастазах в глазнице прогноз определяется видом первичной опухоли .
Для профилактики энофтальма рекомендуется:
- избегать травм различного вида, на производстве использовать средства защиты;
- своевременно выявлять и лечить заболевания и состояния, которые могут стать причиной энофтальма.
Список литературы
- Аллахвердиев С. А., Лопатин А. С., Кочетков П. А. Синдром «молчащего» синуса: обзор литературы и описание двух клинических наблюдений // Вестник оториноларингологии. — 2010. — № 6. — С. 81–84.
- Бровкина А. Ф. Болезни орбиты: руководство для врачей. — 2‑е изд., перераб. и доп. — М.: Медицинское информационное агентство, 2008. — С. 127–129.
- Бронштейн Д. А. Хирургическое устранение посттравматического энофтальма: автореф. дис. … канд. мед. наук: 14.01.14. — М., 2010. — 24 с.
- Морозов В. И. Энофтальм // Большая медицинская энциклопедия. В 30 томах. Том 28 / под ред. Б. В. Петровского. — 3-е изд. — М.: Сов. Энцикл., 1986.
- Рыжевский Д. В., Паштаев Н. П., Поздеева Н. А. и др. Опыт использования аутожировой трансплантации при лечении посттравматического энофтальма // Практическая медицина. — 2016. — Т. 1, № 2. — С. 43–45.
- Ярцева Н. С., Деев Л. А. Избранные лекции по офтальмологии. В трёх томах. Том 1 / под ред. Х. П. Тахчиди. — М.: Микрохирургия глаза, 2007. — 290 с.
- Victor M., Ropper A. H., Adams R. D. Adam and Victor’s principles of neurology. — New York: McGraw-Hill Education, 2001. — 1692 р.
- Nasir S. A., Ramli R., Jabar N. A. Predictors of enophthalmos among adult patients with pure orbital blowout fractures // PLoS One. — 2018. — № 10.ссылка
- Bucher F., Fricke J., Neugebauer A. et al. Ophthalmological manifestations of Parry-Romberg syndrome // SurvOphthalmol. — 2016. — № 6. — Р. 693–701.ссылка
- Hazani R. Correction of posttraumatic enophthalmos // Archives of plastic surgery. — 2012. — № 1. — P. 11–17.ссылка
- Kapoor A. G., Kumar S. V., Bhagyalakshmi N. Localized scleroderma causing enophthalmos: A rare entity // Indian J Ophthalmol. — 2018. — № 11. — Р. 1611–1612.ссылка
- Nueber G. Uber die Wiederanheilung vollstandig vom Korper getrennter, die ganze Fettschicht enthaltender Hautstucke // Zentralblatt Chir. — 1893. — Vol. 30. — P. 16.
- Sellmeyer D. E., Grunfeld C. Endocrine and metabolic disturbances in human immunodeticiency virus infection and the acquired immune deficiency syndrome // Endocr Rev. — 1996. — № 5. — Р. 518–532.ссылка
- Shields J. A., Shields C. L., Brotman H. K. et al. Cancer metastatic to the orbit: the 2000 Robert M. Curts Lecture // Ophthalmic PlastReconstrSurg. — 2001. — № 5. — Р. 346–354.ссылка
- Zamani M., Thyagarajan S., Olver J. M. Adjunctive use of hyaluronic acid gel (restylane sub-q) in anophthalmic volume deficient sockets and phthisical eyes // Ophthal Plast Reconstr Surg. — 2010. — № 4. — P. 250–253.ссылка
- Zhu M., Cohen S. R., Hicok K. C. et. al. Comparison of three different fat preparation methods: gravity separation, centrifugation, and simultaneous washing with filtration in a closed system // Plast Reconstr Surg. — 2013. — № 4. — P. 873–880.ссылка
- Saravanan A., Patel B. C. Enophthalmos // StatPearls Publishing. — 2022.ссылка
- Afanasyeva D. S., Gushchina M. B., Gerasimov M. Y., Borzenok S. A. Computed exophthalmometry is an accurate and reproducible method for the measuring of eyeballs’ protrusion // J Craniomaxillofac Surg. — 2018. — № 3. — Р. 461–465.ссылка
- Савватеева Д. М., Джафарова М. З., Свистушкин В. М. Синдром «молчащего» синуса (клиническое наблюдение) // РМЖ. — 2014. — № 9. — С. 700.
- Часто задаваемые вопросы // сайт студии 3DLab. [Электронный ресурс]. Дата обращения: 16.01.2023.
- Prasad N., Venkatesh M., Abishek K. A. Silent Sinus Syndrome: A Rare Clinico-Radiological Entity // International Journal of Contemporary Medicine Surgery and Radiology. — 2020. — № 2. — Р. В120–В121.
- Touhami S., Bui-Quoc E. Isolated enophthalmos: An uncommon gateway to orbital tumors in pediatrics: 9 month-old female presenting with isolated enophthalmos as the unique sign of a metastatic orbital tumor: A case report // BMC Pediatr. — 2014. — Vol. 14. — Р. 237.ссылка