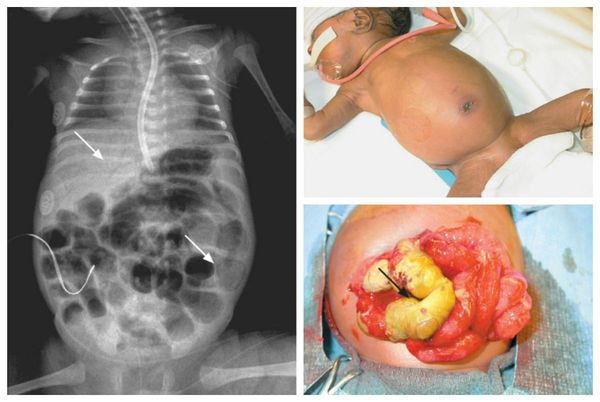
Гастрошизис — это врождённый порок развития, при котором через дефект передней брюшной стенки наружу выпадают органы брюшной полости .
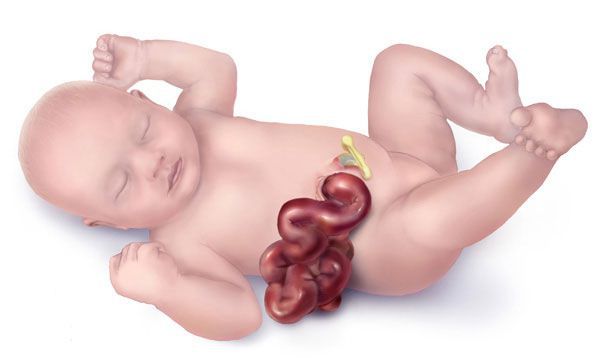
Выпадение петель кишечника через дефект в брюшине
Частота встречаемости гастрошизиса в США составляет один случай на 2219 новорождённых в год . Данная аномалия одинаково часто возникает и у мальчиков, и у девочек. Как правило, дети с таким пороком рождаются у молодых матерей от первой беременности .
К факторам риска развития гастрошизиса можно отнести курение, употребление наркотиков, низкий социальный статус, молодой возраст матери, низкий ИМТ — индекс массы тела .
С 2007 по 2012 год в Калифорнии был зарегистрирован 191 случай гастрошизиса. Проведя их анализ, врачи пришли к выводу, что средний возраст матери, которая входит в группу риска, составляет 22 года. Доля первородящих матерей составила 66 %, из них 15 % были курильщицами, а 6 % — употребляли наркотики .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гастрошизиса
Наиболее часто наружу выпадают петли тонкой и толстой кишки, а также желудок. Реже может выпадать дно мочевого пузыря. Иногда у девочек выпадает матка и её придатки, у мальчиков — яички (если они перед рождением не опустились в мошонку). Печень при гастрошизисе практически никогда не выходит наружу, правильно сформирована и находится в брюшной полости.
Все эвентрированные органы, т. е. выпавшие наружу, отёчны, покрыты слоем фибрина — белка, образующегося в результате свёртывания крови. Практически во всех случаях дефект передней брюшной стенки находится правее пупочного кольца и не связан с элементами семенного канатика . Размер дефекта редко превышает 5-6 см .
В редких случаях гастрошизис может сочетаться с другими пороками развития:
- мальротацией — неправильным поворотом кишечных петель;
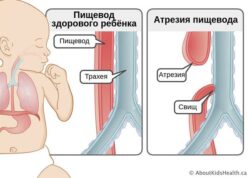
- атрезиями пищеварительного тракта — отсутствием или заращением просвета полого органа (например атрезией пищевода);
- неопущением яичек у мальчиков.
Диагностика гастрошизиса не представляет затруднений, так как эвентрированные внутренние органы у только что рождённого ребёнка не оставляют сомнений в постановке верного диагноза.
Патогенез гастрошизиса
Наиболее достоверной теорией возникновения гастрошизиса является сосудистая. Она объясняет возникновение патологии внутриутробным поражением одной из пупочных вен или ветви омфаломезентериальной артерии.
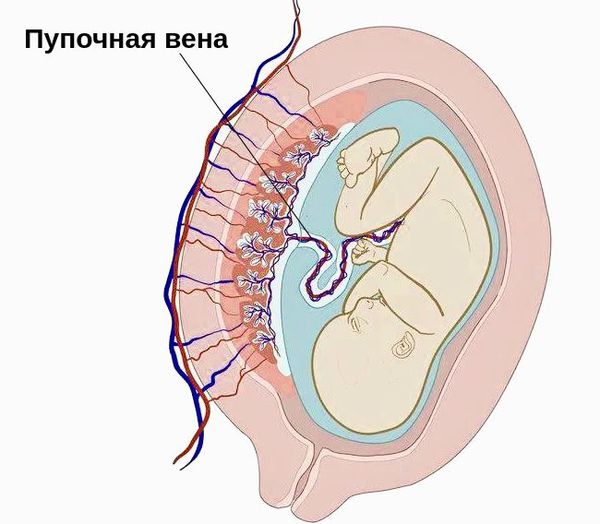
Пупочная вена
Раннее угасание функции или тромбоз правой пупочной вены становится причиной ишемии — снижения кровообращения. Вследствие это останавливается развитие среднего и наружного зародышевых листков эмбриона.
Нарушения в омфаломезентериальной артерии способствуют ишемии правой околопупочной области. В итоге это приводит к возникновению дефекта в этом месте, типичного для гастрошизиса .
Классификация и стадии развития гастрошизиса
Выделяют две формы гастрошизиса:
1. Простая форма — изолированный порок:
- без висцероабдоминальной диспропорции (70 %) — объём внутренних органов соответствует объёму брюшной полости;
- с висцероабдоминальной диспропорцией (15 %) — объём внутренних органов больше объёма брюшной полости.
2. Осложнённая форма — сочетание дефекта с другими пороками развития (15 %):
- без висцероабдоминальной диспропорции (7 %);
- с висцероабдоминальной диспропорцией (8 %) .
Осложнения гастрошизиса
Сам гастрошизис не является смертельной патологией. Он хорошо корригируется при условии своевременной и адекватно оказанной специализированной помощи.
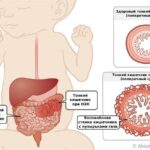
К неблагоприятным исходам порока относятся смерть, повторные оперативные вмешательства и энтероколит — воспаление стенок тонкой и толстой кишки. Частота осложнений составляет около 7-15 %. Некротизирующая форма энтероколита развивается у 18 % доношенных детей с гастрошизисом .
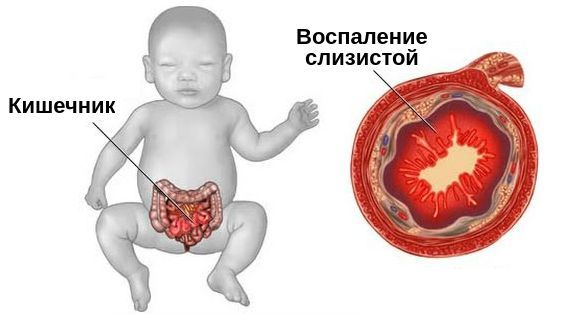
Энтероколит
Если затягивать с лечением гастрошизиса, риск смертельного исхода будет постепенно увеличиваться. Поэтому желательно провести операцию в ближайшие 3-4 часа. Это возможно только тогда, когда объём выпавших внутренних органов соответствует объёму брюшной полости. В остальных случаях следует провести этапное лечение, которое может занять несколько дней.
Диагностика гастрошизиса
Антенатальная диагностика гастрошизиса возможна уже на 12-15 неделе беременности. Выявить патологию можно при помощи ультразвукового исследования или кариотипирования — исследования хромосомного набора человека.
Если помимо гастрошизиса не выявлено других сопутствующих тяжёлых пороков, то прерывание беременности не показано. В этом случае родители должны быть максимально подробно информированы о сути патологии, возможностях и вариантах его лечения.
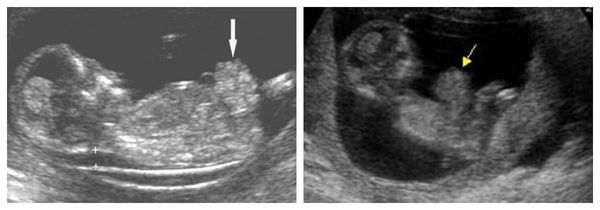
Гастрошизис на УЗ-снимках
При раннем выявлении гастрошизиса женщина должна регулярно проходить ультразвуковое обследование: во втором триместре — раз в месяц, в третьем триместре — раз в неделю.
В 1993 году была предложена схема ведения беременности и родов у пациенток, вынашивающих детей с гастрошизисом и омфалоцеле — грыжей пупочного канатика. Данной этапности придерживаются и сегодня.
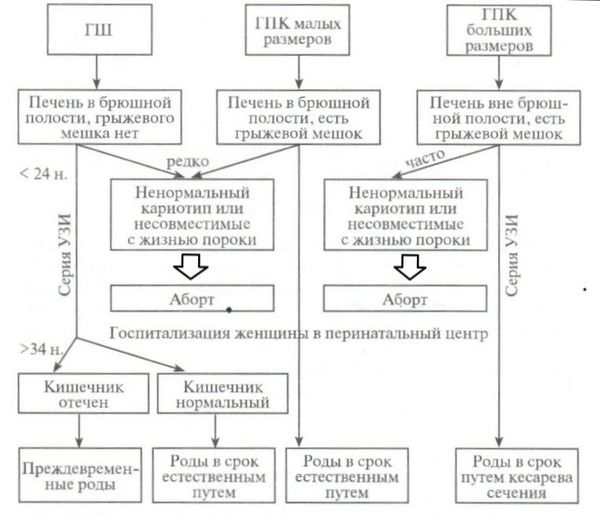
Схема ведения беременности и родов в случае гастрошизиса
От омфалоцеле гастрошизис отличается:
- правильно сформированным пупочным канатиком;
- отсутствием грыжевого мешка;
- несвязанностью дефекта брюшной стенки с пупочным кольцом .
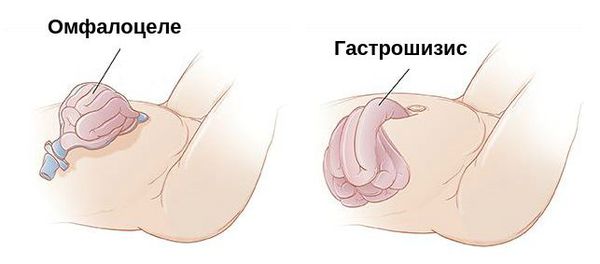
Омфалоцеле и гастрошизис
Дифференциальная диагностика гастрошизиса и омфалоцеле должна проводится ещё в антенатальном периоде при выполнении скринингового УЗ-обследования. В отличие от гастрошизиса, омфалоцеле часто сочетается с другими пороками развития или тяжёлыми генетическими аномалиями — болезнью Дауна, трисомией по 13 и 18 паре хромосом. Омфалоцеле также может являться одним из признаков синдрома Беквита — Видемана, пентады Кантрелла и др.
При выявлении омфалоцеле на УЗИ необходимо тщательно обследовать плод на наличие врождённых пороков развития. При выявлении неизлечимой патологии следует рассматривать вопрос о прерывании беременности.
Лечение гастрошизиса
При выявлении гастрошизиса во время беременности рекомендуется проводить роды раньше срока, чтобы уменьшить степень поражения выпавших наружу органов. Эксперименты на животных показали, что чем длительнее эвентрированные органы находятся в жидкости, окружающей плод, тем более выражены их повреждения в результате химического перитонита: желудок и кишечник расширяются, становятся атоничными, их стенки отекают, покрываются фибрином. При отсутствии показаний к кесареву сечению, родоразрешение проводится естественным путём.
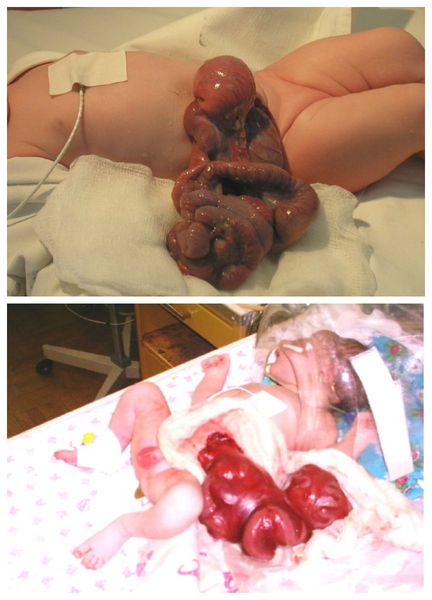
Эвентрированный кишечник с минимальными изменениями (сверху) и отёком (снизу) [8]
Основная задача помощи детям на догоспитальном этапе сразу после рождения — это предотвратить переохлаждение ребёнка, так как выпавшие органы имеют большую теплоотдающую поверхность. С этой целью сразу после рождения необходимо покрыть их сухой ватно-марлевой повязкой либо перед наложением повязки поместить органы в стерильный пластиковый пакет. Ребёнок при этом должен находиться в кувёзе с температурой 37°C и влажностью, близкой к 100 %. Рекомендуется уложить малыша на правый бок. Такое положение предотвратит перегиб и натяжение брыжейки кишечника, тем самым снизив риск нарушения кровоснабжения .
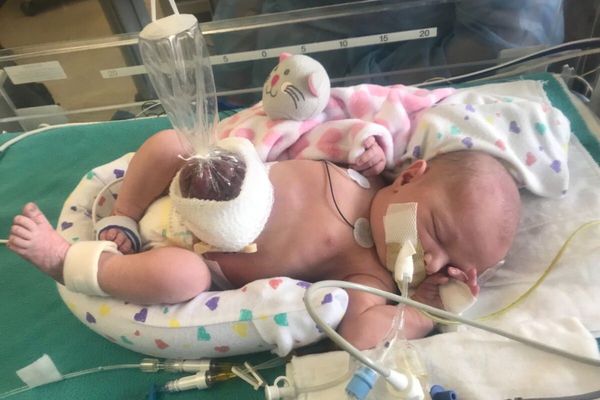
Наложение ватно-марлевой повязки
После перевода ребёнка в специализированный стационар проводится предоперационная подготовка. Её основные задачи:
- поддержать работу жизненно важных органов;
- скорректировать метаболические нарушения;
- предупредить переохлаждение ребёнка — поместить ребёнка в кувёз с определёнными условиями, провести катетеризацию центральной или периферической вены для коррекции электролитных нарушений, ацидоза (снижения pH крови) и восполнения объёма циркулирующей крови;
- промыть желудок и толстую кишку для декомпенсации пищеварительного тракта.
При декомпрессии желудочно-кишечного тракта используют раствор ацетилцистеина со взвесью панкреатина в физиологическом растворе. Промывание желудка и кишечника позволяет уменьшить объем выпавших органов. Это облегчит их погружение обратно в брюшную полость.
Основной этап лечения — проведение операции. Первые попытки хирургического лечения гастрошизиса описаны в начале XX века. Удовлетворительных результатов они не имели: смертность достигала практически 100 %.
В 1948 году R. Gross предложил методику погружения эвентрированных органов под кожу путём отсепаровки (отделения) кожных лоскутов. Метод имел ряд отрицательных сторон: моторика кишечника, покрытого только кожей, восстанавливалась медленно либо не восстанавливалась вовсе. У многих детей возникали септические осложнения на фоне длительного парентерального питания. Летальность достигала 60-70 %.
Радикальная операция, при которой эвентрированные органы одномоментно погружались в брюшную полость, имела более благоприятные прогнозы в плане восстановления функции кишечника, однако не решала проблему несоответствия объёма выпавших органов ёмкости брюшной полости. В связи с этим резко повышалось внутрибрюшное давление, возникали синдром сдавления нижней полой вены и дыхательные расстройства.
Предлагались разнообразные идеи в попытках разрешить эту задачу: резекция кишки; создание разгрузочной гастростомы, илеостомы (искусственного сообщения между полым органом и окружающей средой); мануальное растяжение мышц брюшной стенки; введение газа в брюшную полость. Все эти методы не нашли широкого распространения в виду их малой эффективности.
В 1967 S.Shuster предложил абсолютно новый способ лечения омфалоцеле: выпавшие органы, не помещавшиеся в брюшную полость, временно размещались в специальном мешке, который подшивался к фасциальному краю дефекта передней брюшной стенки. В 1969 R. Allen и E. Wrenn адаптировали данный метод для лечения гастрошизиса .
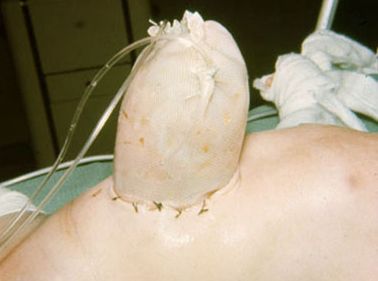
Мешок, подшитый к дефекту брюшной полости
Радикальная операция
Можно выделить основные моменты традиционной радикальной операции при гастрошизисе:
- иссечение кожной каймы по краю дефекта;
- перевязка и пересечение элементов пуповины — урахуса (мочевого протока), вены и двух артерий;
- расширение раны при необходимости;
- погружение выпавших органов внутрь брюшной полости;
- послойное ушивание раны.
После погружения петель кишечника и других органов в брюшную полость важно определить, насколько повысилось внутрибрюшное давление. Первичная радикальная пластика возможна только тогда, когда рану удаётся ушить без натяжения. Внутрибрюшное давление при этом не должно превышать 20 мм водного столба. Его измеряют через желудок или мочевой пузырь .
Также для оценки внутрибрюшного давления можно использовать метод косвенной оценки уровня давления: после погружения кишечника и сведения краёв раны оценивается степень изменения амплитуды ЧСС (частоты сердечных сокращений). Если амплитуда уменьшается не более чем на 50 % и не требуется коррекция параметров вентиляции, то проведение радикальной операции возможно, рана ушивается наглухо .
В 2002 году английский хирург A. Bianchi предложил метод безнаркозного вправления эвентрированной кишки при гастрошизисе. Данный метод можно использовать в случае изолированной формы гастрошизиса при отсутствии плотного фибринового футляра и соответствии объёма выпавших органов объёму брюшной полости.
Так как при гастрошизисе брюшная стенка развита обычно хорошо, рекомендуется проводить первичную радикальную пластику. Когда первичное радикальное вмешательство невозможно, проводится этапное лечение .
Этапное хирургическое лечение
Первым этапом хирургического лечения при высокой степени несоответствия объёма органов объёму брюшной полости выполняется силопластика (silo-пластика). При этом к фасциальному краю дефекта брюшной стенки подшивается силиконовый мешок и подвешивается кверху. Он является временным вместилищем для эвентрированных органов.
После операции в течение 5-8 дней проводится активное опорожнение пищеварительного тракта: промывание кишечника и желудка, стимуляция перистальтики кишечника. Все эти мероприятия позволяют добиться эффективного опорожнения кишечника. В некоторых случаях даже появляется самостоятельный стул. Это позволяет провести радикальную пластику передней брюшной стенки после снятия мешка .
При сочетании гастрошизиса с атрезией тонкой кишки её следует максимально сохранить. В случае атрезии тощей или проксимальных отделов подвздошной кишки целесообразно наложить прямой анастомоз, т. е. соединение (если позволяет состояние кишечника). При атрезии дистальных отделов подвздошной кишки и значительном расширении приводящей петли выводится стома — участок кишки, который выводят на переднюю брюшную стенку. В дальнейшим стому закрывают .
При выраженных изменениях кишечной стенки (отёке, инфильтрации, наслоении фибрина) на фоне химического перитонита предпочтительно наложить двойную энтеро- или колостому на уровне атрезии с дальнейшим её закрытием.
Особую трудность представляет множественная атрезия кишечника. Удаление изменённых и соединение разъединённых участков кишки может привести к формированию синдрома короткой кишки — заболеванию, которое возникает при удалении участков кишки и приводит к недостаточности кишечного пищеварения и всасывания. Так как множественная атрезия при гастрошизисе, как правило, имеет мембранозную форму, ряд авторов предлагают альтернативный метод «стентирования» тонкой кишки: силиконовым катетером последовательно перфорируют участки мембранозной атрезии, создавая таким образом множественные анастомозы и максимально сохраняя длину кишечника .
Послеоперационные осложнения
После оперативного лечения гастрошизиса могут возникнуть следующие осложнения:
- спаечная кишечная непроходимость;
- нарушение трофики кишечника в связи с повышением внутрибрюшного давления, тромбоз сосудов брыжейки;
- вторичная инфекция, энтероколит, сепсис.
Спаечная кишечная непроходимость. У детей, прооперированных по поводу гастрошизиса, часто уменьшается перистальтика кишечника — частота сокращения кишечной стенки. При благоприятном течении послеоперационного периода гипоперистальтика должна разрешиться на 12-16 сутки. Если пассаж по кишечнику на фоне проводимого лечения не восстанавливается в указанные сроки, проводится рентгенологическое обследование с введением контрастного вещества. Если в течение дня контраст доходит до толстой кишки, то продолжается консервативная терапия. Если контрастное вещество скапливается в одной части кишечника и рентгенологическая картина не меняется в течение нескольких часов – выполняется повторная операция.
У детей с гастрошизисом чёткая рентген-картина кишечной непроходимости встречается крайне редко. Обычно непроходимость является непостоянным симптомом: на фоне восстанавливающегося пассажа по кишечнику появляется задержка стула, рвота, застойное отделяемое по желудочному зонду. Стимуляция кишечника даёт лишь кратковременный эффект .
Тромбоз сосудов брыжейки. При повышения внутрибрюшного давления выше 20 мм. вод. столба после радикальной пластики передней брюшной стенки развивается синдром сдавления нижней полой вены. Это приводит к отёкам туловища и конечностей, венозному застою в сосудах брыжейки и нижних конечностей. У прооперированного ребёнка отмечается вздутие живота, нарастает интоксикация, уменьшается или полностью прекращается выделение почками мочи.
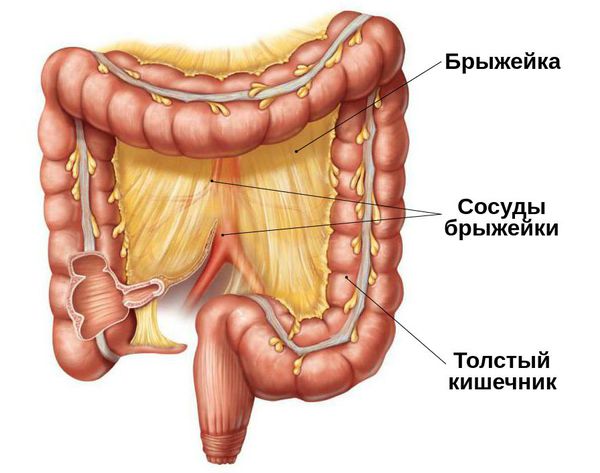
Сосуды брыжейки
При прогрессирующем синдроме сдавления вены или подозрении на тромбоз мезентериальных сосудов показано повторное оперативное вмешательство — проводится ревизия (проверка) органов брюшной полости и силопластика — пластика брюшной стенки с использованием резервуара для выпавших органов. При обнаружении некротизированных участков кишечника проводится их удаление.
Некротический энтероколит. Одним из самых тяжёлых послеоперационных осложнений является некротический энтероколит. Его признаки появляются на 7-10 сутки на фоне восстанавливающегося пассажа по кишечнику: нарастает интоксикация, отмечается вздутие живота, появляется примесь крови и слизи в стуле. При подозрении на некротический энтероколит проводится рентгенография и УЗИ. Если нет данных, подтверждающих наличие перфорации кишечника — наличие в брюшине свободного газа или большого количества выпота — проводится консервативное лечение, смена антибактериальной терапии. Если на фоне проводимого лечения нет положительной динамики, ухудшается состояние ребёнка сохраняется снижение перистальтики кишечника, то необходимо повторно выполнить рентгенографию и УЗИ.
Некротический энтероколит
Стоит помнить, что не всегда при перфорации кишки в брюшной полости будет определяться свободный газ, т. к. зачастую некроз и перфорация возникают в переполненном вязким содержимым отделе кишечника, который практически не содержит газа. Поэтому наличие большого количества выпота в брюшине также является абсолютным показанием к проведению повторного оперативного вмешательства.
Прогноз. Профилактика
Гастрошизис является хорошо коррегируемым пороком развития. Верно проведённые операция и восстановительная терапия в большинстве случаев приводят к полному выздоровлению и обеспечивают высокое качество жизни. Прооперированные дети не отстают в физическом и психомоторном развитии, могут обучаться в общеобразовательной школе и не имеют ограничений по занятию спортом.
В послеоперационном периоде дети получают массивную антибактериальную терапию (особенно в случаях повторных оперативных вмешательств), что приводит к нарушению нормальной микрофлоры кишечника. Поэтому основной задачей реабилитационного лечения является восстановление нормальной функции работы кишечника. Все дети длительно получают ферменты, биопрепараты, в некоторых случаях требуется использование безлактозных смесей. Как правило, к 3-4 месяцам удаётся снизить дозы ферментов и биопрепаратов, а к 6 месяцам — полностью отменить поддерживающую терапию .
Факторы, отрицательно влияющие на ведение детей с гастрошизисом:
- недоношенность (меньше 32 недель) и низкий вес при рождении;
- преждевременные роды;
- переохлаждение;
- обезвоживание;
- сепсис;
- низкий уровень глюкозы в крови;
- отставание в развитии плода в утробе матери — потеря белка из выпавшего наружу кишечника;
- олигогидрамнион (маловодие);
- наличие сопутствующей патологии;
- асфиксия при рождении;
- повреждение кишечника во время родов или транспортировки
- затяжной период нахождение ребёнка в отделении интенсивной терапии .
Так как достоверных причин возникновения гастрошизиса не установлено, специфических мер профилактики возникновения данного порока развития не существует.
Неспецифическая профилактика на предупреждение факторов риска. До и во время беременности женщинам нужно придерживаться общих рекомендаций Всемирной организации здравоохранения:
- улучшать питание и обеспечивать организм необходимыми микроэлементами и витаминами;
- не допускать возникновения инфекционных заболеваний во время беременности;
- лечить хронические и острые инфекции до наступления беременности;
- исключать или ограничивать употребление алкоголя;
- не допускать воздействие опасных веществ во время беременности — солей тяжёлых металлов, пестицидов и др.;
- исключать табакокурение, в том числе пассивное;
- не употреблять наркотики.
Список литературы
- Караваева С. А., Котин А. Н., Леваднев Ю. В. Гастрошизис и омфалоцеле: Учебное пособие. — СПб.: СЗГМУ им. И.И.Мечникова, 2015. — 45 с.
- Centers for Disease Control and Prevention. Data & statistics on birth defects. — 2018.ссылка
- Glasser J. G. Pediatric Omphalocele and Gastroschisis (Abdominal Wall Defects) // Medscape. — 2019.
- Swartz K. R., Harrison M. W., Campbell J. R., Campbell T. J. Selective management of gastroschisis // Ann Surg. — 1986; 203 (2): 214-218.ссылка
- Ашкрафт К. У., Холдер Т. М. Детская хирургия. — СПб., 1997. — Т. 2. — 392 с.
- Cochran W. J. Gastrochisis // MSD manual. — 2018.
- Hatch E. I., Shaller R. T. Surgical management of multiple intestinal atresias // Am J Surg. — 1986; 151 (5): 550-552.ссылка
- Плохих Д. А. Лечение гастрошизиса с висцероабдоминальной диспропорцией: Методические рекомендации. — Кемерово: КемГМА, 2008. — 21 с.
- Overcash R. T., DeUgarte D. A., Stephenson M. L., Gutkin R. M., et al. Factors associated with gastroschisis outcomes // Obstet Gynecol. — 2014; 124 (3): 551-557.ссылка
- Kirby R. S., Marshall J, Tanner J. P., Salemi J. L., et al. Prevalence and correlates of gastroschisis in 15 states, 1995 to 2005 // Obstet Gynecol. — 2013; 122 (2 Pt 1): 275-281.ссылка
- Козлов Ю. А., Новожилов В. А., Ковальков К. А., Распутин А. А. и др. Врожденные дефекты брюшной стенки // Хирургия. — 2016. — № 5. — С. 77.