Гигантоклеточный артериит (ГКА; Giant cell arteritis) — это аутоиммунное заболевание, при котором происходит гранулематозное поражение крупных и средних артерий. Гранулёмами называют специфические образования, состоящие из некоторых иммунных клеток и других компонентов, которые образуются в ответ на воспаление.
При ГКА чаще вовлекаются поверхностные височные, позвоночные, глазные, задние цилиарные артерии, реже — внутренние и наружные сонные артерии, а также центральные артерии сетчатки.
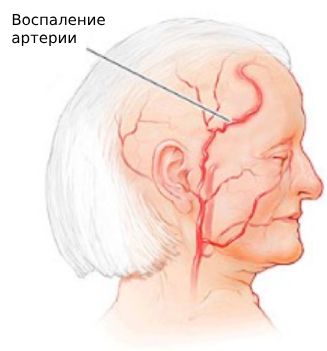
Воспаление артерии при гигантоклеточном артериите
Синонимы: височный артериит, болезнь Хортона, черепной ангиит.
Распространённость гигантоклеточного артериита
ГКА чаще встречается среди европеоидов, а именно у северных европейцев, а также у людей старше 50 лет. Заболевание выявляют у 15–25 из 100 000 человек старше 50 лет. Женщины болеют в 2–3 раза чаще мужчин .
Примерно в 40 % случаев ГКА сочетается с другой ревматологической патологией — ревматической полимиалгией (РПМ), а в 20 % РПМ может предшествовать этому диагнозу .
Причины гигантоклеточного артериита
Причины ГКА ещё недостаточно изучены, к возможным факторам риска относятся:
- Возраст — наиболее значимый и доказанный фактор риска. ГКА в 10 раз чаще развивается у людей старше 80 лет .
- Наследственная предрасположенность — выявлена связь с генами человеческого лейкоцитарного антигена (HLA): носительство гаплотипов HLA-DRB1*04:04 (HLA-DR4) в 60 % случаев ассоциировано с развитием ГКА .
Роль других факторов внешней среды, в том числе инфекций, остаётся спорной. Наличие некоторых полиморфизмов в системе HLA может предрасполагать к сбою иммунного ответа под влиянием инфекции, однако не существует достоверных данных, однозначно подтверждающих роль инфекции как причины ГКА.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гигантоклеточного артериита
У клинической картины ГКА множество вариаций, условно все нарушения можно разделить на классические и системные.
Классические проявления (при вовлечении черепных артерий):
- сильная, иногда симметричная головная боль (в области затылка, лба и темени), с различными субъективными ощущениями, например жжением и покалыванием;
- набухание и усиление контура височной артерии;
- ослабевание пульсации височной артерии;
- болезненность кожи черепа, которая может возникать за несколько недель до появления головной боли;
- болезненность и слабость в области нижней челюсти, нарастающая при жевании;
- спазм жевательных мышц (тризм);
- двоение в глазах (диплопия);
- в некоторых случаях временная потеря зрения в одном или обоих глазах, которая может длиться всего несколько секунд или минут, после чего зрение восстанавливается.
При васкулите крупных сосудов затрагиваются сонные (внутренняя и наружная), подключичные и подмышечные сосуды, иногда аорта.
Проявление ГКА при поражении артерий крупного калибра:
- боль и слабость в руках, в очень редких случаях — в ногах;
- слабость и/или отсутствие пульса в области артерии;
- покалывание, неприятные ощущения в кистях и руках (парестезии).
Системные нарушения:
- лихорадка (37,5–38 °C);
- снижение массы тела (на 10 кг и более в течение нескольких месяцев);
- общая слабость и подавленное настроение.
Как говорилось ранее, ГКА может сочетаться с РПМ, в таком случае клиническая картина васкулита дополняется симптомами полимиалгии:
- утренней скованностью в руках и ногах, которая длится больше часа;
- мышечной слабостью и ограничением диапазона движений рук и ног;
- болью в крупных суставах и артритом (отёком и болью в суставе).
Патогенез гигантоклеточного артериита
Гигантоклеточный артериит — это хроническое воспаление стенки артерий крупного и среднего калибра. Заболевание относится к группе системных васкулитов.
Сосуды (вены, артерии и капилляры) — это полые трубки с различным тканевым строением. Артерии принципиально отличаются от остальных сосудов тем, что у них выражен средний слой (медия), с одной стороны они покрыты наружным слоем (адвентицией), а с другой — внутренним слоем (интимой).
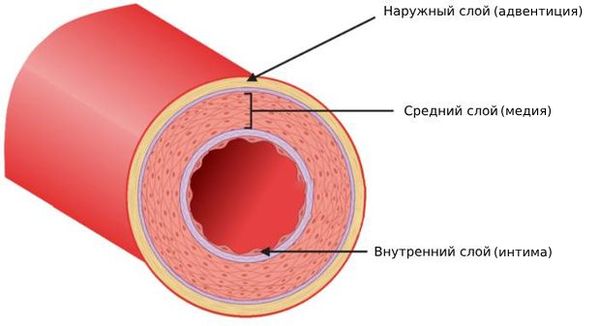
Строение артерии
Ключевые звенья патогенеза ГКА:
- Активация иммунных клеток в наружной стенке. В адвентиции средних и крупных сосудов в норме находятся локальные макрофаги — дендритные клетки. Под действием различных провоцирующих факторов эти клетки начинают выделять особые молекулы, которые привлекают и стимулируют Т-клетки, т. е. клетки иммунной защиты; на этом этапе через собственные сосуды, питающие крупные и средние сосуды, в наружную стенку активно прибывают Т-клетки.
- Постоянная активация Т-клеток и макрофагов. Находясь в окружении проактивизирующих молекул, Т-клетки и дендритные клетки производят ещё больше активных молекул, которые способствуют воспалению — интерферон гамма (ИНФ-𝛾), интерлейкин-1, 6 (ИЛ-1, 6) — и трансформирующий фактор роста бета (ТФР-β), который в избытке провоцирует разрушение клеток. Макрофаги внутреннего и среднего слоя артериальной стенки также переходят в активное состояние и участвуют в процессе перекисного окисления, которое также способствует разрушению клеток сосудов. Многоядерные гигантские клетки, стимулируемые ИНФ-𝛾, удаляют фрагменты разрушенных клеток, которые трудно перевариваются, и также, как и клетки адвентиции, выделяют активные молекулы воспаления. Стимулируемые хемокинами и факторами роста иммунные клетки избыточно накапливаются в стенках артерий, что приводит к образованию инфильтратов. Инфильтраты могут быть гранулематозными (т. е. содержать гистиоциты и многоядерные гигантские клетки) и в основном накапливаются в медии. Несмотря на название болезни, гигантские клетки обнаруживаются не всегда. Однако их наличие связано с повышенным риском ишемических осложнений.
- Необратимые изменения артериальной стенки. При локальном воспалении активируются тромбоциты и выделяют особые белки, которые участвуют в образовании новых сосудов, тем самым стимулируя образование новых клеток в медии и интиме. В результате клетки мигрируют и накапливаются во внутренней стенке, вызывая разрастание гладкомышечных клеток — гиперплазию интимы. Этот процесс необратим и приводит к перекрытию просвета сосуда. Из-за воспаления активируются циркулирующие моноциты, синтезирующие ИЛ-1 и ИЛ-6. ИЛ-6 — это мощный активатор синтеза белков острой фазы (СОЭ и С-реактивного белка), что замыкает порочный круг и приводит к тому, что воспаление становится постоянным .
Несмотря на то, что ГКА — это аутоиммунное заболевание, основная роль в патогенезе принадлежит клеточному звену (Т-клеткам и макрофагам): В-клетки, синтезирующие антитела, в артериальной стенке отсутствуют, соответственно антитела в крови не обнаруживаются .
Классификация и стадии развития гигантоклеточного артериита
Согласно Международной классификации заболеваний (МКБ-10), болезнь относится к группе «Другие некротизирующие васкулопатии (М31)» и кодируется как М31.5 Гигантоклеточный артериит с ревматической полимиалгией.
Начало заболевания может быть острым или постепенным (латентным, т. е. скрытым) .
Выделяют четыре варианта течения ГКА:
- с симптомами поражения краниальных (черепных) артерий — около 20 % случаев (например, с головной болью, повышенной чувствительностью кожи головы и нарушениями зрения);
- с ревматической полимиалгией — 20–40 % случаев;
- с краниальными симптомами и РПМ — 40–50 % случаев;
- с лихорадкой (свыше 37,5 °C) и конституциональными нарушениями (например, снижением веса и слабостью) .
При латентном течении у 15 % пациентов основной клинический признак — это лихорадка, причину который не удаётся обнаружить, а также незначительная слабость и снижение веса .
Как и любое другое ревматическое заболевание, ГКА протекает с периодами обострения и ремиссии, продолжительность которых индивидуальна.
Осложнения гигантоклеточного артериита
Заболевания из группы системных васкулитов затрагивают многие органы и системы, на которые из-за высокой активности болезнь влияет необратимо.
Выделяют три группы осложнений:
- Офтальмологические нарушения:
- Потеря зрения из-за развития ишемического неврита зрительного нерва — воспаления нерва в результате его плохого кровоснабжения. Такое воспаление протекает безболезненно и незаметно. Частые приступы преходящей потери зрения указывают на высокий риск развития постоянной слепоты.
- Нечёткость зрения, ирит (воспаление радужной оболочки), конъюнктивит (воспаление слизистой оболочки глаза), фотофобия (светобоязнь), мерцательная скотома (появление мерцающей зоны, перекрывающей нормальное зрениe).
- Офтальмоплегия (слабость мышц глаза), вызванная воспалением сосудов, питающих глазодвигательные мышцы.
- Неврологические нарушения (встречаются редко): судороги, инсульт (при поражении внутричерепных артерий), головокружение, снижение слуха, депрессия.
- Нарушения, связанные с поражением крупных сосудов (аорты и её основных ветвей, подключичных артерий):
- Аортит (воспаление стенок аорты). Стенка аорты становится слабее и хуже оказывает сопротивление току крови и давлению. В результате развивается аневризма (выпячивание) и /или расслоение стенки аорты.
- Уменьшение просвета сосуда, что проявляется ослабеванием или отсутствием пульсации на подключичных артериях. Опасность заключается в том, что при этом нарушается нормальное кровоснабжение органов и тканей. Для подключичных артерий на уровне отхождения ветви общей сонной артерии это проявляется симптомами хронической ишемии головного мозга, также может нарушаться зрение и координация. При поражении подключичной артерии с переходом на плечевую артерию может появиться синдром верхней апертуры (сдавление нервов, артерий или крупных вен, проходящих из шеи в грудную клетку), что проявляется снижением силы в руках и болью в области шеи, плеча и верхней части грудной клетки. При тяжёлых стенозах главная опасность заключается в развитии периферических некрозов (на кончиках пальцев).
- При вовлечении почечных сосудов — гипертония.
- При поражении сосудов кишечника — боль в животе.
Отдельно необходимо подчеркнуть, что осложнения развиваются из-за уменьшения диаметра сосуда в результате разрастания клеток внутренней оболочки и это не связано с образованием тромбов.
Диагностика гигантоклеточного артериита
Диагноз ставится на основании сбора анамнеза (истории болезни), физикального осмотра, лабораторных и инструментальных исследований.
Сбор анамнеза и физикальный осмотр
Для постановки диагноза используются классификационные критерии Американского колледжа Ревматологии (1990 года).
Требуется наличие не менее 3 из 5 признаков:
- возраст старше 50 лет;
- появление «новых» головных болей или изменений их характера и/или локализации;
- болезненность при пальпации или снижение пульсации височных артерий, не связанное с атеросклерозом сонной артерии;
- увеличение СОЭ более 50 мм/ч;
- изменения при биопсии височной артерии — васкулит с сужением просвета сосуда, повреждением интимы, диффузной воспалительной мононуклеарной инфильтрацией (т. е. пропитывание сосудистых стенок иммунными клетками) и наличием множества гигантских клеток .
Неврологические и офтальмологические признаки обладают низкой специфичностью, т. е. могут возникать как при ГКА, так и при других заболеваниях, поэтому врач не будет опираться на них при диагностике.
При осмотре доктор обратит внимание на следующие симптомы:
- перемежающуюся хромоту нижней челюсти, языка, рук и ног;
- болезненность при ощупывании кожи головы и самой височной артерии;
- уплотнение и усиление контура височной артерии, а также снижение её пульсации.
Таким образом, заболевание будут подозревать у пациента старшей возрастной группы (от 50 лет), с повторяющимися эпизодами беспричинной головной боли и признаками нарушения кровотока в тканях, а также при наличии описанных выше симптомов.
Кроме того, во время осмотра врач измерит артериальное давление, оценит периферическую пульсацию артерий на обеих руках, послушает сосуды подключичной и сонной артерий (для диагностики шумов). Разница в давлении между руками более 10 мм рт. ст. будет дополнительно указывать на ГКА.
В отличие от других васкулитов, при ГКА не воспаляются сосуды кожи и редко появляются синяки, покраснения или сыпь.
Лабораторная диагностика
Для ГКА характерно повышение маркеров воспаления: СОЭ (не менее 50 мм/ч по Вестгрен), С-реактивного белка (более 10 мг/л), а также интерлейкина-6 (ИЛ-6). Однако существуют случаи, когда эти маркеры остаются в пределах нормы. Также в общем анализе крови могут повышаться тромбоциты (тромбоцитоз) и уменьшаться эритроциты (анемия), но без выраженного снижения уровня гемоглобина.
Значимые отклонения при обследовании биохимического анализа крови и общего анализа мочи обычно не выявляются.
В иммунологическом анализе крови нет специфических антител, в том числе отрицательный ревматоидный фактор (РФ), антинуклеарный фактор (АНФ) и антинейтрофильные цитоплазматические антитела (АНЦА).
Инструментальные обследования
Дуплексное ультразвуковое исследование височной артерии — это малоинвазивный, бюджетный и безопасный метод обследования. Может проводиться перед биопсией для уточнения места пункции (взятия материала).
Дуплексное ультразвуковое исследование височной артерии [16]
Биопсия височной артерии остаётся одним из важных методов диагностики ГКА, забор кусочка ткани проводится из наиболее изменённого участка артерии.
Результаты биопсии могут быть:
- положительными — в 50 % случаев при ГКА обнаруживают гранулематозное воспаление внутренней части медии и гигантские клетки; в оставшихся случаях наблюдается гистологическая картина панваскулита (поражение всех слоёв артерии) без гранулём и гигантских клеток с воспалительным инфильтратом;
- ложноотрицательными — в 10 % случаев;
- отрицательными — в 50–70 % случаев; отрицательный результат при выраженной клинической картине не исключает диагноз ГКА .
У пациентов с признаками поражения аорты и других крупных сосудов результаты биопсии височных артерий в 40 % отрицательные .
На фоне терапии глюкокортикоидами (ГКС) результаты биопсии сильно не меняются: основные гистологические признаки остаются прежними, только снижается количество воспалительных клеток (т. е. качество воспалительного инфильтрата). Однако чтобы исключить значимые погрешности, пациентам, принимающим ГКС, рекомендуется выполнять биопсию в течение первых 7–14 дней от начала терапии.
Как и при любом инвазивном методе, при биопсии есть риск осложнений: слабость лобной мышцы, повреждение ветки лицевого нерва, когда его ветка лежит близко к поверхностной височной артерии (встречается примерно у 7,3 % людей ).
Диагноз также можно подтвердить с помощью магнитно-резонансной ангиографии (МРА), компьютерной ангиографии, катетерной ангиографии или позитронно-эмиссионной томографии (ПЭТ) с применением радиофармпрепарата (F-флюородеоксиглюкозой). При использовании ПЭТ у 80 % пациентов, страдающих гигантоклеточным артериитом, обнаруживаются патологические изменения .
Дифференциальная диагностика
ГКА следует отличать от других васкулитов, затрагивающих артерии среднего калибра (узелковый полиартериит, болезнь Кавасаки) и сосуды различного размера (болезнь Бехчета, синдром Когана).
При сочетании ГКА с ревматической полимиалгией и преобладанием конституциональными и суставными проявлениями необходимо исключать ревматоидный артрит, идиопатические воспалительные миопатии, инфекции, новообразования, атеросклероз и эндокринные нарушения.
Лечение гигантоклеточного артериита
Основное лечение — это длительный и регулярный приём лекарственных препаратов, которые разделяются на три группы:
- базисные противовоспалительные средства (БПВС);
- глюкокортикоиды (ГКС, стероиды);
- генно-инженерные биологические препараты (ГИБП).
Немедикаментозные методы лечения с доказанной безопасностью и эффективностью не разработаны.
При выявлении признаков активного воспаления (в первую очередь, при риске потери зрения) назначаются ГКС (Преднизолон или Метилпреднизолон) — пульс-терапия или приём препаратов в виде таблеток в высоких дозах с постепенным снижением, пока не будет достигнута минимальная поддерживающая доза.
Чтобы снизить дозу принимаемых ГКС, сохранив при этом низкую активность воспалительного процесса, применяется Метотрексат (относится к БПВС). При назначении этого препарата лечащий врач учитывает соотношение пользы и риска вреда. Согласно исследованиям, Метотрексат позволяет снизить суммарную дозу стероидов в течение 48 недель приёма .
При неэффективности ГКС- и БПВС-терапии применяются ГИБП:
- ингибиторы фактора некроза опухоли альфа (иФНО-α) — Адалимумаб (Хумира);
- ингибиторы интерлейкина-6 (иИЛ-6) — Тоцилизумаб (Актемра).
Также в таких случаях возможна пульс-терапия ГКС с применением цитостатика (Циклофосфана). Хумира и Актемра доступны в РФ, их можно получить бесплатно по ОМС. Однако наличие лекарств зависит от региона, также могут применяться лекарственные аналоги Адалимумаба и Тоцилизумаба. Эти препараты зачастую назначается врачебной комиссией и выделяются по квоте. Таким образом, пациент не тратит собственных средств и получает лекарства в стационаре.
Для профилактики и снижения риска инсульта и инфаркта рекомендовано принимать низкие дозы Ацетилсалициловой кислоты (Аспирина).
Также, учитывая постоянный приём ГКС и возраст пациентов, необходимо проходить скрининговое обследование на остеопороз — состояние, при котором снижается минеральная плотность костной ткани, в результате чего повышается риск спонтанных переломов. Для этого оценивается уровень кальция и витамина D в крови, а также по показаниям выполняется денситометрия и рентгенография грудного отдела позвоночника. Если принимать ГКС планируется больше 3 месяцев, то назначают поддерживающие дозы витамина D и кальция, а также бисфосфонаты . Также предотвратить потерю костной массы и повысить мышечную силу помогут регулярные аэробные упражнения, например ходьба и плаванье .
Выбор схемы лечения зависит от тяжести заболевания, чтобы лечащий врач тщательно контролировал активность болезни.
Хирургическое лечение показано при критически значимых стенозах (сужениях) или окклюзии (полном закрытии) магистральных артерий, приводящих к регионарной ишемии — нарушению кровоснабжения в определённом участке тела .
Прогноз. Профилактика
Прогноз благоприятный: пятилетняя выживаемость при лечении составляет 90–100 % . Однако есть опасность, что разовьются серьёзные осложнения, например частичная или полная потеря зрения . В большинстве случаев достичь ремиссии при отмене ГКС и других лекарственных средств невозможно, поэтому пациенты длительно принимают поддерживающую дозу стероидов. Такая терапия требует тщательного контроля, так как сопряжена с ГКС-нежелательными эффектами, особенно у людей старше 50 лет: с язвой желудка и двенадцатиперстной кишки, остеопорозом, хрупкостью сосудов кожи, гипертонией, повышенным риском развития глаукомы, сахарного диабета и инфекций.
С другой стороны, без лечения и/или при несоблюдении схемы приёма препаратов, помимо сохраняющейся высокой активности заболевания, повышенных рисков слепоты, инсульта, инфаркта, лёгких и почек, на фоне постоянного воспалительного процесса в крови повышается уровень сывороточного амилоида-АА. Это вызывает развитие амилоидоза — накопление в тканях органов нерастворимого белка амилоида, что приводит к необратимому повреждения органов: они перестают нормально работать, следовательно наступает органная недостаточность.
Адекватно подобранная и вовремя начатая медикаментозная терапия способствует замедлению, а в некоторых случаях прекращению прогрессирования болезни, что позволяет сохранить полноценное качество жизни и способность к самообслуживанию.
Специфической профилактики ГКА не существует.
Список литературы
- Ревматология: национальное руководство / под ред. Е. Л. Насоновой, В. А. Насоновой. — М.: ГЭОТАР-Медиа, 2008. — 720 с.
- West S. Rheumatology secrets. — 4th edition. — Elsevier, 2020. — 744 p.
- Ревматологические заболевания: руководство в 3-х томах. Том 3. Заболевания мягких тканей / под ред. Д. Клиппела, Д. Х. Стоуна, Л. Д. Кроффорда, П. Х. Уйата; перевод с англ. Е. Л. Насоновой, В. А. Насоновой, Ю. А. Олюниной. — М.: ГЭОТАР-Медиа, 2011. — 336 с.
- Winkler A., True D. Giant Cell Arteritis: 2018 Review // Mo Med. — 2018. — № 5. — Р. 468–470. ссылка
- Lyons H. S., Quick V., Sinclair A. J. et al. A new era for giant cell arteritis // Eye (Lond). — 2020. — № 6. — Р. 1013–1026. ссылка
- Российские клинические рекомендации. Ревматология / под ред. Е. Л. Насоновой. — М.: ГОЭТАР-Медиа, 2017. — 464 с.
- Зборовская И. А., Ханов А. Г., Капустина Е. А. Учебник практической ревматологии: руководство для врачей. — Ростов-на-Дону, 2016. — С. 252, 260.
- Ревматология. Оксфордский справочник / пер. с англ. под ред. А. М. Лилы. — М.: ГЭОТАР-Медиа, 2022. — С. 689, 692.
- Грачёв Ю. В. Неврологические проявления гигантоклеточного артериита // Журнал неврологии и психиатрии. — 2016. — № 1. — С. 82–89.
- Giant cell arteritis // Mayo Clinic. — 2022.
- Osei G., Rainsbury P., Morris D. et al. Temporal artery biopsy: time for a rethink on training? // Eye. — 2023. — № 3. — Р. 506–510.ссылка
- Villa-Forte А. Giant Cell Arteritis // MSD Manual. — 2022.
- Кузьмина А. П. Актуальные вопросы своевременной диагностики и тактики ведения пациентов с признаками гигантоклеточного артериита // Схiдноєвропейський журнал внутрiшньої та сiмейної медицини. — 2018. — № 1. — С. 53–59.
- Манукова В. А., Асланиди И. П., Мухортова О. В. и др. Позитронно-эмиссионная томография с 18 F-фтордезоксиглюкозой в ранней диагностике гигантоклеточного артериита // Клиническая фармакология и терапия. — 2016. — № 5. — С. 34–39.
- Мухин Н. А., Мешков А. Д., Новиков П. И. и др. Гигантоклеточный артериит: клинические проявления и методы ранней диагностики // Клиническая фармакология и терапия. — 2015. — № 3. — С. 73–79.
- Hernández P., Jalbout N. A., Matza M. Temporal Artery Ultrasound for the Diagnosis of Giant Cell Arteritis in the Emergency Department // Cureus. — 2023. — № 7. ссылка