Рак придатка яичка, или семенника (Cancer of the epididymis) — это крайне редкая злокачественная опухоль, развивающаяся из ткани придатка яичка . К первым проявлениям заболевания относится небольшое, до 3 см в диаметре, безболезненное уплотнение в области придатка яичка. Как правило, пациент обнаруживает его самостоятельно. Поверхность образования бугристая, неровная. Более поздним симптомом обычно становится ноющая, неинтенсивная боль в области верхнего полюса яичка .
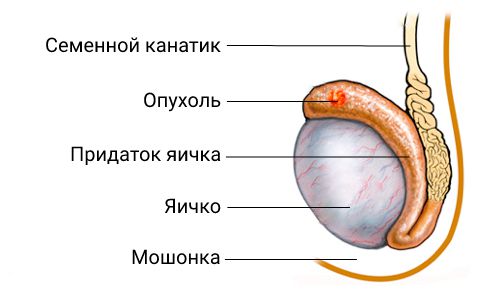
Рак придатка яичка (эпидимиса)
Распространённость
Из всех новообразований мужских половых органов опухоли придатка яичка, как доброкачественные, так и злокачественные, встречаются реже всего. Рак придатка яичка составляет 5 % всех внутримошоночных злокачественных новообразований и 0,03 % всех злокачественных опухолей у мужчин . Остаётся загадкой, почему придатки яичка редко подвержены раку.
Примерно 25 % всех опухолей придатка яичка злокачественные, из них 8,1 % — это метастазы других опухолей, чаще желудка (42,8 %), предстательной железы (28,5 %) и яичка, иногда поджелудочной железы, почек и мочевого пузыря .
Опухоли придатка яичка могут возникнуть в любой период жизни, но в основном они встречаются в возрасте от 30 до 50 лет . Первичные злокачественные новообразования придатка яичка у мужчин старше 50 лет в научной литературе не описаны .
В США за период с 1975 по 2016 год было выявлено всего 66 случаев злокачественных опухолей придатка яичка, в 2008 году во всём мире — 22 случая. Из них 51% являются первичными или метастатическими карциномами, 44 % — саркомами. В последние десятилетия заболеваемость раком яичка и его придатков растёт, особенно в развитых странах .
Факторы риска
Значительно чаще придаток яичка поражается злокачественной опухолью при распространении рака яичка. Поэтому факторы риска развития рака яичка можно применить и к злокачественным опухолям придатка. К таким факторам относятся:
- перекрут яичка — чаще выявляют у мужчин старше 25 лет, проявляется нарастающей ноющей болью внизу живота и отёком мошонки;
- воспалительные заболевания яичка и придатка (орхит и эпидидимит) — встречаются у мужчин в возрасте от 15 до 30 лет, вызваны инфекцией;
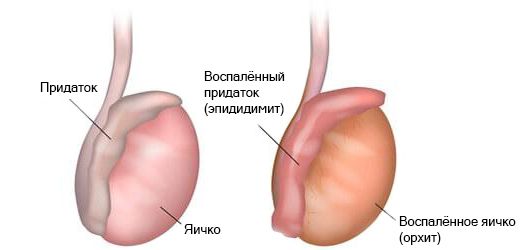
Эпидидимит и орхит
- повреждение яичка и придатка — например, при бытовых, спортивных, производственных травмах и автомобильных авариях;
- крипторхизм — яичко не опускается в мошонку в раннем детстве, из-за чего нарушается его строение и функции;
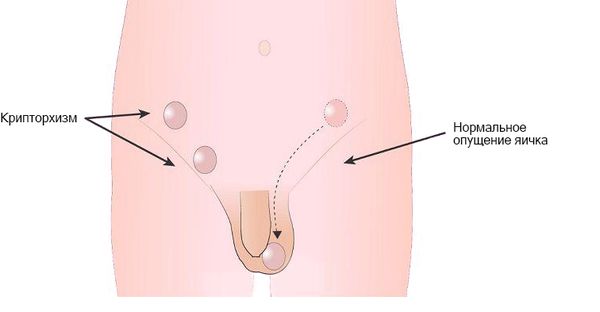
Крипторхизм
- радиационное излучение;
- курение;
- генетические факторы .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака придатка яичка
В первые несколько лет рак придатка яичка может никак не проявляться, часто его удаётся обнаружить только при плановом посещении уролога. Именно по этой причине нельзя игнорировать регулярные профилактические осмотры. Юношам от 18 лет рекомендуется посещать уролога не реже раза в год, мужчинам после 40 лет — дважды в год.
Первым симптомом рака придатка яичка, которое замечает пациент, может стать плотное безболезненное образование . Отёк, припухлость или пальпируемое образование мошонки отмечают 80 % пациентов с этим диагнозом. Около 33 % мужчин жалуются на боль в мошонке, появление которой может быть связано с прогрессированием заболевания и увеличением размера опухоли . У 38,5 % мужчин заболевание сопровождается развитием гидроцеле (водянки яичка) .
Уже на начальной стадии доброкачественные и злокачественные опухоли различаются:
- у доброкачественных новообразований гладкая поверхность и чёткие контуры, их размер не превышает 2 см;
- злокачественные опухоли растут быстрее, имеют бугристую поверхность .
По мере прогрессирования болезни могут возникать тяжесть и боль в паху и внизу живота. Боли могут быть как слабой, так и средней интенсивности, мешая мужчине вести привычной образ жизни.
К дополнительным симптомам рака придатка яичка относятся увеличение или отёк органа, а также увеличение паховых лимфатических узлов. В 5 % случаев единственным симптомом заболевания становится боль в спине, которая возникает из-за появления метастазов. Кроме того, неспецифическими симптомами могут быть потеря аппетита, недомогание и усталость.
Температура тела при раке придатка яичка не повышается. Наличие крови в эякуляте (гематоспермия) часто тревожит мужчин, но считается несерьёзным симптомом. Может указывать на различную патологию, в том числе на опухоль придатка . Она появляется не только при раке придатка яичка, но и при других заболеваниях, например при простатите или травматизации яичка.
Патогенез рака придатка яичка
Придаток расположен вдоль заднего края яичка. Выделяют три части:
- головка придатка — закруглённая расширенная верхняя часть;
- тело — нижняя часть, в которую переходит головка придатка;
- хвост — суживающаяся нижняя часть.
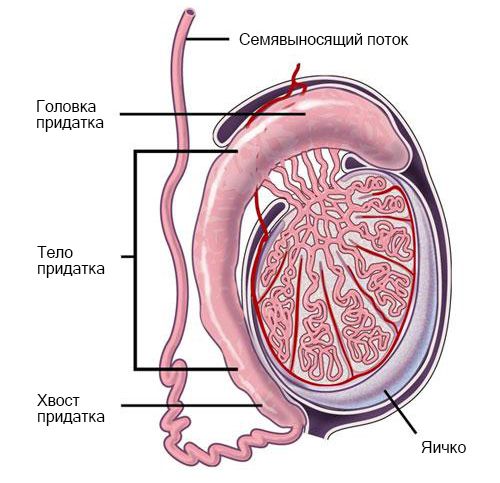
Внутреннее строение яичка и придатка
В норме в придатке яичка происходят следующие процессы:
- накапливаются и хранятся сперматозоиды;
- завершается сперматогенез (сперматозоиды покрываются защитным слоем — гликокаликсом и приобретают отрицательный заряд, благодаря которому они не склеиваются);
- всасывается избыток жидкости из эякулята .
Работа придатка яичка, как и любого другого органа, — это часть сложной системы организма. Под влиянием внешних или внутренних факторов могут происходить «поломки», или мутации. Организм старается исправить ошибку, блокируя мутации и устраняя вышедшие из строя клетки. Но если количество «поломок» стремительно растёт, защитные силы организма перестают справляться. Мутирующие клетки начинают бесконтрольно размножаться, постепенно формируя опухоль, что нарушает работу органа и проявляется характерными симптомами.
Злокачественное новообразование может поражать не только придаток яичка, но и прилежащие ткани и органы, например яичко или мошонку. Такой процесс называется имплантационным метастазированием. Кроме того, опухолевые клетки могут распространяться с кровью и лимфой — так возникают гематогенные и лимфогенные метастазы. Если в лимфатических узлах или других органах появились метастазы, то это признак неблагоприятного прогноза. Злокачественные опухоли придатка яичка могут метастазировать в лёгкие (50 %), кости (33,3 %) и органы брюшной полости (33,3 %) .
Классификация и стадии развития рака придатка яичка
Опухоли придатка яичка бывают доброкачественными и злокачественными, причём доброкачественные формируются чаще злокачественных . Среди доброкачественных в основном встречаются липомы, зрелые тератомы и фибромиомы, а среди злокачественных — фибросаркомы, рабдомиосаркомы, плоскоклеточный рак и незрелые тератомы. Обычно опухоли находят в хвосте придатка, реже — в теле.
Большинство злокачественных новообразований придатка семенника — это герминогенные опухоли, которые возникают из-за порока развития первичной половой клетки при формировании эмбриона . Такие новообразования разделяют на семиномные и несеминомные опухоли.
Семиномные опухоли формируются медленно, клетки приобретают злокачественные черты на ранней стадии своего развития.
Несеминомные опухоли растут и распространяются значительно быстрее, их пик приходится на 20–25 лет. Эти опухоли представлены несколькими типами:
- хориокарцинома — редкая опухоль, исключительно злокачественная и агрессивная, склонна к кровоизлияниям и деструктивному росту в глубину тканей, по структуре похожа на плаценту;
- эмбриональный рак — развивается из зрелых герминогенных клеток;
- незрелая тератома — в её состав могут входить различные типы тканей, включая волосы, мышечную и костную ткань, а также ткани некоторых органов;
- опухоль желточного мешка — развивается из желточного мешка эмбриона .
Рак яичка и его придатка сложно разграничить из-за схожего клеточного строения и тесной анатомической связи. По этой причине отдельных онкологических классификаций по стадиям для данных органов не существует. Согласно классификации опухолей TNM (tumor — опухоль, nodus — лимфатические узлы, metastasis — метастазы), рак придатка входит в классификацию рака яичка.
Стадирование опухолей яичка по системе TNM
Стадирование проводится по системе TNM AJCC/UICC 8‑го пересмотра (2017 год):
Т — первичная опухоль
- Tх — недостаточно данных, чтобы оценить первичную опухоль;
- T0 — первичная опухоль не определяется;
- Tis — герминогенная опухоль in situ (опухоль на начальных стадиях развития, скопление изменённых клеток без прорастания в подлежащую ткань);
- T1 — опухоль ограничена яичком и придатком, не проникает в кровеносные или лимфатические сосуды, может врастать в белочную, но не во влагалищную оболочку;
- T2 — опухоль ограничена яичком и придатком, прорастает в кровеносные или лимфатические сосуды либо через белочную оболочку яичка врастает во влагалищную оболочку;
- T3 — опухоль распространяется на семенной канатик с проникновением в кровеносные или лимфатические сосуды либо без него;
- T4 — опухоль распространяется на мошонку, может проникать в кровеносные или лимфатические сосуды.
N — регионарные лимфатические узлы
- Nх — недостаточно данных, чтобы оценить состояние регионарных лимфатических узлов;
- N0 — нет признаков поражения метастазами регионарных лимфоузлов;
- N1 — метастазы в одном или нескольких лимфатических узлах в наибольшем измерении не больше 2 см;
- N2 — метастазы в одном или нескольких лимфатических узлах в наибольшем измерении не больше 5 см;
- N3 — метастазы в лимфатических узлах в наибольшем измерении от 5 см.
М — отдалённые метастазы
- Мх — недостаточно данных, чтобы определить отдалённые метастазы;
- М0 — нет признаков отдалённых метастазов;
- М1 — обнаружены отдалённые метастазы;
- М1а — метастазами поражены нерегионарные лимфатические узлы или лёгкие;
- М1b — имеются другие отдалённые метастазы.
Осложнения рака придатка яичка
Осложнения рака придатка яичка в основном связаны с ростом опухоли и развитием метастазов.
При увеличении новообразования пациенты испытывают дискомфорт, боль при ходьбе или даже в покое. У них снижается работоспособность, возникает психологический дискомфорт. Из-за общего токсического воздействия опухоли на организм ухудшается аппетит, появляется утомляемость и рассеянность. Нарушается привычный распорядок дня, снижается физическая активность. Перечисленные симптомы сильно влияют на образ жизни, могут помешать работать и заниматься привычными делами.
Метастазирование опухоли в лимфатические узлы может привести к сдавлению мочеточника, из-за чего нарушается отток мочи. В результате возникает почечная патология: гидронефроз и пиелонефрит. Распространяясь в лимфатические узлы забрюшинного пространства, опухоль сдавливает нервные корешки, что вызывает боль в области поясницы. Также опухолевые клетки могут с током крови проникать в костную ткань, вызывая патологические переломы и боли в костях.
Поскольку рак придатка яичка чаще всего возникает у молодых мужчин, пациентов может беспокоить нарушение сперматогенеза, что косвенно отражается на фертильности . Но даже при полностью нарушенной работе поражённого яичка способность к оплодотворению сохраняется, так как второе яичко вырабатывает достаточно сперматозоидов.
Диагностика рака придатка яичка
Опухоли, возникающие в области придатка яичка, не всегда можно отличить от опухолей яичка, что приводит к ошибочному первоначальному диагнозу.
Сбор анамнеза и осмотр
Диагностика любого онкологического заболевания начинается со сбора анамнеза — расспроса пациента об истории его жизни, болезни, сопутствующих патологиях и наследственности. Во время обследования может выясниться, что опухоль появилась совсем недавно (минимум 15 дней назад) или была у пациента уже около 40 лет, но у большей половины мужчин рак придатка обнаруживают минимум через 6 месяцев после его появления.
При осмотре врач обращает внимание на состояние кожи, наличие отёка мошонки, определяет симметричность и размер яичек, ощупывает органы, чтобы оценить наличие в них новообразования или уплотнения. Физикальное исследование обязательно включает оценку надключичных, шейных, подмышечных и паховых лимфоузлов, грудных желёз и яичек.
Лабораторная диагностика
При подозрении на рак придатка яичка определяют уровень онкомаркеров:
- бета-ХГЧ (бета-субъединицы хорионического гонадотропина человека);
- ЛДГ (лактатдегидрогеназы);
- АФП (альфа-фетопротеина) .
Венозную кровь лучше сдавать утром натощак, после 8–14 часов ночного голодания, но можно и днём через четыре часа после лёгкого приёма пищи. Накануне исследования необходимо исключить алкоголь, психоэмоциональные и физические нагрузки. В норме перечисленные онкомаркеры не определяются или же содержатся в минимальных количествах.
Уровень опухолевых маркеров крови определяют до и после хирургического лечения . Он позволяет оценить прогноз заболевания и динамику опухоли во время терапии, а также контролировать состояние после достижения ремиссии.
Точный диагноз устанавливают с помощью гистологического или морфологического исследования образца ткани опухоли. Возможность и целесообразность биопсии определяет лечащий врач. Если у пациента высокий уровень онкомаркеров (АФП и ХГЧ) и есть характерные симптомы, терапию можно начинать, не подтверждая диагноз с помощью биопсии.
Помочь в диагностике может иммуногистохимический анализ. Чтобы подтвердить диагноз и определить местное распространение опухоли, выполняется орхифуникулэктомия (удаление яичка с придатком) с последующим патологоанатомическим исследованием удалённых тканей .
Инструментальное обследование
Ультразвуковое исследование мошонки и лимфатических узлов — это основной инструментальный метод диагностики при раке придатка яичка. УЗИ позволяет определить точные размеры опухоли, её структуру и кровоснабжение, а также оценить поражение лимфатических узлов.
Более совершенными методами диагностики считаются компьютерная томография (КТ), позитронно-эмиссионная компьютерная томография (ПЭТ/КТ), магнитно-резонансная томография (МРТ) и остеосцинтиграфия (по показаниям) . С помощью этих исследований можно определить, есть ли метастазы в других органах или костях. Выбор метода зависит от стадии рака.
КТ с внутривенным контрастированием позволяет обнаружить метастазы в лимфатических узлах брюшной полости и малого таза, органах средостения и лёгких. КТ грудной клетки, органов брюшной полости и малого таза рекомендованы всем пациентам. Метод противопоказан при аллергии к контрастному веществу, либо если врач или пациент обеспокоены лучевой нагрузкой.
МРТ головного мозга показано при высоком уровне бета-ХГЧ, метастазах в лёгких и при наличии симптомов: головокружения, головных болей, нарушения координации, случаев потери сознания.
ПЭТ/КТ для определения стадии рака придатка яичка не применяется. Его назначают, чтобы подобрать тактику лечения после проведённой лекарственной терапии.
Дифференциальная диагностика
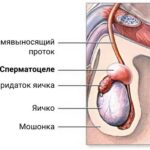
Опухоль придатка яичка нужно отличать от следующих заболеваний:
- эпидидимита и орхита (воспаления придатка и ткани яичка);
- гидро- или гематоцеле (наличие жидкости или крови в области мошонки);
- грыжи;
- перекрута яичка;
- сперматоцеле и кисты придатка яичка.
Дифференциальная диагностика проводится при помощи различных методов, включая описанные выше.
Лечение рака придатка яичка
Злокачественные новообразования придатка яичка встречаются редко, поэтому лечением должен заниматься онколог с достаточным опытом ведения больных с подобными опухолями. Узкий специалист, углублённо занимающийся данной патологией, быстрее определится с тактикой лечения, минимизирует возможные осложнения после терапии и подберёт необходимый план реабилитации.
Перед началом лечения рака яичка и его придатка необходимо оценить фертильную функцию и предложить криоконсервацию спермы — сохранить её методом заморозки. Качество эякулята до и после лечения у таких пациентов может быть снижено .
Хирургическое лечение
Рекомендуется выполнить орхифуникулэктомию — удалить яичко с придатком и семенным канатиком. При подозрительных находках на УЗИ, неопустившемся яичке (крипторхизме), выраженной атрофии, уменьшении яичка в объёме до 12 мл рассматривается возможность выполнить биопсию второго яичка. Однако опухоль может развиться и при отрицательном результате биопсии. Если злокачественного процесса в яичке и его придатке не обнаружено, фертильность после проведения биопсии не утрачивается. Орхифуникулэктомия также может проводиться для определения стадии рака. При такой операции пациенту предлагается имплантировать протез яичка (одновременно или вторым этапом).
В некоторых случаях возможно выполнить операцию, сохранив яичко и придаток, сделать резекцию и послеоперационную химиолучевую терапию .

Протезы яичка [27]
При проведении двусторонней орхифуникулэктомии, а также при низком уровне тестостерона после лечения требуется пожизненная заместительная терапия тестостероном .
В некоторых случаях при злокачественных новообразованиях придатка выполняется паховая лимфаденэктомия — удаление лимфоузлов.
Химиотерапия
Химиотерапия — это основной метод лечения рака придатка яичка. С его помощью можно уничтожить злокачественные клетки, остановить их рост, деление и распространение в здоровые ткани и органы. Такое лечение может быть назначено как после операции, так и перед ней, чтобы уменьшить размер опухоли при распространённом онкологическом процессе. Выбор и сочетание препаратов, а также количество курсов химиотерапии зависит от состояния пациента и стадии рака .
Лечение рака яичка и придатка, включая орхифуникулэктомию, может негативно повлиять на репродуктивную функцию мужчины. Сперматогенез обычно восстанавливается в течение 1–4 лет после химиотерапии. Если криоконсервация не проводилась до операции, её необходимо выполнить до начала химио- или лучевой терапии .
Лучевая терапия
Лучевая терапия при раке придатка яичка — это метод, равноценный химиотерапии. Может применяться после хирургического лечения и в некоторых случаях для профилактики.
Решение о комбинации методов лечения принимает врач-онколог, основываясь на состоянии и возрасте пациента, наличии сопутствующей патологии, и, самое главное, показаниях к тому или иному виду терапии.
Побочные эффекты химио- и лучевой терапии
Химиотерапевтическое лечение может привести к нарушению фертильности. Для таких случаев разработана методика криоконсервации спермы, выполняемая до начала терапии .
Также могут возникать следующие побочные эффекты:
- гематологическая токсичность — снижение некоторых показателей крови, например лейкоцитов и нейтрофилов, анемия;
- выпадение волос — рост и развитие волосяных фолликулов возобновляется после окончания терапии;
- инфекционные осложнения (пневмония и др.);
- сердечно-сосудистые (тромбоэмболия);
- нейротоксичность;
- когнитивные нарушения;
- ототоксичность (нарушение слуха);
- гипогонадизм;
- тошнота и рвота;
- повышенная утомляемость .
При проведении лучевой терапии могут появиться осложнения, связанные с воздействием излучения на близлежащие здоровые ткани.
Большинство побочных эффектов химио- и лучевой терапии устраняются при помощи специальных препаратов, облегчающих переносимость лечения.
Химио- и лучевая терапия обладают тератогенным эффектом, т. е. нарушают эмбриональное развитие плода. По этой причине необходимо использовать меры контрацепции во время лечения и в течение как минимум шести месяцев после его завершения .
После лечение требуется динамическое наблюдение: регулярные осмотры, контроль опухолевых маркеров и радиологические исследования .
Реабилитация
Реабилитация — это важный этап на пути к полноценному физическому и психологическому излечению. К ней относится лечебная физкультура, массаж и психологическая поддержка .
Реабилитация после хирургического лечения включает устранение косметического дефекта. Для этого проводится протезирование удалённого яичка: делают небольшой разрез кожи по ходу семенного канатика, через который в мошонку опускается протез яичка — упругое изделие анатомической формы с прочной полимерной оболочкой и силиконовым гелем внутри . Процедура имитирует естественный процесс опускания тестикул при половом созревании мальчиков.
Прогноз. Профилактика
Подавляющее большинство пациентов с раком яичка и придатка излечиваются . Прогноз зависит от стадии, на которой обнаружено заболевание, от общего состояния пациента, его желания лечиться и соблюдать все рекомендации. Чем раньше поставлен диагноз и начато правильное лечение, тем он благоприятнее. Так, при I–II стадии рака яичка и придатка выживает 95 % пациентов, на III стадии — 70–80 % .
Профилактика рака придатка яичка
Чтобы предотвратить заболевание, следует устранить специфичные факторы риска: травмы мошонки и паха, курение, радиационное излучение.
К неспецифическим методам профилактики относится контроль питания, физической активности и уменьшение стресса. Эти меры помогают предупредить ожирение — фактор риска многих онкологических заболеваний. Кроме того, снижение калорийности рациона и содержания насыщенных животных жиров подавляет процесс канцерогенеза — накопления мутаций, способствующих появлению и развитию раковых опухолей.
Чтобы избежать последствий поздней диагностики, необходимо периодически проводить самообследование и регулярно посещать врача-уролога. Самообследование рекомендуется делать раз в месяц. Оно заключается в визуальной оценке припухлости и отёка мошонки, а также в ощупывании каждого яичка двумя руками. Для этого указательный и средний пальцы помещают снизу яичка, а большие — сверху. Яичко осторожно поворачивают между пальцами, оценивая его форму и консистенцию. В его верхней части по задней поверхности можно нащупать тяж, поднимающийся кверху — это придаток. В норме яичко должно быть мягким, овальной формы. Одно яичко может быть немного больше другого.
Список литературы
- Vogelzang N. J., Scardino P. T., Shipley W. U. Comprehensive Textbook of Genitourinary Oncology. — Philadelphia, Lippincott Williams and Wilkins, 2000. — Р. 877–879.
- Oldenburg J., Fossa S. D., Nuver J. et al. ESMO Consensus Conference on testicular germ cell cancer: diagnosis, treatment and follow-up // Ann Oncol. — 2018. — № 8. — Р. 1658–1686. ссылка
- Moch H., Cubilla A. L., Humphrey P. A. et al. The 2016 WHO Classification of Tumours of the Urinary System and Male Genital Organs-Part A: Renal, Penile, and Testicular Tumours // Eur Urol. — 2016. — № 1. — Р. 93–105.ссылка
- Yeung C. H., Wang K., Cooper T. G. Why are epididymal tumours so rare? // Asian J Androl. — 2012. — № 3. — Р. 465–475. ссылка
- Gilligan T., Lin D. W., Aggarwal R. et al. Testicular Cancer, Version 2.2020, NCCN Clinical Practice Guidelines in Oncology // J Natl Compr Canc Netw. — 2019. — № 12. — Р. 1529–1554. ссылка
- Smith Z. L., Werntz R. P., Eggener S. E. Testicular Cancer: Epidemiology, Diagnosis, and Management // Med Clin North Am. — 2018. — № 2. — Р. 251–264. ссылка
- Cheng L., Albers P., Berney D. M. et al. Testicular cancer // Nat Rev Dis Primers. — 2018. — № 1. — Р. 29.ссылка
- Sullivan R., Mieusset R. The human epididymis: its function in sperm maturation // Hum Reprod Update. — 2016. — № 5. — Р. 574–587. ссылка
- Cedeno J. D., Light D. E., Leslie S. W. Testicular Seminoma // Treasure Island (FL): StatPearls Publishing. — 2022.ссылка
- Moody J. A., Ahmed K., Yap T. et al. Fertility managment in testicular cancer: the need to establish a standardized and evidence-based patient-centric pathway // BJU Int. — 2019. — № 1. — Р. 160–172. ссылка
- Leão R., Ahmad A. E., Hamilton R. J. Testicular Cancer Biomarkers: A Role for Precision Medicine in Testicular Cancer // Clin Genitourin Cancer. — 2019. — № 1. — Р. e176–e183. ссылка
- Tsili A.C., Sofikitis N., Stiliara E., Argyropoulou M. I. MRI of testicular malignancies // Abdom Radiol (NY). — 2019. — № 3. — Р. 1070–1082. ссылка
- Hale G. R., Teplitsky S., Truong H. Lymph node imaging in testicular cancer // Transl Androl Urol. — 2018. — № 5. — Р. 864–874. ссылка
- Трякин А. А., Гладков О. А., Матвеев В. Б. и др. Практические рекомендации по лечению герминогенных опухолей у мужчин // Злокачественные опухоли: Практические рекомендации RUSSCO. — 2020. — № 3. — С. 572–601.
- Tao Y., Sanger E., Saewu A., Leveille M. C. Human sperm vitrification: the state of the art // Reprod Biol Endocrinol. — 2020. — № 1. — Р. 17. ссылка
- Сакаева Д. Д., Орлова Р. В., Шабаева М. М. Практические рекомендации по лечению инфекционных осложнений фебрильной нейтропении и назначению колониестимулирующих факторов у онкологических больных // Злокачественные опухоли: практические рекомендации RUSSCO. — 2018. — № 3. — С. 521–530.
- Владимирова Л. Ю., Гладков О. А., Когония Л. М. и др. Практические рекомендации по профилактике и лечению тошноты и рвоты у онкологических больных // Злокачественные опухоли: практические рекомендации RUSSCO. — 2018. — № 3. — С. 502–511.
- Azhar R. A., Bochner B., Catto J. et al. Enhanced recovery after urological surgery: a contemporary systematic review of outcomes, key elements, and research needs // Eur Urol. — 2016. — № 1. — Р. 176–187. ссылка
- Boyd C., Crawford C., Paat C. F. et al. Evidence for Massage Therapy Working G: The impact of massage therapy on function in pain populations-a systematic review and meta-analysis of randomized controlled trials: Part II, Cancer pain populations // Pain Med. — 2016. — № 8. — Р. 1553–1568. ссылка
- Lucas J. W., Lester K. M., Chen A., Simhan J. Scrotal reconstruction and testicular prosthetics // Transl Androl Urol. — 2017. — № 4. — Р. 710–721.ссылка
- Gilligan T., Lin D. W., Aggarwal R. et al. Testicular Cancer, Version 2.2020, NCCN Clinical Practice Guidelines in Oncology // J Natl Compr Canc Netw. — 2019. — № 12. — Р. 1529–1554. ссылка
- Bhatt R., Davaro F., Wong R. et al. Contemporary analysis of epididymal tumors using a national database // Cent European J Urol. — 2021. — № 1. — Р. 39–43. ссылка
- Yeung C. H., Wang K., Cooper T. G. Why are epididymal tumours so rare? // Asian J Androl. — 2012. — № 3. — Р. 465–475.ссылка
- Zou Z., Xiao Y., Liu Z. et al. Clinicopathological Characteristics, Treatment, and Prognosis of Rarely Primary Epididymal Adenocarcinoma: A Review and Update // Biomed Res Int. — 2017.ссылка
- Graham L., True L. D., Schweizer M. T. Metastatic Adenocarcinoma of the Epididymis: A Case Report and Brief Literature Review // Clin Genitourin Cancer. — 2018. — № 16. — Р. e335–e338. ссылка
- Laguna M. P., Albers P., Algaba F. et al. EAU guidelines: testicular cancer. — Amsterdam, 2021. — 62 р.
- Eppey B. Chin Implant Used As A Testicular Implant // Explore Plastic Surgery. — 2012.