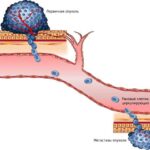
Рак почки (РП) — онкологическое заболевание, при котором возникает злокачественное новообразование, способное поразить как одну, так и обе почки. Почечно-клеточный рак — самый распространённый гистологический тип данного заболевания. Он характеризуется неконтролируемым ростом раковых клеток и метастазами — распространением злокачественных клеток в другие отделы и органы.
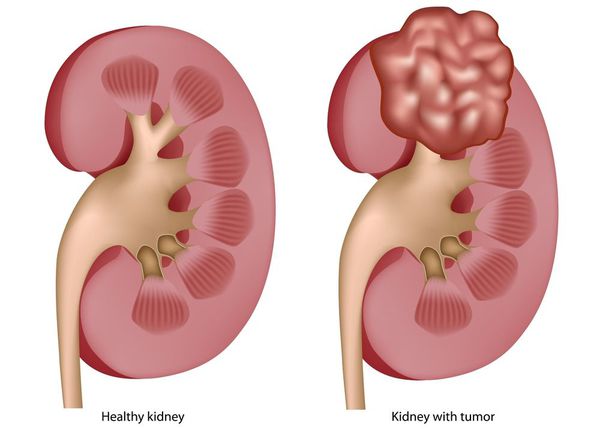
Здоровая почка и опухоль почки
Раковые клетки провоцируют разрушение здоровой почечной ткани, за счёт которой в дальнейшем они растут. Токсины, выделяемые в процессе роста опухоли, приводят к отравлению организма, которое может закончиться летальным исходом. Так, примерно 40% больных с диагнозом почечно-клеточный рак умирают из-за прогрессирования заболевания, поэтому данная опухоль причисляется к самым смертоносным злокачественным новообразованиям.
Как часто встречается рак почки
Ежегодное увеличение заболеваемости РП на мировом уровне происходит из-за увеличения продолжительности жизни и совершенствования методов диагностики (УЗИ, КТ). Каждый год РП заболевает более 20 тысяч россиян, 64 тысячи американцев, 10 тысяч людей, проживающих в Великобритании. Ещё большее число человек, страдающих РП, зарегистрировано в Германии и Скандинавии. В Белоруссии и Чехии диагностировано примерно 1,5 тысячи заболевших.
В 2016 году заболеваемость РП отмечалась у 4,8% мужского и 3,3% женского населения относительно общей структуры злокачественных заболеваний. Чаще всего при диагностике выявляется первая и вторая стадия рака. Лица мужского пола относятся к группе онкологического риска, так как вероятность развития РП у них в два раза выше, чем у представительниц женского пола. В рейтинге распространённых заболеваний среди мужчин почечно-клеточный рак занимает восьмое место.
Согласно наблюдениям, РП чаще возникает среди городского населения, чем у сельских жителей. В России в 2016 году средний возраст пациентов с диагнозом РП, установленным впервые в жизни, составил 62,3 года, а возраст, в котором болезнь достигает своего пика, находился в пределе 60-70 лет.
Рак почки у детей
Из всех злокачественных опухолей почек у детей наиболее часто встречается эмбриональная нефробластома или опухоль Вильмса. На её долю приходится примерно 90 % случаев всех опухолей почек у детей.
Особенности нефробластомы:
- опухоль стремительно растёт и быстро даёт метастазы;
- в 2 % случаев носит семейный характер;
- чаще встречается у детей в возрасте 2-5 лет;
- в 10 % случаев возникает у детей с пороками развития;
- в 6-10 % случаев поражает обе почки;
- в 2 % случаев поражает подковообразную почку.
Чаще всего опухоль Вильмса встречается у детей в возрасте 2-5 лет, редко у новорождённых и ещё реже у детей старше 8 лет .
Факторы риска
На данный момент достоверные причины рака почки не установлены, однако достаточно точно определены факторы риска, влияющие на развитие онкологического заболевания. К ним относятся:
- курение, как активное, так и пассивное — риск возникновения заболевания повышается на 50%;
- длительный приём мочегонных препаратов — на 30%;
- повышенный вес тела (метаболический синдром) — на 20%;
- повышенное артериальное давление — на 20%;
- профессиональные воздействия (работа с химикатами, красителями);
- сахарный диабет;
- длительная терапия гемодиализом;
- вирусный гепатит;
- генетическая предрасположенность (наличие РП у родственников первой линии);
- поликистоз почек;
- болезнь Гиппеля-Линдау.
При умеренном потреблении алкоголя возникает защитный эффект (механизм не установлен). Нефросклероз является фоновым заболеванием, способствующим развитию почечно-клеточного рака. На развитие нефросклероза влияет хронический пиелонефрит, поликистоз, хроническая болезнь почек, а также сахарный диабет.
Раннее выявление факторов риска позволяет сформировать определенные группы и на раннем этапе провести мероприятия по профилактике заболевания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака почки
Как правило, злокачественные новообразования в почке клинически не проявляются вплоть до самых поздних стадий рака. Большинство злокачественных опухолей диагностируется случайно во время УЗИ (ультразвукового исследования), при этом общее состояние пациента вполне благополучное, и клинические проявления РП отсутствуют.
У 15% пациентов с РП отмечается артериальная гипертензия. Типичные симптомы РП — гематурия, пальпируемая опухоль, боль в пояснице — в последнее время стали встречаться реже (6-10%).
Приблизительно у 25% больных с диагнозом почечно-клеточный рак обнаруживаются так называемые паранеопластические синдромы. Чаще всего возникают синдромы:
- повышенного артериального давления;
- истощения или снижения массы тела;
- гипертермии или лихорадки;
- нейромиопатии;
- амилоидоза (нарушение белкового обмена);
- изменения в крови (повышенная скорость оседания эритроцитов, анемия, гиперкальциемия, полицитемия);
- нарушения функции печени.
Некоторые пациенты отмечают внезапное появление крови в моче (гематурия). Возникновение боли в спине может свидетельствовать о прорастании опухоли почки в соседние отделы организма или распространении процесса на мочеточник. Иногда удаётся прощупать уплотнение в животе, наблюдается похудание, общая слабость, повышенная утомляемость и ночная потливость. Перечисленные признаки появляются постепенно. Поэтому необходимо регулярно выполнять УЗИ и периодически сдавать кровь и мочу на анализ.
При образовании опухолевого тромбоза нижней полой вены существует вероятность возникновения синдрома сдавления нижней полой вены: отекают нижние конечности, расширяются подкожные вены, образуется тромбоз глубоких вен нижних конечностей, у 3,3% появляется варикоцеле.
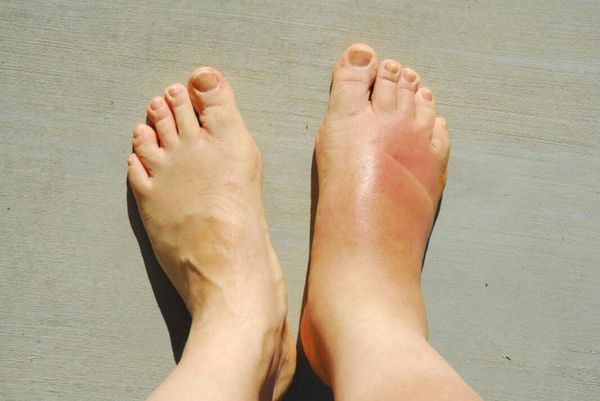
Тромбоз глубоких вен нижних конечностей
Признаки рака почки у детей
Нефробластома у детей часто выявляется случайно при осмотре живота. К её признакам относятся:
- плотный живот, словно «выбухающий» вперёд;
- очень редко первыми симптомами бывают боли в животе и примесь крови в моче.
Патогенез рака почки
Большинство канцерогенов и веществ, влияющих на развитие почечно-клеточного рака, выводятся через мочевую систему. На первом месте среди таких веществ находится табак (около 70% больных РП — курильщики со стажем). Другие два фактора возникновения рака — ожирение и хронически повышенное артериальное давление.
Опухоль образуется ввиду бесконтрольного деления раково-изменённой клетки. При этом новообразование растёт, увеличивается в размерах, выходя за пределы почки: через кровоток и лимфы проникает в другие органы, лёгкие, кости и мозг. В связи с этим на медицинских конгрессах, конференциях, симпозиумах звучит одна и та же мысль: раковая опухоль ждать не любит, время работает против пациента. Поэтому так важно проводить профилактическую диагностику заболевания и своевременную терапию в случае обнаружения опухоли.
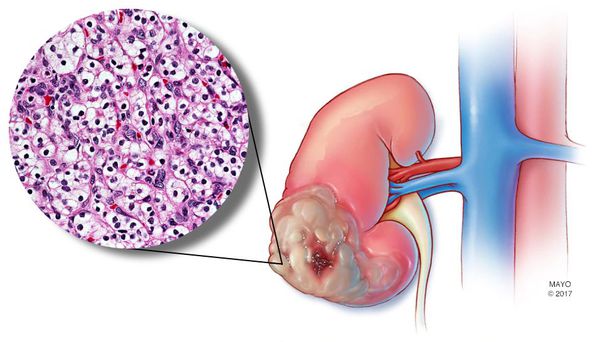
Раково-изменённые клетки почки
Классификация и стадии развития рака почки
Из-за многообразия причин образования РП, различной морфологии и гистологии новообразования возникло несколько классификаций РП.
По классификаций ВОЗ (Всемирная организация здравоохранения) новообразования в почке бывают:
- доброкачественными (почечная онкоцитома, метанефрогенная и папиллярная аденома);
- злокачественными (светлоклеточный, папиллярный почечно-клеточный и хромофобный почечно-клеточный рак, рак собирательных канальцев и неклассифицируемый рак почки).
Злокачественные опухоли, в свою очередь, могут быть:
- почечно-клеточными (светло-клеточные, тубулярные, медуллярные, папиллярные, зернисто-клеточные карциномы);
- нейроэндокринными (карциноид, нейробластома; развиваются из нервных клеткок);
- герминогенными (хорионкарциномы; возникают из первичных половых клеток);
- мезенхимальными (саркомы).
TNM-классификация РП
Последняя версия данной международной классификации, систематизирующей стадии рака почки, опубликована в 2017 году.
Как определить стадию рака почки
По типу опухоли, её скорости распространения и роста, особенностям взаимодействия новообразования с другими органами и отделами организма выделяют следующие стадии РП:
Tх — оценка первичной опухоли невозможна;
Т0 — признаки первичной опухоли отсутствуют;
T1 — новообразование до 7 см, не выходящее за пределы почки:
- T1a — опухоль до 4 см;
- T1b — опухоль 4-7 см;
T2 — новообразование более 7 см, локализующееся в почке:
- T2а — опухоль 7-10 см;
- T2b — опухоль свыше 10 см;
T3 — новообразование прорастает в надпочечники, околопочечные ткани или венозную систему, но не выходит за пределы капсулы, которая окружает почку (фасция Герота):
- T3a — опухоль поражает паранефральные ткани или надпочечники, но не распространяется за пределы фасции Герота;
- T3b —опухоль прорастает в нижнюю полую или почечную вену ниже диафрагмы;
- T3c — опухоль прорастает в нижнюю половую или почечную вену выше диафрагмы;
T4 — опухоль разрастается за пределы фасции Герота и поражает другие органы и отделы организма.
По наличию/отсутствию метастаз в лимфоузлах различают такие стадии:
- N0 — метастазы в лимфатических узлах отсутствуют;
- N1 — метастазы в одном регионарном лимфатическом узле;
- N2 — метастазы в нескольких регионарных лимфатических узлах.
По наличию/отсутствию метастаз в других органах и отделах выделяют:
- M0 — метастазы в отдалённых органах-мишенях отсутствуют;
- M1 — метастазы в отдалённых органах-мишенях и тканях (в основном в костно-мышечной системе, печени и лёгких).
Существует более упрощённая версия TMN-классификации, в которой РП делится на четыре стадии:
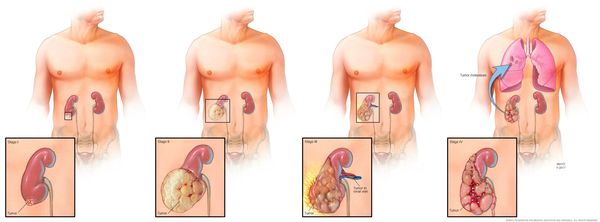
Четыре стадии рака почки
- I стадия: небольшая опухоль (до 7 см), развивается медленно, не выходя за пределы почки; отсутствует поражение лимфоузлов и других органов;
- II стадия: опухоль более 7 см, злокачественная, развивается быстро; возможно поражение лимфоузлов и ближайших органов;
- III стадия: опухоль от 10 см, локализуется в почке; новообразование прорастает в лимфоузлы и крупные сосуды кровеносной системы, но не затрагивает внутренние органы;
- IV стадия: опухоль очень большого размера; метастазы затрагивают надпочечники и другие внутренние органы, лимфоузлы и кровеносные сосуды.
Осложнения рака почки
Метастазы рака почки (вторичные очаги болезни) — самые опасные осложнения почечно-клеточного рака К сожалению, они возникают почти у каждого четвёртого больного. Не смотря на выполненную радикальную операцию по удалению поражённого органа, вторичные очаги РП вновь возникают в 30% случаев.
Клинические признаки метастазов рака пзависят от органов-мишеней и тканей, в которых возникли вторичные очаги:
- метастазы в лёгких — возникает кашель, не связанный с ОРВИ, и кровохарканье;
- метастазы в головном мозге — проявляется интенсивная головная боль и невралгия;
- метастазы в печени — горький привкус во рту, боли в правом подреберье, желтушность склер и кожных покровов;
- метастазы в костях — можно обнаружить после рентгеноскопии, возникают болевые ощущения и повышенная ломкость костей.
Диагностика рака почки
Зачастую РП долгое время протекает бессимптомно, давая о себе знать только на поздних стадиях, при этом скрининговое (массовое) обследование на наличие почечно-клеточного рака, к сожалению, в большинстве случаев не проводится. Поэтому необходимо проходить профилактическую диагностику. Для это существует ряд разнообразных методов диагностики.
Роль физикального осмотра при РП ограничена, так как данный метод не всегда позволяет врачу выявить признаки данной болезни. Преимущественно пациент узнаёт о почечно-клеточном раке случайно после результатов УЗИ или компьютерной томографии (КТ), которые требовались для диагностики заболеваний почек или других органов.
КТ с внутривенным введением контраста — «золотой стандарт» диагностики РП, который способен определить размер опухоли, её расположение, стадию РП, наличие поражения лимфоузлов и разрастания в органах, расположенных рядом, а также метастазы в чашечно-лоханочной системе, брюшной полости, почечной и нижней полой вены. Сегодня наиболее часто применяется мультиспиральная КТ с введением контраста (точность диагностики — 95%).
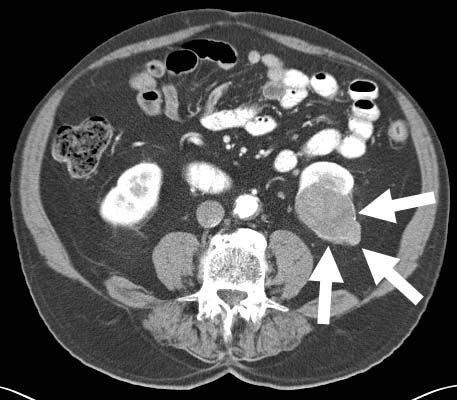
КТ с внутривенным введением контраста
3D-компьютерное моделирование развития опухоли и виртуальное планирование операции — новейшие методики диагностики РП. Они помогают провести органосохраняющие и органоуносящие операции, а также подготовиться к нефрэктомии. Задачи 3D-компьютерного моделирования заключаются:
- в виртуальном выполнении всех предстоящих этапов операции, учитывая анатомические особенности больного;
- в разработке профилактических мер интра- и послеоперационных осложнений;
- в планировании удаления опухолевого тромба или резекции нижней полой вены с помощью 3D-принтинговых моделей почки.
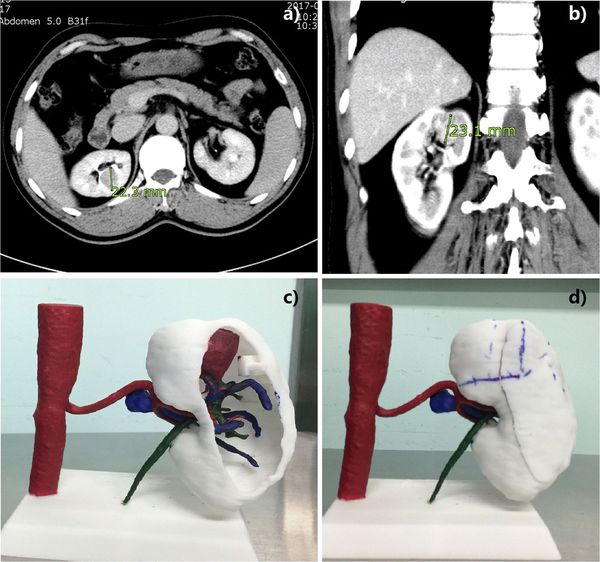
3D-компьютерное моделирование развития опухоли и виртуальное планирование операции
Магнитно-резонансная томография (МРТ) — не столь распространённый метод диагностики опухоли, по сравнению с КТ. МРТ используется только в том случае, если проведение КТ противопоказано.
Рентгенография органов грудной клетки и остеосцинтиграфия позволяет обнаружить метастазы в лёгких и костях.
С помощью анализа мочи можно выявить присутствие крови в ней, а с помощью анализа крови — наличие косвенных признаков РП (анемия, повышенный уровень щелочной фосфатазы и мочевины и др.).
Биопсия опухоли требуется для того, чтобы подтвердить диагноз и определить дальнейшую тактику лечения. Однако иногда данный метод может быть неинформативным, поэтому он проводится довольно редко.
Почечную ангиографию проводят в случае планирования эмболизации почечных артерий.
Лечение рака почки
Тактику лечения больного РП можно выбрать только после того, как установлен диагноз и определена сталия развития опухоли. При этом врач обязательно должен учитывать возраст больного, его общее состояние, распространённость метастазов. Лечение почечно-клеточного рака может осуществляться хирургическим и химиотерапевтическим методом, с помощью иммунной терапии, лучевой и гормональной терапии.
Хирургический метод
Доступны лапароскопические и роботизированные хирургические методы. Выбор одного из них зависит от объёма опухоли. Различают два вида операции: органоуносящий и органосохраняющий.
В 1961 году Чарльз Робсон сформулировал идею о применении радикальной нефрэктомии при лечении рака почки. Данный метод заключался в удалении почки и окружающей её клетчатки, не выходя за пределы фасции Герота, также при этом происходит удаление надпочечника (адреналэктомия) и регионарных лимфоузлов (расширенная лимфаденэктомия) через торакоабдоминальный доступ.
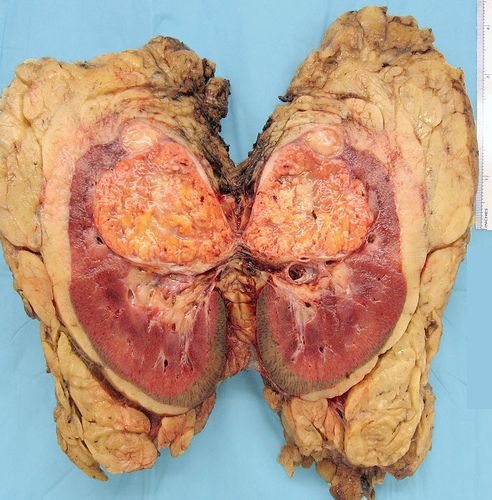
Опухоль почки
Всегда ли нужна операция при раке почки
Оперативное вмешательство по-прежнему остается единственным способом избавления от почечно-клеточного рака.
Однако стоит учитывать, что радикальная нэфректомия уже не является оптимальным методом лечения малых почечных новообразований, а расширенную лимфаденэктомию перестали применять в случаях удаления почки, поражённой раком (в соответствии с последними рекомендациями EAU — Европейской ассоциации урологов). Поэтому на сегодняшний день нефрэктомию не считают «золотым стандартом» лечения РП. Удаление надпочечников при нефрэктомии не обязательно, так как по статистике опухоль в надпочечнике возникает достаточно редко (в 19% случаев) и в основном является доброкачественной. А метастазы в надпочечнике встречается лишь у 1,5% пациентов с РП. Сегодня возможно сохранение надпочечника, ориентируясь на результаты мультиспиральной КТ и интраоперационную ревизию.
Согласно тем же рекомендациям EAU лапароскопическая нефрэктомия показана при стадии онкологического процесса почки T2 и при интраренальных малых новообразованиях, когда органосохраняющая операция не выполнима. Расширенную нефрэктомию целесообразно выполнять при опухолевом тромбозе.
Следует отметить, что категория опухоли почки T1 достаточно гетерогенна, так как среди данных опухолей насчитывается 20% доброкачественных опухолей, 20% агрессивных форм рака и 60% опухолей низкого злокачественного потенциала. Поэтому современная онкоурология предлагает большой выбор малоинвазивных хирургических вмешательств:
- температурное воздействие (радио-частотная абляция, криодеструкция);
- лапароскопическая и роботическая хирургия (резекция);
- активное наблюдение и поисковые методики (лазер, фокусированный ультразвук — HIFU).
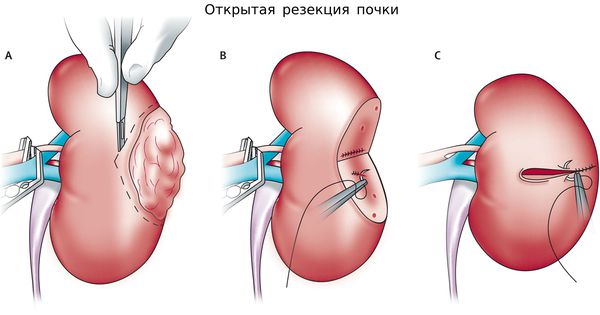
Открытая резекция почки
В зависимости от распространённости опухоли применяются следующие методы лечения рака почки:
- хирургический (если опухоль не выходит за пределы почки);
- хирургический метод + адъювантная (профилактическая) терапия (если опухоль поражает окружающие органы и сосуды);
- симптоматический, хирургический метод, химиотерапия, гормонотерапия, цитокиновая иммунотерапия и таргетная терапия (при метастазазировании).
Иммунная терапия
Уничтожать раковые клетки способны иммунотерапевтические препараты:
- цитокины (интерлейкин-2, альфа-интерферон);
- ингибиторы контрольных точек иммунитета (ниволумаб, пембролизумаб и др.).
Цитокины — вещества, подобные природным протеинам-активаторам иммунной системы. Такой препарат этой группы как интерлейкин-2 (IL-2) часто используется при лечении рака почки. Он стимулирует рост и активирует Т-лимфоциты (иммунные клетки), которые способствуют разрушению раковых клеток. Но у данного препарата есть серьёзные побочные эффекты. Более эффективным цитокином считается интерферон альфа-2а. При этом совместное применение этого и вышеуказанного препарата поможет достичь максимального эффекта от лечения. Применение ингибиторов контрольных точек иммунитета организм пациента переносит достаточно хорошо, при этом побочные эффекты почти не возникают.
Таргетная терапия лекарственными препаратами воздействует на определённые биологические мишени и факторы, способствующие росту опухоли почки. Уникальность таргетных препаратов — в их целевом воздействии на поражённые клетки организма и минимальном влиянии на общее состояние пациента. Они наименее токсичны. Помимо вышеперечисленного были изобретены такие препараты, как ингибиторы ангиогенеза, способствующие лечению метастазов при почечно-клеточном раке. К ним относятся сунитиниб, сорафениб и др. Они препятствуют формированию новых микрососудов.
Химиотерапия
Химиотерапевтические препараты обычно не являются препаратом первой линии при лечении почечно-клеточного рака, но они могут быть рекомендованы, если другие варианты терапии не дают адекватных результатов. Данный метод применяется до и после проведения операции. В частности при РП используются следующие препараты, препятствующие развитию опухоли: метотрексат, винбластин, доксорубицин, цисплатин, комбинация гемцитабина с препаратами платины. Однако следует признать, что ни одно из этих средств не является достаточно эффективным при лечении почечно-клеточного рака.
Лучевая терапия
Лучевая терапия
Данный метод следует применять для снижения риска развития повторного появления локальной формы РП после проведения операции. Чаще всего лучевая терапия при почечно-клеточном раке предназначена для улучшения качества жизни пациента. Например, она снижает болевые симптомы при возникновении метастазов в костях (примерно в 80% случаев). Дозы облучения при этом могут быть следующими:
- 10 раз по 3 Гр в течение двух недель;
- 5 раз по 4 Гр в течение одной недели.
Гормональная терапия
Гормонотерапия замедляет рост клеток опухоли. Для этого используются такие гормональные препараты как медроксипрогестерон, тамоксифен.
Эффективное лечение РП предполагает использование нескольких терапевтических методов Однако самый эффективный — хирургическое вмешательство.
Лечение рака почки у детей
Лечение детей с нефробластомой комбинированное — состоит из операции и химиотерапии. Чаще сперва проводят курс химиотерапии, чтобы уменьшить размер опухоли и сделать её более операбельной. Иногда лечение сразу начинается с операции. Её цель — удалить опухоль и возможные метастазы. Как правило, после операции продолжают (или начинают) химиотерапию.
Шансы вылечить ребёнка от нефробластомы очень велики. Прогноз у детей, больных нефробластомой, зависит от стадии заболевания и гистологического варианта опухоли.
Прогноз неблагоприятный при разрыве опухоли и при опухолях высокого риска (IV стадии) .
Прогноз. Профилактика
Благоприятность прогноза РП зависит от того, насколько рано его обнаружили:
- при выявление РП I стадии (Т1) шанс на пятилетнюю выживаемость достаточно высок;
- при II стадии РП шанс на пятилетнюю выживаемость снижается до 50%;
- при III и IV стадиях РП шанс на пятилетнюю выживаемость составляет всего 5-20%.
Сколько живут после операции при раке почки
Согласно мировой статистике, пятилетняя выживаемость пациентов с РП, перенёсших оперативное лечение составляет:
- при I стадии — 81%;
- при II стадии — 74%;
- при III стадии — 53%;
- при IV стадии — 8%.
К сожалению, на данный момент эффективные профилактические методы при РП не разработаны. Однако предупредить появление РП может отказ от курения, контроль веса и правильно питание (при этом в рационе должны преобладать продукты, содержащие белки, а также фрукты и овощи).
Список литературы
- Аляев Ю.Г., Глыбочко П.В., Пушкарь Д.Ю. Урология. Российские клинические рекомендации. — М.: ГЭОТАРМедиа, 2016. — 496 с.
- Каприн А.Д. Злокачественные новообразования в России в 2016 году (заболеваемость и смертность) / А.Д. Каприн, В.В. Старинский, Г.В. Петрова. — М.: ФГБУ «МНИОИ им. П.А. Герцена» Минздрава России, 2018. — 250 с.
- Матвеев Б.П. Клиническая онкоурология. — М.: Издательский дом «АБВ-пресс», 2011. — 934 с.
- Escudier B. et al. Renal cell carcinoma: ESMO clinical practice guidelines for diagnosis, treatment and follow-up // Ann. Oncol. — 2016; 27, v58-v68.
- Gonzalez H.C. et al. Chronic hepatitis C infection as a risk factor for renal cell carcinoma. // Dig Dis Sci. — 2015; 60: 1820.
- Ljungberg B. EAU guidelines on renal cell carcinoma: 2016 update // Eur. Urol. — 2016; 67:913-24.
- Moch H., Cubilla A.L., Humphrey P.A. The 2016 WHO classification of tumours of the urinary system and male genital organs — part A: renal, penile, and testicular tumours // Eur. Urol. — 2016; 70, 93-105.
- Muglia V.F., Prando A. Renal cell carcinoma: histological classification and correlation with imaging findings // Radiologia Brasileira. -—2015;48(3):166-174.
- Song D.Y. et al. Alcohol intake and renal cell cancer risk: a meta-analysis // Br. J. Cancer —2012; 106:1881.
- Бойченко Е. И. и др. Клинические рекомендации по диагностике и лечению детей, больных нефробластомой (опухоль Вилмса) // Общероссийский союз общественных объединений, Ассоциация онкологов России. — 2014.