Тубулоинтерстициальный нефрит (ТИН; Tubulointerstitial nephritis) — это врождённая или приобретённая болезнь почек, при которой возникает поражение почечных канальцев и интерстициальной ткани, окружающей функциональные единицы почек, называемые нефронами.
Нефрон
Распространённость ТИН
Выделяют первичный и вторичный тубулоинтерстициальный нефрит — первичное поражение почек и развившееся на фоне других заболеваний почек.
Первичный ТИН бывает приобретённым и наследственным. Первичный приобретённый ТИН является редким заболеванием. Ещё реже встречаются наследственные формы, например аутосомно-доминантная тубулоинтерстициальная болезнь почек, связанная с мутацией в гене UMOD (ADTBP-UMOD): во всём мире она выявлена примерно у 2000 семей. Например, в Австрии частота встречаемости ADTBP-UMOD составляет 1,67 случая на миллион человек и 0,73 случая на 1000 пациентов, получающих заместительную почечную терапию .
Вторичный ТИН встречается чаще, но его распространённость до конца не установлена. Это связано с тем, что некоторые формы заболевания проявляются неспецифическими симптомами, т. е. возникающими при многих других болезнях, что затрудняет диагностику.
При проведении пункционной биопсии почки хронический ТИН выявляют у 1,8–2,5 % пациентов . Однако во многих клинических исследованиях его диагностируют чаще: в 4–12 % случаев, а при биопсии по поводу почечной недостаточности, вызванной необъяснимыми причинами, — до 27 % .
Острый ТИН при выполнении пункционной биопсии выявляют чаще: у 2,3–9 % пациентов. Примерно 3–19 % всех случаев острого поражения почек вызвано острым ТИН. В свою очередь, 70–90 % подтверждённых по биопсии случаев острого ТИН связано с приёмом лекарств .
Причины ТИН
В большинстве случаев острый и хронический тубулоитерстициальный нефрит возникает из-за длительного воздействия лекарств или бактериального воспаления (пиелонефрита). Острый ТИН может развиться в результате аллергической реакции на препараты, а хронический — при непосредственном повреждении почек на фоне длительного приёма лекарств . Но часто причины острого и хронического тубулоинтерстициального нефрита схожи, поэтому не требуют разделения.
Причины первичного тубулоинтерстициального нефрита (первичного поражения почек):
- лекарственные препараты;
- бактерии, вирусы, грибковые инфекции, паразиты и др.; выделяют ряд инфекционных агентов, вызывающих ТИН: бактерии (бруцеллы, кампилобактер еюни, кишечная палочка, легионелла, дифтерийная коринебактерия, микобактерия туберкулёза, риккетсии, сальмонелла, клебсиелла, стафилококк, палочка псевдотуберкулёза); вирусы (цитомегаловирус, вирус Эпштейна — Барр, хантавирус, вирусы гепатита А и B, простого герпеса, ВИЧ, кори, полиомавирус); грибковые инфекции (кандида); паразиты (токсоплазмы, возбудители лейшманиоза); другие микроорганизмы (микоплазмы, хламидии).
- соли тяжёлых металлов, химические соединения;
- аутоиммунные заболевания (саркоидоз, синдром Шёгрена, системная красная волчанка, системный васкулит);
- нарушения обмена веществ (гиперурикемия, подагра, болезни накопления);
- заболевания крови (моноклональная гаммапатия, лимфома, серповидно-клеточная анемия, тромботическая микроангиопатия);
- онкологические заболевания;
- осложнения после вакцинаций;
- реакции отторжения трансплантата .
Лекарства, способные вызывать тубулоинтерстициальный нефрит:
- антибиотики и противогрибковые препараты (Стрептомицин, Гентамицин, Амикацин, Амоксициллин, Ампициллин, Ципрофлоксацин, Левофлоксацин, Моксифлоксацин, Норфлоксацин, Цефазолин, Цефоперазон, Цефотаксим, Цефтриаксон, Цефуроксим, Азтреонам, Эритромицин, Доксициклин, Тетрациклин, Рифамицин, Имипенем, Ванкомицин, Полимиксин В, Линкомицин, Клиндамицин, Гризеофульвин, Нитрофурантоин и др.);
- противовирусные препараты (Ацикловир, Интерферон, Атазанавир, Индинавир, Абакавир);
- нестероидные противовоспалительные препараты (НПВП), анальгетики (Ацеклофенак, Диклофенак, Ибупрофен, Кетопрофен, Индометацин, Мелоксикам, Нимесулид, Феназон, Фенилбутазон, Пироксикам, Сулиндак, Толметин, Зомепирак, многие анальгетики, в том числе Фенацетин и Метамизол натрия);
- Диуретики (Фуросемид, Торасемид, тиазидные диуретики, Индапамид, Амилорид, Триамтерен, Метолазон и Буметанид);
- химиопрепараты (Атезолизумаб, Ипилимумаб, Пембролизумаб, Ниволумаб, Бевацизумаб, Цедираниб, Сорафениб, Сунитиниб, Вемурафениб, Адриамицин, Азатиоприн, Гемцитабин, Пеметрексед, Бортезомиб, Карбоплатин, Леналидомид и др.);
- антисекреторные препараты (Омепразол, Лансопразол, Пантопразол, Рабепразол, Ранитидин, Циметидин, Фамотидин);
- препараты для снижения артериального давления (Амлодипин, Каптоприл, Лизиноприл, Лозартан, Кандесартан);
- антиконвульсанты и снотворные (Диазепам, Карбамазепин, Ламотриджин, Фенобарбитал, Фенитоин, Вальпроевая кислота);
- прочее (Аллопуринол, Аторвастатин, Клофибрат, контрасты для ангиографии, препараты на основе Поливинилпирролидона, циклоспорин А, Силденафил).
Другими причинами первичного ТИН, как уже говорилось, являются наследственные генетические нарушения. Они связаны не только с мутациями в гене UMOD, но и в других генах, например MUC1, REN, HNF1B.
Причины вторичного тубулоинтерстициального нефрита (развивается на фоне других заболеваний почек):
- гломерулярные заболевания почек (гломерулонефрит);
- сосудистые заболевания почек (тромбоз, стеноз, или сужение, сосудов почек, сосудистые опухоли почек, нефросклероз, аномалии развития почек и др.);
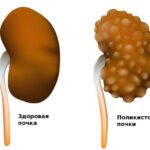
- поликистоз;
- обструктивная нефропатия (нарушение работы почек, вызванное непроходимостью мочевыводящих путей);
- рефлюкс-нефропатия (поражение почек в результате обратного тока мочи из мочевого пузыря в мочеточник и к почке).
Факторы риска
Выделяют факторы поражения почек, на которые можно повлиять и на которые повлиять нельзя (модифицируемые и немодифицируемые) .
К модифицированным факторам относится:
- снижение объёма внутрисосудистой жидкости (гиповолемия) — может возникать из-за массивной кровопотери, обезвоживания, рвоты, диареи, лихорадки, острых воспалительных заболеваний и др.;
- сопутствующее острое заболевание (острое повреждение почек, системная инфекция или воспаление, низкое артериальное давление, угнетение иммунитета, высокая активность или тяжесть заболевания, электролитные и кислотно-щелочные нарушения).
К немодифицированным факторам относится:
- пожилой возраст и женский пол (по статистике, с поражением почек чаще сталкиваются женщины и пожилые люди);
- аллергическая реакция на лекарства;
- наследственность (полиморфизм гена цитохрома P450);
- сопутствующие заболевания (хроническая болезнь почек, нефротический синдром — большая потеря белка с мочой, прогрессирующий цирроз печени, механическая желтуха, сердечно-сосудистые заболевания, сахарный диабет, ожирение).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы тубулоинтерстициального нефрита
Проявления болезни варьируют от бессимптомного течения при незначительном нарушении работы почек до симптомов тяжёлой почечной недостаточности.
Все симптомы ТИН можно разделить на почечные и внепочечные.
Почечные симптомы:
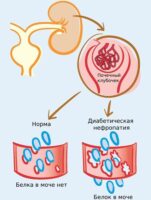
- Повышенное пенообразование при мочеиспускании (протеинурия), заметное покраснение мочи или присутствие в моче кровяных телец, но без изменения цвета (эритроцитурия), помутнение и неприятный запах мочи (лейкоцитурия).
- Снижение объёма мочи (олигурия) вплоть до полного отсутствия в тяжёлых случаях (анурия) или, наоборот, повышение объёма (полиурия). Уменьшение объёма мочи связано с поражением канальцев почек и последующим снижением их функции. Увеличение объёма может возникать из-за нарушения концентрации мочи и обратного всасывания натрия (реабсорбции).
Внепочечные симптомы:
- ухудшение общего состояния (слабость, внезапная усталость, в тяжёлых случаях снижение аппетита, тошнота и рвота);
- головная боль, которая часто связана с повышением артериального давления;
- болезненность в поясничной области;
- повышение температуры тела до 39–40 °C;
- сыпь;
- отёки .
К классической триаде симптомов, характерной для лекарственного острого ТИН, относится:
- повышение температуры;
- кожная сыпь;
- артралгия (боль в суставах).
Как при остром, так и при хроническом ТИН происходят изменения мочевого осадка (протеинурия, эритроцитурия, лейкоцитурия). При остром ТИН может наблюдаться как полиурия, так и олигурия или анурия, а при хроническом ТИН чаще встречается полиурия, реже олигурия. При обеих формах может повышаться артериальное давление. Все остальные симптомы связаны с развитием острого повреждения почек или хронической болезни почек и не отличаются от проявлений других заболеваний почек.
Патогенез тубулоинтерстициального нефрита
ТИН чаще всего возникает из-за прямого токсического воздействия лекарств, токсинов и инфекций на почечные канальцы и интерстициальную ткань, а также в результате иммунных реакций и выработки цитокинов при различных заболеваниях и состояниях, например при системной красной волчанке, болезни Фабри, паранеопластическом синдроме (симптомах, связанных со злокачественной опухолью), повышенном уровне мочевой кислоты в крови и приёме некоторых лекарств .
Патогенез ТИН включает следующие механизмы:
- внутрипочечная вазоконстрикция — сужение кровеносных сосудов в почках;
- нарушение микроциркуляции из-за отёка интерстициальной ткани и/или развития тромботической микроангиопатии (ТМА), т. е. образования тромбов в сосудах почек;
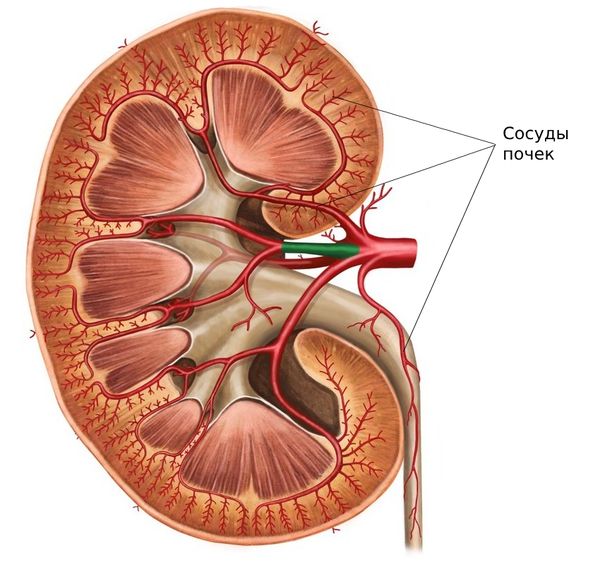
Сосуды почек
- прямая канальцевая токсичность с некрозом и атрофией канальцев — определённые вещества или лекарства наносят прямой вред почечным канальцам, что приводит к их повреждению, гибели клеток и уменьшению размеров этих канальцев;
- интерстициальное воспаление, включая реакции гиперчувствительности замедленного типа, — такие реакции являются одним из механизмов развития интерстициального воспаления почек .
В результате воспаления и повреждения канальцев и интерстициальной ткани ухудшается работа почек, из-за чего нарушается фильтрации крови и образование мочи. В зависимости от тяжести и причины ТИН может развиться как незначительное нарушение работы почек, так и тяжёлая почечная недостаточность.
Классификация и стадии развития тубулоинтерстициального нефрита
Тубулоинтерстициальный нефрит можно классифицировать в зависимости от причины, течения, приобретённого и наследственного характера.
По причине развития ТИН бывает лекарственным, токсическим, инфекционным, метаболическим, а также возникающим при аутоиммунных и системных заболеваниях, отторжении трансплантата и по другим причинам.
По патогенезу выделяют первичный и вторичный тубулотерстициальный нефрит.
К первичному ТИН относится:
- инфекционный (бактериальный, грибковый, вызванный полиомавирусом, лептоспирозом и др.);
- иммунный (при синдроме Шёгрена, системной красной волчанке, саркоидозе, АНЦА-ассоциированных васкулитах, тубулонтерстициальном нефрите с увеитом, IgG4-ассоциированной болезни, криоглобулинемическом васкулите);
- лекарственный (вызванный анальгетиками, литием, Циклоспорином, китайскими травами и другими препаратами);
- токсический (вызванный свинцом, ртутью и кадмием);
- алкогольный;
- метаболический (при подагре, уратной и оксалатной нефропатии, повышении уровня кальция и калия в крови, холестериновой эмболии);
- наследственный (при болезни Вильсона — Коновалова, цистинозе, гипероксалурии);
- гематологические заболевания (при серповидно-клеточной анемии, болезни отложения лёгких цепей, амилоидозе);
- неясной этиологии (балканская нефропатия).
По течению выделяют острую и хроническую форму болезни.
Острый тубулоинтерстициальный нефрит (ОТИН) — это острое заболевание почек, которое начинается внезапно и протекает с выраженными симптомами. Морфологически проявляется воспалением в канальцах и интерстициальной ткани почек, что приводит к их острому повреждению. Своевременная диагностика и лечение позволяют восстановить работу почек, однако острый ТИН может перейти в хронический. Нередко хронические формы представляют собой рецидивы острых форм.
Хронический тубулоинтерстициальный нефрит (ХТИН) — это хроническое заболевание почек, которое развивается постепенно и протекает с более длительными симптомами. Морфологически также проявляется воспалением в канальцах и интерстициальной ткани почек. Такие изменения приводят к интерстициальному фиброзу (образованию соединительной ткани в интерстициальном пространстве) и атрофии канальцев. В результате может развиться нефросклероз (уменьшение почек и постепенное замещение фиброзной тканью) и хроническая болезнь почек. В тяжёлых случаях заболевание требует заместительной почечной терапии и трансплантации почки.
Также выделяют наследственную форму — аутосомно-доминантную тубулоинтерстициальную болезнь почек (АДТБП), которая вызвана мутациями в генах уромодулина (UMOD), муцина-1 (MUC1), ренина (REN) и ядерного фактора гепатоцитов 1В (HNF1B).
АДТБП с мутациями в гене уромодулина (АДТБП-UMOD) может встречаться в детском, подростковом и молодом возрасте. Она протекает с признаками подагры, кортикальными кистами почек и сниженным выведением мочевой кислоты и уромодулина с мочой.
При АДТБП с мутациями гена ренина (АДТБП-REN) в детском возрасте может повышаться содержание мочевой кислоты и калия в крови, незначительно снижаться артериальное давление и уменьшаться содержание гемоглобина (развивается анемия). Также при этой болезни есть высокий риск острого повреждения почек.
АДТБП с мутациями в гене муцина-1 (АДТБП-MUC1) может сопровождаться кортикальными кистами, а АДТБП с мутацией гена ядерного фактора гепатоцитов 1В (АДТБП-HNF1B) предрасполагает к сахарному диабету, аномалиям развития половых органов, кистам обеих почек, атрофии поджелудочной железы, печёночному цитолизу, низкому уровню магния и калия в крови (гипомагниемии и гипокалиемии) .
Осложнения тубулоинтерстициального нефрита
По мере поражения почечного интерстиция снижается количество функционирующих нефронов, что ухудшает работу почек. Это может привести к хронической болезни почек и развитию осложнений, таких как:
- Анемия — развивается из-за нарушения выработки почечного эритропоэтина, который стимулирует превращение стволовых клеток в эритроциты.
- Гипоальбуминемия — вызвана повышенной потерей белка с мочой, сниженным поступления белка с пищей, нарушением его всасывания в желудочно-кишечном тракте и усиленным распадом.
- Нарушения обмена фосфора и кальция — в результате повышается уровень фосфора в крови, повышается или снижается концентрация общего и ионизированного кальция, развивается недостаточность или дефицит витамина D.
- Вторичный гиперпаратиреоз — это заболевание паращитовидных желёз, при котором повышается уровень паратгормона в крови, на клапанах сердцах и кровеносных сосудах всего организма откладывается кальций, вызывая кардиомиопатию, прогрессирующий атеросклероз, гипертонию и сердечную недостаточность. Вторичный гиперпаратиреоз также является частой причиной патологических переломов рёбер и шейки бедра.
- Нарушение водного, электролитного и щелочного состава крови — повышение уровня калия в крови, снижение или повышение натрия и хлоридов. Метаболический ацидоз вызывают тахикардию, аритмию и фибрилляцию желудочков. Избыточное содержание воды в организме сопровождается симптомами перегрузки жидкостью, что проявляется отёками на ногах, руках и животе, в тяжёлом случае развивается гидроторакс и гидроперикард — скопление избыточной жидкости в плевральной полости и сердечной сумке.
- Артериальная гипертензия — часто связана с задержкой натрия в организме. Стойкое повышение артериального давления может привести к повреждению сетчатки глаз, почек, сердца, головного мозга, вызвать инсульт и судороги.
- Терминальная стадия хронической болезни почек. Нарушается выделительная функция почек, в организме накапливаются уремические токсины (мочевина и креатинин), что приводит к снижению аппетита, появлению тошноты, рвоты, кожного зуда и других симптомов. Без лечения пациент может погибнуть .
Перечисленные осложнения относятся к хронической форме ТИН. Осложнениями острого ТИН является переход заболевания в хроническую форму и развитие почечной недостаточности.
Диагностика тубулоинтерстициального нефрита
При подозрении на ТИН проводится сбор жалоб и анамнеза (истории болезни), осмотр, лабораторная и инструментальная диагностика, в некоторых случаях требуется биопсия почки.
Сбор жалоб и анамнеза
На приёме врач спросит:
- не изменился ли цвет мочи, нет ли повышенного пенообразования, помутнения и неприятного запаха при мочеиспускании;
- сколько мочи выделяется в сутки, нет ли снижения или увеличения объёма;
- не ухудшилось ли общее самочувствие, не снизился ли аппетит, не появилась ли тошнота и рвота;
- не повышается ли артериальное давление, нет ли головной боли;
- нет ли болезненности в поясничной области;
- не повышается ли температура;
- нет ли отёков на ногах, руках и лице.
При сборе анамнеза врач уточнит, не принимал ли пациент препараты, которые могут нарушать работу почек (антибиотики, НПВП, диуретики и др.), и не страдает ли он острым инфекционным или аутоиммунным заболеванием.
Осмотр
Во время осмотра врач проводит пальпацию (ощупывание) почек, чтобы убедиться, что нет значительных изменений и болезненности. Также доктор проверит артериальное давление и обратит внимание на отёки.
Лабораторная диагностика
Для диагностики дизурии (уменьшения объёма, полного отсутствия или избытка мочи) оценивают количество выпитой и выделенной жидкости. Для этого проводится суточный анализ мочи — определение её выделенного объёма за сутки при обычном питьевом режиме .
Основным методом лабораторной диагностики является общий анализ мочи (раньше проводился анализ мочи по Нечипоренко — тот же самый общий анализ мочи, в котором определяются только форменные элементы крови и цилиндры, но сейчас этот метод используется крайне редко).
Общий анализ мочи позволяет выявить мочевые синдромы, такие как:
- протеинурия (потеря белка с мочой);
- эритроцитурия (повышение количества эритроцитов в моче);
- лейкоцитурия (повышение количества лейкоцитов в моче).
Также оценивается удельный вес мочи — один из важных признаков ТИН. При этом заболевании наблюдается гипостенурия (снижается удельный вес мочи), что указывает на нарушение концентрационной функции почек. Чтобы определить удельный вес мочи, используют пробу по Зимницкому: мочу собирают в течение суток каждые 3 часа, всего получается 8 порций. Если выявлена протеинурия, то проводят 24-часовой сбор мочи (суточный анализ мочи). Это исследование позволяет определить суточную протеинурию или микроальбуминурию, т. е. обнаружить повышенный уровень белка и небольшое количества альбумина в моче.
Для диагностики синдрома почечной дисфункции оценивают уровень креатинина и мочевины с расчётом скорости клубочковой фильтрации (СКФ) . Если для измерения СКФ нельзя использовать креатинин, то измеряют цистатин С. Креатинин нельзя использовать для расчётов при аномально высокой или низкой мышечной массе, высокобелковой или вегетарианской диете, голодании, приёме препаратов, которые влияют на выработку креатинина. Также цистатин С измеряют для подтверждения хронической болезни почек, если СКФ составляет менее 60 мл/мин и отсутствуют маркеры повреждения почек (например, альбуминурия).
При ТИН со снижением функции почек (ХБП III–V стадии) необходимо контролировать уровень кальция, фосфора, паратгормона, витамина D, гемоглобина, ферритина и трансферрина. Эти анализы позволяют выявить осложнения, которые могут возникнуть при ХБП, скорректировать их, а также контролировать эффективность проводимой терапии.
При подозрении на инфекционный ТИН проводится посев мочи на стерильность и чувствительность к антибиотикам.
При подозрении на вирусный ТИН рекомендуется подтвердить вирус и иммунный ответ на него с помощью полимеразной цепной реакции или иммуноферментного анализа (ПЦР или ИФА).
При подозрении на уратный ТИН следует оценить выведение мочевой кислоты почками в суточной моче и выявить нарушения пуринового обмена и гиперурикемию (повышения уровня мочевой кислоты) .
Аутосомно-доминантная тубулоинтерстициальная болезнь почек, кроме невыраженных изменений мочевого осадка, незначительной альбуминурии или протеинурии, проявляется мутациями в одном из четырёх генов: UMOD, MUC1, REN, HNF1B .
Инструментальное обследование
Всем пациентам рекомендуется выполнить ультразвуковое исследование (УЗИ) почек, мочевого пузыря и предстательной железы (мужчинам). Эти исследования позволят исключить другие причины нарушения мочеиспускания и почечной дисфункции, например острый простатит, мочекаменную болезнь, поликистоз почек и гнойный пиелонефрит (карбункулы, почечные абсцессы, гнойный нефрит и паранефрит).
УЗИ почек и мочевого пузыря
Также могут проводиться дополнительные обследования: спиральная компьютерная томография или магнитно-резонансная томография (СКТ или МРТ) .
Пункционная биопсия
Пункционная биопсия почек — это оптимальный метод для постановки диагноза и определения причин ТИН, но она показана не всем пациентам.
Проводить биопсию рекомендуется только в следующих случаях:
- когда ТИН сложно отличить от гломерулонефрита;
- причину ТИН не удаётся обнаружить, при этом почечная недостаточность быстро прогрессирует;
- по неясным причинам развилось острое повреждение почек;
- ТИН развился на фоне аутоиммунного заболевания (системной красной волчанки, системного васкулита и др.) .
Дифференциальная диагностика
ТИН следует отличать от заболеваний, которые сопровождаются гематурией или протеинурией (эритроцитами или белком в моче).
К ним относится:
- острое или хроническое гломерулярное повреждение почек;
- цистит, простатит, камни в почках, врождённые аномалии мочевыводящих путей;
- тромботические микрососудистые нарушения (гемолитико-уремический синдром и его атипичная форма, тромботическая тромбоцитопеническая пурпура, антифосфолипидный синдром);
- поражение почек при других состояниях и заболеваниях (при беременности, васкулите, системной красной волчанке, артропатии, обменных заболеваниях, сепсисе, опухолях, сахарном диабете, артериальной гипертензии, лимфоме, миеломной болезни, гемолизе).
Также важно различать ТИН по форме (острый или хронический) и причине развития (лекарственный, токсический, инфекционный, метаболический и др.) .
Лечение тубулоинтерстициального нефрита
При лечении ТИН важно ограничить или предотвратить влияние факторов, которые привели к развитию заболевания .
При лекарственном ТИН рекомендуется по возможности отменить препараты, нарушающие работу почек (НПВП, антибиотики, диуретики и др.).
При уратном ТИН, который может развиться на фоне подагры, рекомендован приём лекарств, снижающих уровень мочевой кислоты (Аллопуринол, Фебуксостат). Эти препараты помогут предотвратить ухудшение работы почек .
Также при ТИН необходимо проводить патогенетическую терапию, направленную на устранение интоксикации. Например, применять антибиотики при сепсисе, антидоты при отравлениях, глюкокортикоиды и цитостатики при системной красной волчанке, синдроме Шёгрена и системном васкулите, вводить свежезамороженную плазму, проводить плазмообмен или терапию Экулизумабом при тромботической микроангиопатии .
При инфекционном ТИН врач может назначить антибиотики: фторхинолоны (Ципрофлоксацин, Левофлоксацин), цефалоспорины (Цефтриаксон, Цефотаксим, Цефподоксим, Цефтибутен) и др. Препараты Нитрофурантоин, Фосфомицин и Пивмециллинам назначаются реже, поскольку они не достигают адекватной концентрации в почечной ткани и чаще используются при инфекциях нижних мочевых путей (циститах). При устойчивости к фторхинолонам может применяться сочетание других групп препаратов: Триметоприм + Сульфаметоксазол или пероральный бета-лактамный антибиотик. Также возможно применение аминогликозидов (Гентамицина и Амикацина), но следует помнить об их потенциальной опасности для почек. В среднем курс лечения антибиотиками составляет от 7 до 14 дней в зависимости от клинической ситуации, осложнений и сопутствующих заболеваний .
При наличии белка в моче для защиты почек рекомендуется использовать:
- ингибиторы АПФ (Эналаприл, Рамиприл, Периндоприл и др.);
- или блокаторы рецепторов ангиотензина II (сартаны — Валсартан, Лозартан и др.) .
При хроническом ТИН в некоторых исследованиях эффективность показал Дапаглифлозин . Также для защиты почек иногда назначают Пентоксифиллин и Сулодексид, но их эффективность недостаточно доказана, поэтому они практически не используются.
Также, чтобы уменьшить повреждение почек, рекомендуется снижать повышенное артериальное давление, нормализовать уровень глюкозы, холестерина, мочевой кислоты и фосфора в крови .
При нарушении водного, электролитного и щелочного состояния крови могут применяться растворы, содержащие натрия хлорид, глюкозу и натрия гидрокарбонат, а также диуретики (Фуросемид и Торасемид).
При развитии хронической болезни почек V стадии потребуется заместительная терапия: гемодиализ, перитонеальный диализ или трансплантация почки .
Перитонеальный диализ
Прогноз. Профилактика
При остром лекарственном ТИН работа почек обычно постепенно восстанавливается после отмены препарата, который привёл к развитию этого заболевания. Однако в некоторых случаях функция почек может оставаться нарушенной, в крови при этом повышен уровень креатинина и мочевины. Прогноз значительно хуже, если острый ТИН вызван НПВП, а не другими лекарствами. В остальных случаях, если причины своевременно выявлены и устранены, то изменения в тканях почек обратимы. В тяжёлых случаях заболевание прогрессирует до фиброза и развивается хроническая болезнь почек.
При хроническом ТИН прогноз зависит от того, была ли выявлена и устранена причина заболевания до того, как наступил необратимый фиброз. У половины пациентов с хроническим ТИН развивается хроническая болезнь почек III–V стадии, которая прогрессирует медленнее, чем хронический гломерулонефрит, однако способов замедлить её развитие не много.
Амбулаторное наблюдение
Пациенты с острым ТИН и острым повреждением почек должны посещать нефролога раз в три месяца в течение года, если причина болезни устранена, осадок мочи нормализовался и нет признаков хронической болезни почек.
Если у пациента развивается хроническая болезнь почек, необходимо продолжить наблюдение у нефролога раз в шесть месяцев. Врач будет контролировать показатели общего анализа мочи и крови, креатинина, мочевины и мочевой кислоты в крови. Также не реже одного раза в год нужно проходить УЗИ почек. В некоторых случаях может потребоваться более частое наблюдение (например, при устойчивой к лечению артериальной гипертензии, быстром прогрессировании ХБП, эпизодах повреждения почек в периоды обострения и т. д.).
Пациентам с хроническим ТИН необходимо посещать врача-терапевта не реже одного раза в шесть месяцев. Им также следует контролировать артериальное давление, общий анализ мочи, количество мочевого осадка, уровень креатинина, мочевины, мочевой кислоты и липидов в крови. Если происходит обострение заболевания или болезнь прогрессирует, то терапевт направит пациента на консультацию к нефрологу, чтобы скорректировать лечение. В таких случаях врача нужно будет посещать чаще.
Также при хроническом ТИН важно следить за модифицируемыми факторами риска: контролировать артериальное давление, уровень липидов, пуринов, фосфатов и глюкозы, предотвращать или лечить ожирение и анемию.
Профилактика ТИН
Чтобы предотвратить развитие тубулоинтерстициального нефрита, нужно ограничить или прекратить приём нефротоксичных препаратов (НПВП, антибиотиков, диуретиков и др.), а также выявить и устранить вредные производственные и другие факторы, правильно и своевременно лечить инфекции мочевыводящих путей .
Список литературы
- Baker R. J., Pusey C. D. The changing profile of acute tubulointerstitial nephritis // Nephrol Dial Transplant. — 2004. — № 1. — Р. 8–11. ссылка
- Joyce E., Glasner P., Ranganathan S., Swiatecka-Urban A. Tubulointerstitial Nephritis: diagnosis, treatment and monitoring // Pediatr Nephrol. — 2017. — № 4. — P. 577–587. ссылка
- Nast C. C. Medication-induced interstitial nephritis in the 21st century // Adv Chronic Kidney Dis. — 2017. — № 2. — P. 72–79. ссылка
- Bleyer A. J., Kidd K., Zivna M., Kmoch S. Autosomal dominant tubulointerstitial kidney disease // Adv Chronic Kidney Dis. — 2017. — № 2. — P. 86–93.ссылка
- Lhotta K., Piret S. E., Kramar R. et al. Epidemiology of uromodulin-associated kidney disease — results from a nation-wide survey // Nephron Extra. — 2012. — № 1. — Р. 147–158. ссылка
- Nakaosa N., Tsuboi N., Okabayashi Y. et al. Tubulointerstitial nephritis: a biopsy case series of 139 Japanese patients // Clin Exp Nephrol. — 2022. — № 5. — Р. 435–444. ссылка
- Fernandez Juarez G. M., Villacorta Perez J., Caravaca Fontan F. et al. New challenges in tubulointerstitial nephritis induced by drugs // Nefrologia (Engl Ed). — 2019. — № 4. — Р. 339–342. ссылка
- Kan W. C., Chen Y. C., Wu V. C., Shiao C. C. Vancomycin-associated acute kidney injury: а narrative review from pathophysiology to clinical application // Int J Mol Sci. — 2022. — № 4. — Р. 2052.ссылка
- Ассоциация нефрологов. Тубулоинтерстициальные болезни почек: проект клинических рекомендаций. — М., 2021. — 59 с.
- Eddy A. A. Drug-induced tubulointerstitial nephritis: hypersensitivity and necroinflammatory pathways // Pediatr Nephrol. — 2020. — № 4. — Р. 547–554. ссылка
- Bhandari J., Thada P. K., Arif H. Tubulointerstitial nephritis // StatPearls. — 2023. ссылка
- Ruebner R. L., Fadrowski J. J. Tubulointerstitial Nephritis // Pediatr Clin North Am. — 2019. — № 1. — Р. 111–119.ссылка
- Eckardt K. U., Alper S. L., Antignac C. et al. Autosomal dominant tubulointerstitial kidney disease: diagnosis, classification, and management — A KDIGO consensus report // Kidney Int. — 2015. — № 4. — Р. 676–683. ссылка
- Ayasreh N., Miquel R., Matamala A. et al. A review on autosomal dominant tubulointerstitial kidney disease // Nephrologia. — 2017. — № 3. — Р. 229–356.ссылка
- Bollee G., Dahan K., Flamant M. et al. Phenotype and outcome in hereditary tubulointerstitial nephritis secondary to UMOD mutations // Clin J Am Soc Nephrol. — 2011. — № 10. — Р. 2429–2438.ссылка
- Нефрология: руководство для врачей / под ред. И. Е. Тареевой. — 2-е издание, переработанное. — М.: Медицина, 2000. — 688 с.
- Ассоциация нефрологов. Хроническая болезнь почек: клинические рекомендации. — М., 2021. — 233 с.
- Хорошилов С. Е., Никитин А. В., Овеченко Т. Ю. Опыт лечения тяжёлых нарушений фосфорно-кальциевого обмена при терминальной почечной недостаточности с использованием цинакальцета // Лечащий врач. — 2010. — № 1. — С. 2–7.
- Kelly C. J., Neilson E. G. Tubulointerstitial diseases. In Brenner&Rector’s The Kidney. — 9th edititon. — Elsevier, 2012. — Р. 1332–1356.
- Cavanaugh C., Perazella M. A. Urine sediment examination in the diagnosis and management of kidney disease: Core curriculum // Am J Kidney Dis. — 2019. — № 2. — Р. 258–272.ссылка
- Щербак А., Бобкова И. Н., Козловская Л. В. Профилактика и лечение поражения почек у больных с уратным дисметаболизмом // Врач. — 2013. — № 6. — С. 6–10.
- Eckardt K. U., Alper S. L., Antignac C. et al. Autosomal dominant tubulointerstitial kidney disease: diagnosis, classification, and management — A KDIGO consensus report // Kidney Int. — 2015. — № 4. — Р. 676–683.ссылка
- Meola M., Petrucci I. Ultrasound and color Doppler applications in chronic kidney disease // G Ital Nefrol. — 2012. — № 6. — Р. 699–715.ссылка
- Perazella M. A. Clinical Approach to Diagnosing Acute and Chronic Tubulointerstitial Disease // Adv Chronic Kidney Dis. — 2017. — № 2. — Р. 57–63.ссылка
- Андросова С. О., Фомин В. В., Шилов Е. М. Нефрология: национальное руководство. Глава 32. Тубулоинтерстициальный нефрит. — М.: ГЭОТАР-Медиа, 2009. — С. 403–412.
- Батюшин М. М., Пасечник Д. Г. Протеинурия: вопросы дифференциальной диагностики // Consilium Medicum. — 2013. — № 7. — С. 48–56.
- Батюшин М. М., Пасечник Д. Г. Гематурия: понятие, причины и основы дифференциальной диагностики // Consilium Medicum. — 2012. — № 1. — С. 12–18.
- Praga M., Sevillano A., Auñón P., González E. Changes in the aetiology, clinical presentation and management of acute interstitial nephritis, an increasingly common cause of acute kidney injury // Nephrol Dial Transplant. — 2015. — № 9. — Р. 1472–1479.ссылка
- Kim W. J., Kim S. H., Chung T. T. et al. Impact of urate-lowering drugs on the progression and recovery from chronic kidney disease among gout patients // Arthritis Res Ther. — 2019. — № 1. — Р. 210.ссылка
- Ronco C., Bellomo R., Kellum J. A., Ricci Z. Critical care nephrology. — 3rd edition. — Elsevier, 2019. — Р. 1411.
- Российское общество урологов. Хронический пиелонефрит у взрослых: клинические рекомендации. — М., 2016. — 32 с.
- Drawz P. E., Beddhu S., Bignall O. N .R. et al. KDOQI US commentary on the 2021 KDIGO clinical practice guideline for the management of blood pressure in CKD // Am J Kidney Dis. — 2022. — № 3. — Р. 311–327.ссылка
- Wheeler D. C., Stefansson B. V., Batiushin M. et al. The dapagliflozin and prevention of adverse outcomes in chronic kidney disease (DAPA-CKD) trial: baseline characteristics // Nephrol Dial Transplant. — 2020. — № 10. — Р. 1700–1711.ссылка
- Ikizler T. A., Cuppari L. The 2020 Updated KDOQI clinical practice guidelines for nutrition in chronic kidney disease // Blood Purif. — 2021. — № 4–5. — Р. 667–671.ссылка
- Ассоциация нефрологов. ХБП, ОПП: клинические рекомендации. [Электронный ресурс]. Дата обращения: 29.11.2023.
- Cavanaugh C., Perazella M. A. Urine Sediment Examination in the Diagnosis and Management of Kidney Disease: Core Curriculum 2019 // Am J Kidney Dis. — 2019. — № 2. — Р. 258–272.ссылка
- O’Brien F. Tubulointerstitial Nephritis // MSD Manual. — 2023.
- Ассоциация нефрологов. Тубулоинтерстициальные болезни почек: проект клинических рекомендаций. — М., 2021. — 59 с.