Рак гортани (laryngeal cancer) — это злокачественная опухоль, которая развивается из эпителия гортани, в частности из слизистой оболочки гортани.
Гортань относится к верхнему отделу дыхательной системы. Соединяя глотку с трахеей, она формирует голос и защищает нижележащие дыхательные пути (трахею и лёгкие) от попадания пищи и инородных тел.
Анатомически гортань делится на три отдела:
- надскладочный (выше голосовых связок);
- складочный (на уровне голосовых складок);
- подскладочный (ниже голосовых связок).
Рак чаще развивается в складочном отделе гортани.
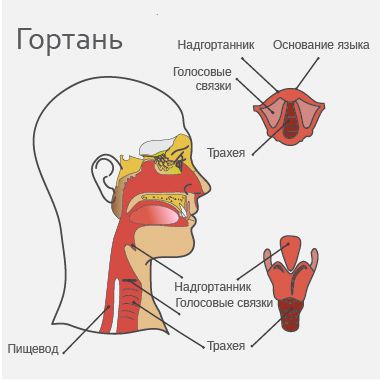
Анатомия гортани
Основной симптом рака гортани — нарушение голоса, а именно снижение звучности и осиплость. Также могут беспокоить боли в горле, попёрхивание водой и пищей, сухой беспричинный кашель, одышка. Иногда именно одышка становится первым признаком заболевания, особенно при раке подскладочного отдела гортани.
При возникновении этих симптомов нужно обратиться к ЛОРу. Если у врача появится подозрение на рак гортани, к диагностике подключится ЛОР-онколог онкологического диспансера. Лечением этого заболевания занимаются хирурги-онкологи со специализацией в области головы и шеи, радиологи и химиотерапевты.
Факторы риска развития рака гортани
Внешние факторы:
- Курение.
- Употребление спиртного.
- Вредные условия труда, например содержание в воздухе канцерогенов (фенола, асбеста, бензола и т. д.).
- Воздействие радиации.
Внутренние факторы:
- Хронические воспалительные процессы в гортани (например, ларингит).
- Предраковые заболевания гортани, их можно разделить на две группы:
- факультативные предраки с низкой частотой перерождения в рак: доброкачественные опухоли (фиброма), рубцовые процессы после ожогов и специфических инфекций (сифилиса, туберкулёза);
- облигатные предраки с высокой частотой перерождения в рак: папилломатоз гортани, пахидермия, лейкоплакия, дискератоз .
В группу повышенного риска входят курящие люди старше 50 лет, имеющие профессиональные вредности и предраковые процессы в гортани. Такие пациенты должны наблюдаться у онколога и обязательно пролечивать предраковые заболевания.
Распространённость
У мужчин рак гортани встречается чаще, чем у женщин. В России в 2021 году выявлено 29,2 случаев рака гортани на 100 тыс. населения. Среди них:
- локализованные формы опухоли гортани I и II стадии выявлены у 41 % пациентов;
- распространённые формы III стадии — у 32,9 %, IV стадии — у 25,1 %.
В этом же году летальность в течение первого года с момента установления диагноза составила 21,8 % .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака гортани
Жалобы пациентов при раке гортани зависят от расположения опухоли.
При раке складочного отдела, т. е. непосредственно на голосовых связках, основным симптомом будет осиплость и изменение тембра голоса. Это связано с тем, что опухоль нарушает смыкание голосовых связок.
При раке надскладочного отдела, т. е. в области черпало-надгортанных складок и надгортанника, ведущим симптомом будет боль в горле и попёрхивание при приёме жидкой пищи. Боль возникает из-за того, что опухоль повреждает чувствительные верхнегортанные нервы, расположенные в этой зоне. Попёрхивание во время еды объясняется поражением надгортанника. В норме он выполняет защитную функцию — закрывает вход в гортань во время глотания и тем самым препятствует попаданию пищи в дыхательные пути. Из-за опухоли вход в гортань не будет нормально закрываться.
Рак подскладочного отдела на начальных стадиях часто протекает бессимптомно. Далее пациенты, как правило, жалуются на одышку и нехватку воздуха . Одышка появляется при распространённом опухолевом процессе, когда опухоль увеличивается и блокирует дыхательные пути, из-за этого пациенту становится трудно дышать.
Также при раке гортани может отмечаться кашель, кровохарканье, увеличение шейных лимфоузлов из-за метастазов. В первую очередь страдают лимфоузлы глубокой ярёмной цепи, которые расположены под кивательной мышцей.
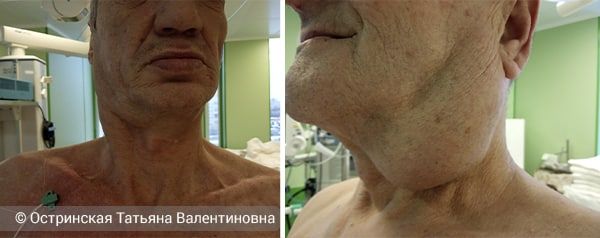
Метастазы в лимфоузлы шеи
Патогенез рака гортани
Есть множество теорий развития злокачественного процесса: вирусная, молекулярно-генетическая, теория влияния факторов внешней среды, наследственная теория и др.
В 21 веке произошли революционные перемены в понимании механизмов развития рака. Расшифрован геном клеток при раке различных локализаций, выявлены гены-индукторы, которые провоцируют опухолевый рост, и гены-супрессоры, которые его подавляют.
Нашла подтверждение вирусная теория развития опухолей, выдвинутая Л. А. Зильбером в 40-х годах 20 века. В 60-х был открыт вирус лимфомы Беркита, вызывающий лимфому. Потом учёные обнаружили и другие вирусы, вызывающие онкологические заболевания:
- вирус герпеса 8-го типа — может стать причиной саркомы Капоши;
- вирус папилломы человека (ВПЧ) — может вызывать рак шейки матки и ротоглотки;
- вирус гепатита С — становится причиной опухоли печени;
- вирус Т-клеточного лейкоза взрослых — может вызвать одноимённую болезнь.
Встраиваясь в геном клетки, вирусы изменяют генетическую программу клетки-хозяина, что приводит к развитию злокачественных опухолей. Считается, что около 20–35 % всех опухолей человека ассоциировано с вирусами .
Генетические поломки в клетках могут также происходить под воздействием различных факторов: внешних (ионизирующего излучения, курения, химических агентов и т. п.) и внутренних (наследственной предрасположенности, имеющихся аномалий развития, заложенных во внутриутробном периоде).
Когда генетические поломки накапливаются, клетки начинают бесконтрольно делиться, потому что организм перестаёт распознавать и уничтожать изменённые клетки из-за нарушений в иммунной системе, которая и должна убивать клетки-мутанты. Из этих быстроделящихся клеток образуется опухоль. Впоследствии она проникает через базальную мембрану эпителия, т. е. происходит опухолевая инвазия (проникновение в глубжележащие слои тканей). Затем опухолевые клетки с током крови и лимфы перемещаются в другие ткани и органы, т. е. опухоль даёт метастазы.
Раковые клетки
Классификация и стадии развития рака гортани
Классификация рака гортани, как и других злокачественных опухолей, проводится по системе TNM. С 2017 года во всём мире используется 8-е издание этой классификации .
Символ Т (tumor — опухоль) оценивает саму первичную опухоль в гортани. Выделяют такие стадии:
- Тх — первичная опухоль не может быть оценена.
- Tis — карцинома in situ (начальноинвазивная).
Далее градации символа Т распределяются от Т1 до Т4 в зависимости от поражения определённых анатомических частей гортани. Т1 — это наименее распространённый процесс, Т4 — запущенный местно-распространённый вариант.
Символ N (nodulus — лимфоузлы) — описывает поражение метастазами регионарных лимфоузлов (регионарными для гортани являются лимфоузлы шеи). Лимфоузлы поражаются из-за распространения опухолевых клеток по лимфатической системе. В классификации выделены следующие стадии:
- Nx — недостаточно данных для оценки состояния регионарных лимфоузлов.
- N0 — нет признаков метастатического поражения регионарных лимфоузлов.
- N1–N3в — есть метастазы в лимфоузлы шеи разной степени выраженности.
Символ М (methastasis — метастазы) характеризует отдалённые метастазы. Они возникают, когда опухолевые клетки с током крови проникают в отдалённые органы и ткани. Выделяют две стадии:
- М0 — отдалённых метастазов нет.
- М1 — имеются отдалённые метастазы.
После оценки градации каждого символа определяют общую стадию распространения злокачественной опухоли. Существует четыре основных стадии рака, которые обозначают римскими цифрами от I до IV, где стадии I и II считаются местно-распространёнными и лучше поддаются лечению, а III и IV считаются широко распространёнными и имеют худший прогноз.
Осложнения рака гортани
Осложнения рака гортани можно разделить на две группы:
- местные — связаны с изменениями, происходящим непосредственно в опухолевой ткани;
- общие — связаны с влиянием злокачественной опухоли на организм в целом.
Местные осложнения
Кровотечение из сосудов, повреждённых опухолью. Проявляется примесью крови в мокроте при кашле. Кровь обычно алая, её немного. Сильные кровотечения возникают при запущенных стадиях опухолевого процесса и требуют срочной медицинской помощи.
Некроз (отмирание) опухоли с присоединением вторичной инфекции. При этом осложнении появляется зловонный запах изо рта, пациенты могут выкашливать нежизнеспособные участки, которые отрываются от опухоли, возможно повышение температуры тела. При некрозе и вторичной инфекции проводится лечение основного заболевания, иногда назначаются антибиотики.
Удушье вплоть до асфиксии. Большие опухоли в гортани могут существенно сужать просвет верхних дыхательных путей. Это вызывает чувство нехватки воздуха, одышку, которая сначала появляется при физической нагрузке, а потом и в покое. Иногда опухоль полностью перекрывает дыхательные пути, в этом случае развивается асфиксия. Это очень грозное осложнение рака гортани, которое требует срочной медицинской помощи.
Как правило, сужение просвета гортани и связанное с этим затруднение дыхания встречается при запущенных стадиях рака. В таких случаях речь идёт о спасении жизни пациента путём трахеостомии и удаления гортани . Трахеостомия — это операция, при которой ниже опухоли в трахее делают отверстие, куда вводят специальную трубку (трахеостому). Через эту трубку воздух в обход гортани попадает сразу в трахею и лёгкие, и за счёт этого пациент может дышать.
Если есть вероятность восстановить проходимость дыхательных путей, то трахеостому устанавливают временно, но чаще всего трубка остаётся пожизненно, так как выше неё находится опухоль, блокирующая дыхание через естественные пути. Иногда рак гортани диагностируется только после наложения трахеостомы и пациента направляют к онкологу. Но в таких случаях, как правило, процесс в гортани уже носит распространённый характер.
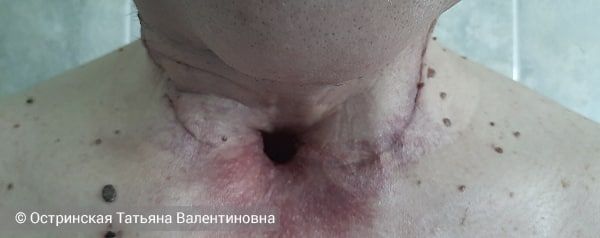
Трахеостома
Общие осложнения
К общим осложнениям рака гортани, относится анемия, кахексия (крайнее истощение организма), нарушение в работе сердца, печени, почек и других жизненно важных органов из-за токсического воздействия злокачественной опухоли. Отдалённые метастазы при раке гортани встречаются редко, чаще всего в лёгких . Симптомы при этом могут быть разными: от немого поражения (отсутствие дыхания над каким-либо отделом лёгкого) до пневмонии и дыхательной недостаточности.
Диагностика рака гортани
Сбор анамнеза и осмотр
Диагностика начинается с беседы, в ходе которой нужно рассказать врачу о жалобах и имеющихся хронических заболеваниях. Документы с информацией о сопутствующих заболеваниях, проводимом обследовании и лечении можно показать врачу напрямую или открыть доступ к своей электронной медкарте.
После этого врач проводит осмотр. Сначала осматривает горло специальным гортанным зеркалом (ларингоскопия) или гибким эндоскопом с камерой (фиброларингоскопия). Затем обследует и прощупывает шею, так как именно на шее находятся пути лимфооттока от гортани, а значит, именно здесь могут возникнуть регионарные метастазы.
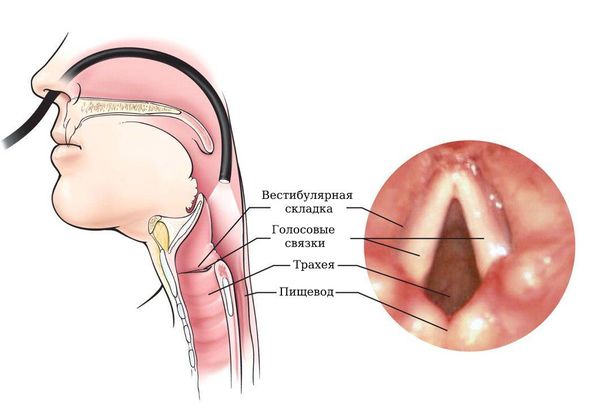
Фиброларингоскопия
Биопсия опухоли и лимфозулов
Если в ходе осмотра в гортани выявляется новообразование, то проводят биопсию — берут образец ткани опухоли. Биопсию часто выполняют в ходе фиброларингоскопии под местной анестезией амбулаторно, т. е. без госпитализации. Если не удаётся сделать процедуру под местной анестезией, биопсию делают при прямой ларингоскопии под наркозом. В этом случае пациента госпитализируют.
Иногда проводят пункцию или биопсию шейных лимфоузлов, чтобы проверить, нет ли в них метастазов. Часто процедуру выполняют под контролем ультразвукового исследования (УЗИ).
Гистологическое исследование
Материал опухоли, полученный при биопсии, исследуют под микроскопом и ставят точный гистологический диагноз, что позволяет врачу рассматривать специализированное противоопухолевое лечение.
Дополнительные инструментальные методы обследования
- УЗИ шеи и брюшной полости — позволяет исключить метастазы в лимфоузлах шеи и органах брюшной полости.
- КТ или МРТ шеи — помогает оценить распространённость опухоли.
- КТ лёгких — позволяет оценить их возможное поражение.
- ПЭТ-КТ всего тела по показаниям — чаще применяют для наблюдения за рецидивами и при подозрении на метастатический процесс .
Дифференциальную диагностику рака гортани проводят с туберкулёзом гортани, хроническим ларингитом, папилломатозом и доброкачественными новообразованиями.
Лечение рака гортани
При лечении злокачественных новобразований используются три основных метода: хирургический, химиотерапевтический и лучевой.
Хирургический метод лечения
Объём операции подбирается строго индивидуально. В начальных стадиях заболевания (Т1 и Т2) выбор будет в пользу операций с сохранением голоса, таких как эндоларингеальная лазерная резекция гортани, эндоскопическая резекция гортани, открытая частичная резекция гортани . Эндоларингеальные вмешательства не требуют наружных разрезов, они выполняются через рот при помощи специального оборудования.
При распространённом опухолевом процессе (стадии Т3 и Т4) выбирают ларингэктомию, т. е. полное удаление гортани .
При запущенных опухолях гортани с наличием метастазов на шее, кроме ларингэктомии или резекции гортани выполняются шейные лимфодиссекции (удаление поражённых лимфоузлов). Радикальная шейная диссекция, известная также как операция Крайля, подразумевает удаление кивательной мышцы и внутренней ярёмной вены вместе с метастазами, врастающими в эти структуры. В последнее время предпочтение отдаётся более щадящим модифицированным шейным лимфодиссекциям, при которых сохраняются важные анатомические структуры. Но такие методики применяются только в том случае, если с их помощью опухолевые ткани можно удалить полностью.
Осложнения после операции. После хирургических вмешательств возможны местные и общие осложнения. Местные встречаются в 15–25 % случаев. К ним относят: формирование глоточных свищей, кровотечение, расхождение швов и т. д. Общие осложнения, такие как острое нарушение мозгового кровообращения (ОНМК), ТЭЛА, инфаркт миокарда и другие, встречаются редко.
После удаления гортани нос и рот больше не будут соединены с трахеей, поэтому дышать через рот и нос будет невозможно. Чтобы пациент после операции мог дышать, во время ларингэктомии накладывают пожизненную трахеостому. Голос после операции утрачивается, однако голосовую функцию можно вернуть.
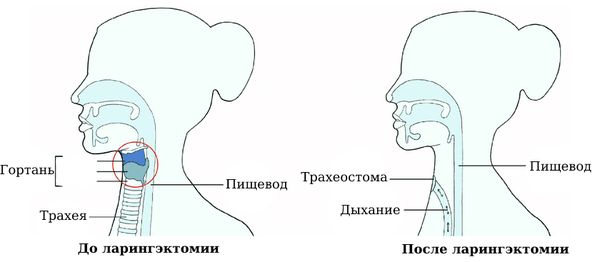
Горло до ларингэктомии и после
Как восстановить голос после удаления гортани. Для этого есть несколько методов голосовой реабилитации: пищеводный голос, электрогортань и голосовое протезирование путём трахеопищеводного шунтирования.
Пищеводный голос — это метод, при котором для произношения нужно заглатывать воздух, а не выдыхать, как при нормальных условиях. Этой технике обучает логопед. Однако выработать пищеводный голос получается далеко не у всех пациентов.
Электрогортань — это портативное устройство на батарейках, которое прикладывается к подбородку или шее и преобразует колебания мышц в голос с помощью специальной мембраны . Минус такого голоса — его монотонность и схожесть с электронным голосом робота.
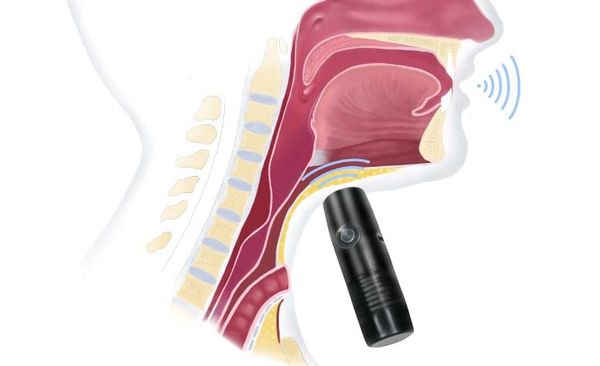
Электрогортань
Голосовое протезирование — современная технология, которая на сегодняшний день является методом выбора в голосовой реабилитации после удаления гортани. Голосовой протез устанавливается в трахеопищеводную стенку сразу при проведении ларингэктомии или отсроченно после операции . Средний срок службы протеза — 1 год, после этого его нужно заменить.
Голосовое протезирование доступно в России бесплатно в рамках квот. Протез на замену тоже выдают бесплатно, если он внесён в индивидуальный пакет реабилитации (ИПР). Замена проводится примерно за 10 минут ЛОР-онкологом, госпитализация для этого не требуется.

Голосовой протез
Лучевая терапия
Лучевая терапия включает в себя подведение гамма-излучения на область опухоли и регионарных шейных лимфоузлов. На стадиях Т1 и Т2 она может быть самостоятельным методом лечения, на поздних стадиях — этапом комплексного лечения, включающим и химиотерапию, и хирургический этап. При комплексном лечении лучевая терапия проводится либо первым этапом, либо после операции, если опухоль распространённая. Облучение проводится 5 дней в неделю до дозы 60–66 Грей в течение 5–6 недель, обычно выполняется около 30 сеансов по 2 Грея каждый .
Осложнения лучевого лечения: воспалительные изменения на коже и слизистых (лучевые эпителииты и мукозиты). Они развиваются почти в 60 % случаев и сохраняются иногда несколько месяцев.
Химиотерапия
Как самостоятельный метод лечения химиотерапия проводится только в запущенных стадиях заболевания или при отказе пациента от хирургического и лучевого лечения. Часто сочетается с лучевой терапией. Для химиотерапии обычно используются препараты платины с 5-фторурацилом. В последнее время в схемы лекарственного лечения также включаются таксаны (Доцетаксел, Таксотер) и таргетные препараты (Эрбитукс) .
Осложнения химиотерапии. Препараты токсически действуют на организм в целом. К основным осложнениям относят: ухудшение показателей крови (анемию, уменьшение количества лейкоцитов и тромбоцитов), повреждение печени, почек и сердца. Врачи-химиотерапевты должны следить за состоянием пациента и своевременно корректировать осложнения.
Варианты лечения
Какие методы лечения использовать, в каком сочетании и в какой последовательности, определяет онкологический консилиум в составе трёх специалистов: хирурга-онколога, химиотерапевта и радиолога .
Считается, что опухоли выше голосовых связок более чувствительны к химиолучевому лечению, поэтому их лечение чаще начинают с лучевого или химиолучевого метода. Опухоли на уровне голосовых связок и ниже на первом этапе чаще лечат хирургически.
И всё же в каждом конкретном случае решение будет индивидуальным. Его принимают совместно с пациентом, учитывая его пожелания, ведь операция на органах дыхания и голособразования часто означает установку пожизненной трахеостомы и отсутствие голоса в послеоперационном периоде. Однако, если речь идёт о спасении жизни пациента, то врач-онколог примет решение пожертвовать голосом и полностью удалить поражённый орган. Тем более что голос можно будет восстановить .
Прогноз. Профилактика
Прогноз рака гортани зависит от стадии и адекватности лечения. При I и II стадиях рака и своевременном правильном лечении прогноз для жизни и работы органа благоприятный. При распространённом опухолевом процессе III и IV стадий, появлении регионарных и отдалённых метастазов прогноз значительно ухудшается.
Общая 5-летняя выживаемость у пациентов с раком гортани составляет 60 %. В зависимости от стадии она будет следующей:
- если рак гортани диагностирован на ранних стадиях — 85–95 %;
- у пациентов с метастазами в регионарные лимфоузлы — 43 %;
- у пациентов с отдалёнными метастазами — 30 % .
Профилактика рака гортани
Для профилактики злокачественных опухолей гортани необходимо:
- отказаться от курения, как основного провоцирующего фактора;
- исключить крепкий алкоголь;
- регулярно проходить профилактические осмотры у ЛОР-врача при наличии осиплости;
- исключить факторы внешней среды, такие как радиация, вдыхание асбестовой пыли и др.;
- вести здоровый образ жизни, заниматься физкультурой;
- своевременно лечить предопухолевые заболевания слизистой гортани (папилломатоз, лейкоплакию и т. д.).
После окончания лечения рака гортани нужно приходить к онкологу один раз в 3 месяца в первый год, один раз в 4–6 месяцев во второй, с 3-го по 5-й год — один раз в 6–8 месяцев и далее 1 раз в год или при возникновении жалоб .
Список литературы
- Состояние онкологической помощи населению России в 2021 году / под ред. А. Д. Каприна, В. В. Старинского, А. О. Шахзадовой. — М.: МНИОИ им. П.А. Герцена — филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2022. — 239 с.
- Черемисина О. В., Чойнзонов Е. Л., Панкова О. В., Меньшиков К. Ю. Хронический гиперпластический ларингит как критерий формирования группы риска по раку гортани // Российская оториноларингология. — 2013. — Т. 2, № 63. — С. 84–89.
- Пачес А. И. Опухоли головы и шеи. — 5-е издание, доп. и перераб. — М.: Практическая медицина, 2013. — 478 с.
- Ассоциация онкологов России. Российское общество специалистов по опухолям головы и шеи. Рак гортани: клинические рекомендации. — 2020. — 62 с.
- Дайхес Н. А., Виноградов В. В., Решульский С. С. и др. Пособие для пациентов, перенёсших ларингэктомию. 1 редакция. — М., 2021. — 102 с.
- NCCN. Cancer of the Larynx: Clinical Practice Guidelines in Oncology (NCCN Guidelines®). — Version 2.— 2018.
- Sheahan P., Ganly I., Rhys-Evans P. H., Patel S. G. Tumors of the Larynx. Principles and Practice of Head and Neck Surgery and Oncology. — London: Informa, 2009. — 658 р.
- Suárez C., Rodrigo J. P., Silver C. E. et al. Laser surgery for early to moderately advanced glottic, supraglottic, and hypopharyngeal cancers // Head Neck. — 2012. — № 7. — Р. 1028–1035.ссылка
- Bozec A., Poissonnet G., Chamorey E. et al. Results of vocal rehabilitation using tracheoesophageal voice prosthesis after total laryngectomy and their predictive factors // Eur Arch Otorhinolaryngol. — 2010. — № 5. — Р. 751–758. ссылка
- Basheeth N., Khan H., O’Leary G., Sheahan P. Oncologic outcomes of total laryngectomy: impact of margins and preoperative tracheostomy // Head Neck. — 2015. — № 6. — Р. 862–869. ссылка
- Forastiere A. A., Goepfert H., Maor M. et al. Concurrent chemotherapy and radiotherapy for organ preservation in advanced laryngeal cancer // N Engl J Med. — 2003. — № 22. — Р. 2091–2098.
- Ambrosch P. The role of laser microsurgery in the treatment of laryngeal cancer // Curr Opin Otolaryngol Head Neck Surg. — 2007. — № 2. — Р. 82–88.ссылка
- Pinar E., Imre A., Calli C., Oncel S., Katilmis H. Supracricoid partial laryngectomy: analyses of oncologic and functional outcomes // Otolaryngol Head Neck Surg. — 2012. — № 6. — 1093–1098. ссылка
- Talamini R., Bosetti C., La Vecchia C. et al. Combined effect of tobacco and alcohol on laryngeal cancer risk: a case-control study // Cancer Causes Control. — 2002. — № 10. — Р. 957–964.ссылка
- Schiff B. A. Рак гортани // Справочник MSD. — 2021.
- Akram N., Imran M., Noreen M. et al. Oncogenic Role of Tumor Viruses in Humans // Viral Immunol. — 2017. — № 1. — Р. 20–27.ссылка