Рак ротоглотки (Oropharyngeal cancer) — это злокачественная опухоль, которая развивается из элементов эпителия ротоглотки. Заболевание проявляется дискомфортом при глотании, болью и ощущением инородного тела в горле.
На поздних стадиях может возникнуть неприятный запах изо рта, появляются прожилки крови в слюне. У пациента снижается аппетит и вес, появляется слабость. Глотание становится затруднённым вплоть до невозможности есть твёрдую пищу.
Глотка — это начальный отдел дыхательного и пищеварительного путей, который соединяет полость носа с гортанью и полость рта с пищеводом. Она расположена позади полости носа, рта и гортани, но кпереди от шейного отдела позвоночника. Глотка делится на три отдела: носоглотку, ротоглотку и гортаноглотку. В ротоглотку входит корень языка с валлекулами (углублениями между краем надгортанника и корнем языка), миндалины, нёбные дужки, задняя и боковые стенки глотки, нижняя поверхность мягкого нёба.
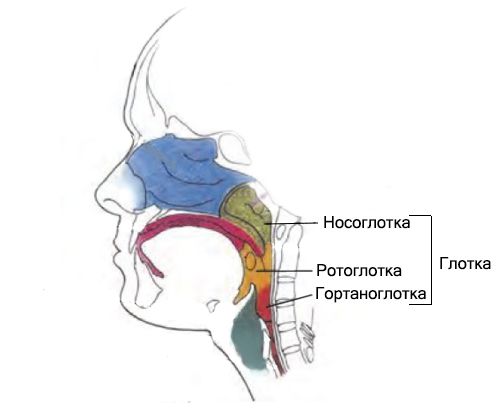
Строение глотки
Распространённость рака ротоглотки
В 2020 году в России выявлено 5456 новых случаев рака ротоглотки. Мужчины болеют примерно в шесть раз чаще, чем женщины: среди мужчин выявляют 4,52 случая рака ротоглотки на 100 тыс. населения, среди женщин — 0,72 случая .
Чаще всего рак ротоглотки развивается в возрасте от 50 до 64 лет. Средний возраст заболевших в России в 2020 году — 60,5 лет .
Причины рака ротоглотки
По причинам развития рак ротоглотки можно разделить на две группы: ассоциированный с вирусом папилломы человека (ВПЧ) и не связанный с ним. При раке ротоглотки чаще всего обнаруживают ВПЧ 16-го типа. Оральной инфекцией ВПЧ в основном заражаются при незащищённом оральном сексе и глубоких поцелуях .
Вызывать рак ротоглотки могут и другие вирусы, например цитомегаловирус и вирус герпеса, а также химические вещества: полициклические ароматические углеводороды, нитрозосоединения, тяжёлые металлы и др. Поэтому в группе риска находятся работники химпроизводств.
Также заболеть раком ротоглотки рискуют курильщики и люди, употребляющие крепкий алкоголь и жующие смеси на основе насвая и бетеля.
К менее распространённым факторам риска относится диета с низким содержанием овощей и фруктов, курение марихуаны, воздействие асбеста и генетические мутации P53 и CDKN2A (p16).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака ротоглотки
На начальных стадиях рака ротоглотки жалоб может не быть совсем или появляются незначительные симптомы, например ощущение дискомфорта и инородного тела в горле.
В запущенных случаях симптомы становятся более выраженными. Прежде всего затруднено глотание, что проявляется болями и попёрхиванием, а также дискомфортом при проглатывании твёрдой пищи. Также из-за опухолевой интоксикации нарушается работа организма в целом, что сопровождается слабостью, отсутствием аппетита, похудением и тошнотой.
Симптомы зависят от расположения опухоли, её формы роста и распространённости процесса.
По форме роста различают:
- экзофитные опухоли — растут в сторону полости рта и глотки, выступают над поверхностью слизистой;
- эндофитные опухоли — растут вглубь мягких тканей, пациентам их сложно увидеть;
- язвенные поражения — выраженный дефект слизистой в форме язвы с неровными краями различной глубины .
Опухоль может поражать миндалины, корень языка или мягкое нёбо. В зависимости от расположения новообразования симптомы будут различаться.
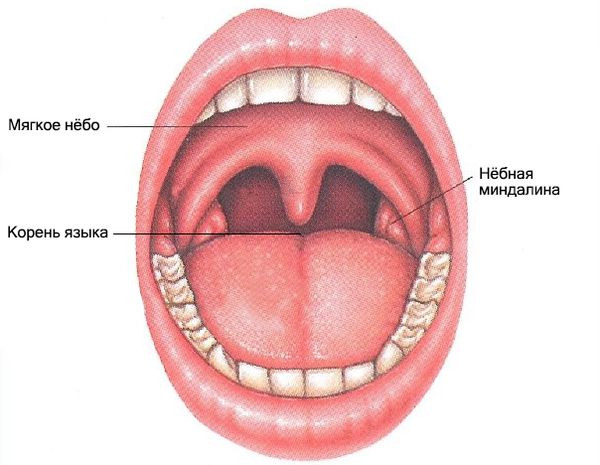
Миндалины, корень языка и мягкое нёбо
Поражение нёбных миндалин при раке ротоглотки возникает чаще всего, в 64 % случаев . На начальных стадиях заболевание проявляется дискомфортом, ощущением инородного тела в горле и болью при глотании.
Симптомы часто напоминают фарингит или тонзиллит, поэтому больным назначают противовоспалительную терапию, но состояние не улучшается. Если жалобы после проведённого лечения сохраняются в течение нескольких месяцев или нарастают, то нужно посетить ЛОР-онколога — специалиста по опухолям головы и шеи. Такие врачи есть в крупных городах, в небольших населённых пунктах следует обратиться к общему онкологу или общему ЛОРу.
При осмотре ротоглотки пациент или врач могут заметить плотный бугристый опухолевый инфильтрат с изъязвлением или некрозом. При некрозе ткань отмирает, становится серого или чёрного цвета и имеет неприятный запах.
На более поздних стадиях появляется гнилостный запах изо рта, боль отдаёт в ухо на стороне поражения, становится трудно открывать рот.
Поражение корня языка при раке ротоглотки диагностируют в 20,8 % случаев . Пациента беспокоят выраженные боли, попёрхивание, затруднения при глотании, нарушение подвижности языка и артикуляции.
Рак мягкого нёба выявляют в 9,1 % случаев . Часто пациенты сами обнаруживают опухоль, заметив изменения на слизистой язычка и мягкого нёба. Кроме того, у них болит горло и может появиться гнусавость, вызванная нарушением подвижности мышц мягкого нёба. Иногда из-за потери активности этих мышц жидкая пища попадает в нос.
Рак задней стенки глотки развивается редко, в 5,2 % случаев . Присутствует боль, изъязвление на задней стенке глотки и боль в горле при глотании, которая может отдавать в ухо.
Важный симптом рака ротоглотки — это появление увеличенных шейных лимфоузлов. Поражение лимфоузлов встречается очень часто, в 70–80 % случаев . Оно вызвано распространением опухолевых клеток с током лимфы. Чаще всего поражены лимфоузлы в верхней глубокой яремной цепи, поднижнечелюстные и заглоточные.
Здоровые, воспалённые и увеличенные лимфоузлы
Иногда первичная опухоль настолько мала, что её трудно выявить даже специальными методами. В таких случаях сначала обнаруживают увеличенный шейный лимфоузел, а только через некоторое время первичную опухоль. Симптомы, перечисленные в начале раздела, при этом не возникают. Такое состояние встречается редко, онкологи называют его «метастазами из невыявленного первичного очага».
Отдалённые метастазы развиваются в 14–30 % случаев . Они возникают при распространении раковых клеток вместе с током крови в отдалённые органы: лёгкие, кости, печень и т. д.
Патогенез рака ротоглотки
Наиболее обоснованной считается мутагенно-генетическая теория возникновения злокачественных опухолей. Согласно этой теории, клетки становятся злокачественными в результате мутаций и поломок, происходящих под влиянием различных внутренних и внешних факторов. Такие поломки возникают регулярно у всех людей, но иммунная система определяет и уничтожает эти клетки.
На каком-то этапе может произойти сбой, и мутировавшая клетка не будет уничтожена. Эта клетка начинает делиться очень быстро, быстрее, чем окружающие здоровые клетки. Она вырабатывает механизмы защиты от иммунной системы и производит себе подобные клетки — так формируется опухолевая ткань. Эта ткань состоит из множества опухолевых клеток и подавляет работу иммунной системы. Далее опухолевая ткань растёт и приобретает некоторую автономность.
Процесс превращения нормальных клеток в злокачественные называется канцерогенезом. В зависимости от скорости и активности опухолевой трансформации различают две группы канцерогенных факторов:
- истинные — это вещества и факторы внешней среды, которые закономерно вызывают развитие опухоли (например, рентгеновские лучи, гамма-излучение и асбест);
- условные — это вещества и факторы, которые могут вызвать опухолевый процесс только при строго определённых условиях (например, ультрафиолет и термические поражения).
Классификация и стадии развития рака ротоглотки
Рак ротоглотки классифицируют по системе TNM: T — tumor, N — nodulus, M — methastasis (т. е. оценивая опухоль, лимфоузлы и наличие отдалённых метастазов). Это международная классификация, которая периодически обновляется с учётом накопленных знаний о злокачественных опухолях. С 2017 года используется 8-е издание, в котором впервые стали учитывать ВПЧ-статус пациента.
Считается, что ВПЧ-положительные опухоли (р16+) возникают в более молодом возрасте (примерно в 40–50 лет), протекают легче, хорошо реагируют на химиолучевое лечение и имеют лучший прогноз.
ВПЧ-отрицательные опухоли (р16-) имеют более тяжёлое течение и худший прогноз, хуже поддаются консервативному лечению, чаще требуется операция .
По характеристике «Т» р16-отрицательный рак ротоглотки делится на следующие группы:
- Тх — не получается оценить первичную опухоль;
- Tis — карцинома in situ (т. е. начальный рак, который пока не прорастает в базальную мембрану эпителия и не может дать метастазы; это происходит позже, на следующих стадиях);
- Т1 — опухоль ≤ 2 см в диаметре;
- Т2 — опухоль > 2 см, но ≤ 4 см в диаметре;
- Т3 — опухоль > 4 см в диаметре или распространяется на язычную поверхность надгортанника;
- T4 — умеренно распространённый или распространённый локальный процесс;
- Т4a — умеренно распространённый процесс: опухоль поражает гортань, поверхностные мышцы языка, внутреннюю крыловидную мышцу, твёрдое нёбо или нижнюю челюсть;
- Т4b — распространённый локальный процесс: опухоль поражает боковую крыловидную мышцу, крыловидную кость, боковую стенку носоглотки, основание черепа или окутывает сонную артерию.

Размеры опухоли
По характеристике «Т» р16-положительный рак ротоглотки делится на пять групп:
- Т0 — первичная опухоль не может быть оценена;
- Т1 — опухоль ≤ 2 см в диаметре;
- Т2 — опухоль > 2 см, но ≤ 4 см в диаметре;
- Т3 — опухоль > 4 см в диаметре или распространяется на язычную поверхность надгортанника;
- T4 — умеренно распространённый или распространённый локальный процесс c поражением гортани, поверхностных мышц языка, медиальной крыловидной мышцы, твёрдого нёба или нижней челюсти.
Символ «N» указывает на поражение метастазами регионарных лимфоузлов (т. е. ближайших от опухоли).
По характеристике «N» р16-отрицательный рак ротоглотки классифицируется так:
- Nx — недостаточно данных, чтобы оценить состояние регионарных лимфоузлов;
- N0 — нет признаков поражения регионарных лимфоузлов метастазами;
- N1 — метастазы в одном или нескольких лимфоузлах на стороне поражения; размер метастаза меньше 6 см в наибольшем измерении;
- N2 — метастазы в лимфоузлах с обеих сторон или с противоположной стороны до 6 см в наибольшем измерении;
- N3 — размер метастазов в лимфоузлах более 6 см в наибольшем измерении.
По характеристике «N» р16+ положительный рак ротоглотки классифицируется следующим образом:
- NХ — недостаточно данных, чтобы оценить состояние регионарных лимфоузлов;
- N0 — нет признаков метастатического поражения регионарных лимфоузлов;
- N1 — метастазы в 1–4 лимфоузлах;
- N2 — метастазы в пяти и более лимфоузлах.
Характеристика «М» описывает наличие или отсутствие отдалённых метастазов и одинаково определяется для ВПЧ+ и ВПЧ- пациентов:
- М0 — отдалённых метастазов нет;
- М1 — наличие отдалённых метастазов.
После оценки каждой характеристики (T, N, M) устанавливают общую стадию опухолевого процесса.
Стадии рака ротоглотки
Выделяют четыре основные стадии болезни — от I до IV. Стадии I и II считаются локализованными, включают менее распространённые формы и лучше поддаются лечению. Стадии III и IV — распространённые, с худшим прогнозом.
Осложнения рака ротоглотки
Осложнения рака ротоглотки можно разделить на две группы:
- местные — связаны с ростом опухоли;
- общие — связаны с токсическим воздействием опухоли на организм.
Местные осложнения
- Кровотечение, вызванное повреждением опухолью стенок кровеносных сосудов. Проявляется примесью крови в слюне, обычно возникает на запущенных стадиях болезни. Объём кровопотери может различаться: он связан с диаметром повреждённого сосуда и работой свёртывающей системы. Кровотечение — это тревожный симптом, при появлении которого нужно как можно скорее обратиться за медицинской помощью, особенно при большой кровопотере.
- Распад и изъязвление опухоли с присоединением вторичной инфекции. Сопровождается неприятным гнилостным запахом изо рта, отрывом от опухоли некротизированных тканей, повышением температуры тела. Помимо лечения основного заболевания, т. е. рака ротоглотки, в некоторых случаях назначают антибактериальную терапию.
- Нарушение глотания. Это осложнение часто встречается при раке корня языка. Проявляется попёрхиванием, невозможностью проглотить твёрдую пищу и болями при глотании. При нарушении глотания в трахею может попасть пища или жидкость, из-за чего развивается аспирационная пневмония. В отличие от обычной пневмонии, она сопровождается появлением мокроты с неприятным, гнилостным запахом и иногда с примесью крови.
- Нарушение артикуляции — пациент говорит как «с кашей во рту». Глотка участвует в голосообразовании, поэтому при появлении опухоли изменяется чёткость речи.
Общие осложнения
К общим осложнениям рака ротоглотки относятся истощение, слабость, резкое снижение веса, анемия . Опухоль также токсически действует на жизненно важные органы, что приводит к сердечным и дыхательным нарушениям, вторичным иммунодефицитам, нарушениям со стороны печени и почек.
Диагностика рака ротоглотки
Сбор жалоб и анамнеза
Прежде всего врач расспросит о жалобах и истории заболевания (анамнезе). На рак ротоглотки будет указывать боль в горле в течение нескольких недель или месяцев, а также появление патологического образования в глотке и инфильтрата, не исчезающего после адекватного противовоспалительного лечения.
Пальпация шеи
Метастазы в шейных лимфоузлах при пальпации ощущаются как плотные, безболезненные, ограниченно смещаемые объёмные образования на боковых отделах шеи и подчелюстной зоне.
Фарингоскопия
Далее онколог обязательно проводит фарингоскопию — визуальный осмотр ротоглотки. Если при фарингоскопии выявлена опухоль, то для подтверждения диагноза необходимо выполнить биопсию.
Биопсия
При помощи биопсии получают материал для патоморфологического исследования опухоли. Именно морфологическое подтверждение позволяет поставить точный диагноз рака ротоглотки и является основанием для начала лечения. Без него врач не имеет права применять противоопухолевое лечение, поскольку оно травматично и токсично. Биопсию можно сделать под местной анестезией.
Пункция лимфоузлов
Также может потребоваться пункция шейных лимфоузлов. Её проводят, чтобы выявить возможное метастатическое поражение лимфоузлов. Часто процедуру выполняют под контролем УЗИ.
Пункция шейного лимфоузла
Лабораторная диагностика
Чтобы установить стадию и прогноз заболевания, необходимо определить наличие или отсутствие вируса папилломы человека в опухолевом материале. Для этого проводят молекулярно-биологическое исследование биопсийного материала на ВПЧ 16-го типа. Применяется метод полимеразной цепной реакции (ПЦР), иммуногистохимический метод (ИГХ) и/или метод гибридизации in situ .
Дополнительные методы диагностики
Дополнительные методы инструментальной диагностики при раке ротоглотки:
- УЗИ шеи, брюшной полости и фиброфарингоскопия — позволяют оценить распространённость опухоли. Во время этих процедур можно выполнить биопсию опухоли или пункцию лимфоузла.
- КТ или МРТ шеи — также проводятся для оценки распространённости опухоли.
- КТ лёгких — позволяет оценить, поражены ли лёгкие.
- ПЭТ-КТ всего тела — применяется в трудных случаях или для наблюдения за рецидивом опухоли. ПЭТ-КТ можно проводить и до лечения, но это очень дорогостоящее обследование. После лечения его проводят раз в шесть месяцев .
Дифференциальная диагностика
Рак ротоглотки следует отличать от некротической ангины, паратонзиллярного абсцесса и лимфопролиферативных заболеваний (различные лимфомы и лимфогранулематоз).
Лечение рака ротоглотки
При лечении онкологических заболеваний используются три основных метода: хирургический, химиотерапевтический и лучевой. Их сочетание и последовательность проведения определяет онкологический консилиум, в который входят хирург-онколог, химиотерапевт и радиолог .
Химиолучевая терапия
Опухоли ротоглотки чувствительны к химиолучевой терапии. Обычно сначала применяют химио-, а потом лучевую терапию, но в последнее время их часто сочетают — во время лучевой терапии примерно раз в три недели внутривенно вводят химиопрепараты.
Лучевую терапию (ЛТ) проводит врач-радиотерапевт, специалист в области головы и шеи. ЛТ рекомендуется делать на первичную опухоль и шейные метастазы ежедневно в течение 6–7 недель .
Предпочтительнее использовать высокопрецизионные методы лучевой терапии: IMRT (ЛТ с модуляцией интенсивности), VMAT (объёмно-модулированная ЛТ). Возможно проведение 3D-конформной ЛТ . Эти методы позволяют точнее воздействовать на зону опухоли, благодаря чему меньше страдают окружающие органы. На голове и шее много критических зон, которые нельзя облучать: глаза, спинной мозг и т. д.
При локальном поражении ротоглотки (T1–2N0) допустимо проведение брахитерапии — местной лучевой терапии, при которой радиоактивное вещество контактирует непосредственно с опухолью, что уменьшает лучевую нагрузку на окружающие зоны.
Протонная терапия — ещё один современный метод лучевой терапии, который позволяет снизить частоту и выраженность осложнений. Этот метод ещё до конца не изучен, в России только появляются первые центры.
Современные методы лучевой терапии очень эффективны, но могут сопровождаться осложнениями: лучевым дерматитом, эпителиитом, пациентов может длительно беспокоить сухость слизистой полости рта, остеорадионекрозы челюстей. Считается, что ЛТ может через время (в среднем лет через 10–15) провоцировать возникновение радиоиндуцированных опухолей, но такое встречается нечасто, примерно в 5 % случаев.
Химиотерапия, т. е. лекарственное лечение рака ротоглотки, позволяет уменьшить опухоли и усиливает последующий эффект ЛТ. Изолированно в лечении рака ротоглотки этот метод применяется только для уменьшения опухоли, но не для полного излечения (паллиативное лечение). Чаще всего используются препараты платины (Цисплатин, Карбоплатин), 5-фторурацил, таксаны.
К осложнениям химиотерапии относятся снижение количества нейтрофилов, тромбоцитов и эритроцитов, а также алопеция, тошнота, рвота и др.
Таргетная терапия
В последнее время в онкологии развивается таргетная терапия — это лекарственное лечение, но не химиотерапия. При таргетной терапии препарат действует только непосредственно на опухолевую клетку и не влияет на другие ткани. Химиотерапия же действует на любую активно делящуюся клетку, поэтому у неё больше осложнений.
При лечении рака ротоглотки применяется Цетуксимаб. Его вводят внутривенно в стационаре. Лечение проводится бесплатно.
Хирургическое лечение
Если опухоли I и II стадий можно вылечить хирургически, то зачастую химиолучевая терапия не требуется. Помимо удаления опухоли ротоглотки, при необходимости могут быть удалены шейные лимфоузлы, такую операцию называют лимфодиссекцией. При хирургическом лечении локальных опухолей I и II степени доступ к ним может осуществляться через рот, может использоваться СО2 лазер и роботическая хирургия .
Хирургическое лечение имеет важное значение при лечении рецидивов, т. е. в тех случаях, когда опухоль продолжает расти после лечения. Также операцию проводят при опухолях любой стадии, которые остались после химиолучевого лечения, чаще это будут опухоли III и IV стадий. Обычно в таких случаях применяется открытый чрезшейный доступ, объёмные резекции органов ротоглотки и соседних органов. Утраченные ткани восстанавливают перемещёнными либо свободными лоскутами .
После таких обширных вмешательств возможны осложнения. В 20–30 % случаев встречаются местные осложнения: кровотечение, расхождение швов, частичные либо полные некрозы лоскутов с формированием оростом (сообщение полости рта с внешней средой) и т. д. . Общие осложнения такие же, как и при любых других хирургических операциях (ТЭЛА, инсульт и т. д.). Такие осложнения встречаются редко.
Прогноз. Профилактика
Прогноз рака ротоглотки зависит от того, насколько своевременно начато лечение: он лучше на I и II стадии. Также важно наличие в опухолевой ткани ВПЧ: более благоприятный прогноз у p16+ опухолей. При появлении регионарных, а тем более отдалённых метастазов, прогноз ухудшается. Кроме того, на него влияет ответ опухоли на химиолучевое лечение.
Профилактика рака ротоглотки
Чтобы предотвратить развитие злокачественных опухолей ротоглотки, следует:
- регулярно проходить профилактические осмотры у ЛОР-врача и стоматолога;
- не курить и не пить крепкий алкоголь;
- полноценно и сбалансированно питаться, отказаться от жареного и копчёного;
- исключить воздействие неблагоприятных факторов внешней среды: радиацию, контакт с асбестом, продуктами нефтепереработки и т. д.;
- вести здоровый образ жизни, заниматься умеренными физическими нагрузками;
- лечить предопухолевые поражения слизистой полости рта и глотки: лейкоплакию, папилломы и др.
После завершения лечения пациенты должны наблюдаться у онколога по месту жительства:
- в первый год — раз в три месяца;
- во второй год — раз в 2–6 месяцев;
- с третьего по пятый год — раз в 4–8 месяцев;
- далее — раз в год или по показаниям .
Также пациенту необходимо проходить профилактические осмотры у ЛОР-врача и стоматолога: в первый год после лечения — раз в три месяца, во второй год — раз в полгода, далее, если нет жалоб, — раз в год.
Список литературы
- Злокачественные новообразования в России в 2020 году (заболеваемость и смертность) / под ред. А. Д. Каприна, В. В. Старинского, А. О. Шахзадовой. — М.: МНИОИ им. П. А. Герцена, филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2021. — 252 с.
- Чойнзонов Е. Л., Подвязников С. О., Минкин А. У. и др. Клинические рекомендации. Диагностика и лечение рака ротоглотки // Сибирский онкологический журнал. — 2016. — № 1. — С. 83–87.
- Пачес А. И. Опухоли головы и шеи. — 5-е издание, дополненное и переработанное. — М.: Практическая медицина, 2013. — С. 155‒163.
- Ассоциация онкологов России. Российское общество специалистов по опухолям головы и шеи. Рак ротоглотки: клинические рекомендации. — М., 2020. — 41 с.
- Clinical Practice Guidelines in Oncology. Cancer of the Oropharynx // NCCN. — 2018.
- Lydiatt W. M., Patel S. G., O’Sullivan B. et al. Head and Neck cancers-major changes in the American Joint Committee on cancer eighth edition cancer staging manual // CA Cancer J Clin. — 2017. — № 2. — Р. 122–137. ссылка
- De Almeida J. R., Genden E. M. Robotic surgery for oropharynx cancer: promise, challenges, and future directions // Curr Oncol Rep. — 2012. — № 2. — Р. 148–157. ссылка
- Jamal Z., Anjum F. Oropharyngeal Squamous Cell Carcinoma // Treasure Island (FL): StatPearls Publishing. — 2022.ссылка
- Tirelli G., Boscolo Nata F., Piovesana M. et al. Transoral surgery (TOS) in oropharyngeal cancer: different tools, a single mini-invasive philosophy // Surg Oncol. — 2018. — № 4. — Р. 643–649.ссылка
- Beesley L. J., Shuman A. G., Mierzwa M. L. et al. Development and Assessment of a Model for Predicting Individualized Outcomes in Patients With Oropharyngeal Cancer // JAMA Netw Open. — 2021. — № 8.ссылка
- Muthanandam S., Muthu J. Understanding Cachexia in Head and Neck Cancer // Asia Pac J Oncol Nurs. — 2021. — № 5. — Р. 527–538. ссылка