Синдром Сезари (Sézary syndrome) — это злокачественное онкологическое заболевание, вызванное перерождением Т-лимфоцитов (клеток иммунной системы). Болезнь проявляется покраснением почти всей кожи, увеличением лимфатических узлов и появлением в крови клеток Сезари — изменённых Т-лимфоцитов .
Заболевание получило своё название по фамилии французского дерматолога Альбера Сезари, впервые описавшего эти клетки.
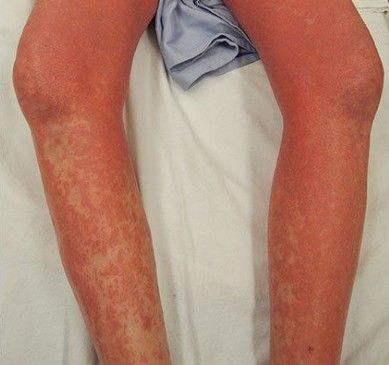
Покраснение кожи при синдроме Сезари [21]
Распространённость
Синдром Сезари чаще встречается у мужчин, средний возраст постановки диагноза — 55–60 лет. Заболевание составляет менее 5 % от всех первичных лимфом кожи .
Причины синдрома Сезари
Несмотря на многочисленные исследования, причина развития заболевания до сих пор неизвестна. Предрасполагающими факторами к началу болезни считают мутацию генов в Т-лимфоцитах. В результате происходящих необратимых изменений атипичные лимфоциты начинают бесконтрольно размножаться и с током крови разносятся по организму.
Генетическая предрасположенность к развитию синдрома Сезари не обнаружена, но у пациентов встречаются различные генетические изменения .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома Сезари
Основные проявления синдрома Сезари:
- выраженный кожный зуд;
- стойкое покраснение (эритродермия) более 80 % поверхности тела — высыпания могут быть от бледных до насыщенно-красных, сливающихся в один очаг;
- шелушение кожи.
Со временем на ладонях и подошвах утолщается кожа (развивается кератодермия), начинают выпадать волосы и изменяются ногтевые пластинки.
Характерным признаком, который пациенты иногда могут обнаружить самостоятельно, может стать увеличение лимфатических узлов. Обычно увеличиваются паховые, бедренные, подмышечные и кубитальные (в области локтевого сгиба) лимфоузлы .
Для синдрома Сезари также характерно длительное повышение температуры до 39 °C, озноб и сильная слабость. Однако эти симптомы могут встречаться и при многих других заболеваниях.
Предположить этот синдром можно, если пациенту не помогают местные противовоспалительные препараты или системные десенсибилизаторы — препараты, которые снижают чувствительность организма к аллергенам . Такая терапия может ненадолго облегчить зуд и ослабить другие симптомы, но полностью не избавляет от них.
Патогенез синдрома Сезари
В основе развития болезни лежит перерождение, или малигнизация, нормальных клеток иммунной системы (лимфоцитов) в опухолевые — клетки Сезари.
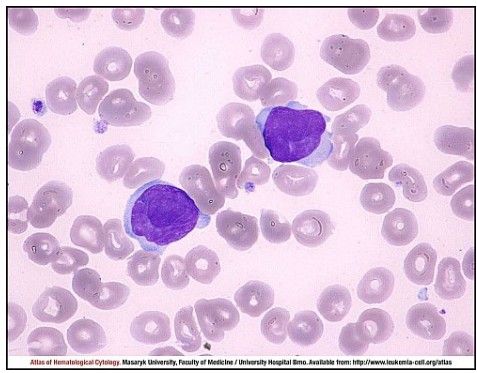
Клетки Сезари [21]
В коже взрослого человека содержится около 20 миллиардов Т-лимфоцитов, или Т-клеток. Эти клетки обычно присутствуют в невоспалённой коже, большинство из них являются Т-клетками памяти, а менее 5 % — наивными клетками, т. е. лимфоцитами, которые ещё не сталкивались с антигеном (веществом, воспринимаемым организмом как чужеродное).
Наивные Т-клетки находятся в крови или лимфатических узлах. Когда эти клетки впервые сталкиваются с антигеном, они начинают размножаться и появляются их клоны — копии клеток с одинаковым набором поверхностных антигенов. После выполнения своей специальной (эффекторной) функции они становятся Т-клетками памяти, которые бывают центральными (TCM) и периферическими (TRM).
Т-клетки памяти хранят информацию о ранее действовавших антигенах и формируют вторичный иммунный ответ, который возникает быстрее, чем первичный .
Установлено, что при нарушении апоптоза (запрограммированной гибели клетки) и малигнизации центральных Т-клеток памяти развивается синдром Сезари, а при перерождении периферических Т-клеток — грибовидный микоз, ещё одна форма кожной Т-клеточной лимфомы. Периферические Т-клетки памяти локализуются в одном месте, поэтому при грибовидном микозе высыпания возникают на одних и тех же участках кожи. Центральные Т-клетки памяти постоянно циркулируют между кожей, кровью и лимфатическими узлами, что вызывает системные проявления и покраснение почти всей кожи при синдроме Сезари .
Классификация и стадии развития синдрома Сезари
В Международной классификации болезней (МКБ-10) синдром Сезари кодируется как C84.1. Стадирование заболевания проводится согласно классификации TNM, предложенной Международным обществом по лимфомам кожи и Европейской организацией по изучению и лечению рака. Для синдрома Сезари характерно покраснение всей кожи и поражение крови, поэтому заболевание относится к IV стадии (IVA или IVB).
Cиндром Сезари, как и грибовидный микоз, первично-кожные CD30+-лимфопролиферативные заболевания, экстранодальная NK/T-лимфома назального типа и некоторые другие патологии, относится к первичным Т-клеточным лимфомам кожи .
Осложнения синдрома Сезари
Осложнения, возникающие при синдроме Сезари, можно условно разделить на две группы:
- Развитие тяжёлой инфекции. При синдроме Сезари кожа перестаёт защищать от микробов, а также нарушается работа иммунной системы, поэтому любая инфекция (вирусы, бактерии, грибы), которая у здорового человека не вызовет заболевания, может стать причиной развития тяжёлой инфекционной патологии, вплоть до сепсиса . Такое осложнение будет проявляться резким ухудшением общего состояния, значительным повышением температуры и нарушениями в работе поражённых органов и систем.
- Угрожающие жизни цитопении (глубокая анемия, геморрагический синдром — кровоточивость, нейтропения — снижение количества нейтрофилов в крови, что повышает риск инфекции ). Эти осложнения проявляются побледнением слизистых, выраженной слабостью и геморрагическими высыпаниями (красными пятнами) на непоражённой коже и слизистых оболочках.
Кроме того, заболевание вызывает выраженный кожный зуд, что может сильно влиять на качество жизни: вызывать трудности с засыпанием, тревогу и депрессию .
Диагностика синдрома Сезари
Пациентов с характерными для синдрома Сезари высыпаниями врачи-терапевты или участковые врачи направляют в медицинскую организацию дерматовенерологического профиля. Затем после уточнения диагноза таким больным рекомендуется посетить врача-онколога или врача-гематолога .
При синдроме Сезари нужно пройти комплексное обследование, которое включает такие методы, как:
- общий анализ крови;
- биохимический анализ крови (печёночные ферменты, глюкоза, креатинин, электролиты);
- определение абсолютного количества клеток Сезари в крови;
- общий анализ мочи;
- определение маркеров гепатита В и С, ВИЧ и HTLV-1 (эти анализы сдают, чтобы выявить противопоказания к проведению системной терапии);
- ультразвуковое исследование лимфатических узлов;
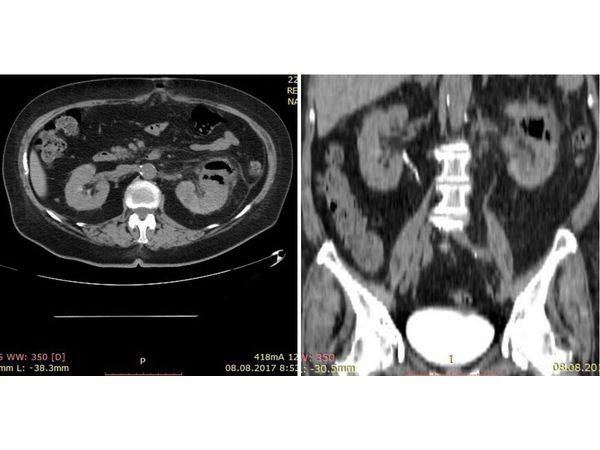
- компьютерная томография органов грудной полости, малого таза, брюшной полости и забрюшинного пространства (при подозрении на поражение внутренних органов);
- позитронная эмиссионная томография, совмещённая с компьютерной томографией (для выявления пролиферативного поражения лимфатических узлов и внутренних органов);
- биопсия кожи с последующим гистологическим и иммуногистохимическим исследованием;
- биопсия лимфатического узла с гистологическим исследованием;
- трепанобиопсия костного мозга с гистологическим исследованием (при необходимости).
Синдром Сезари подтверждают по диагностическим критериям:
- Данные анамнеза (истории болезни): пациент не болел раньше грибовидным микозом. Было установлено, что у болеющих грибовидным микозом вероятность развития синдрома Сезари значительно ниже, так как механизмы развития заболеваний отличаются (злокачественные Т-клетки памяти имеют разную этиологию).
- Клинические признаки: стойкое покраснение более 80 % кожи, которое может сопровождаться шелушением или быть без него.
- Лабораторные данные:
- по результату ПЦР крови или саузерн-блота (Southern blot) — доминантный клон Т-лимфоцитов;
- по анализу крови — большое количество клеток Сезари (более 1000 клеток/мм или содержание атипичных лимфоцитов > 5 %);
- по анализу крови с помощью проточной цитометрии — повышенное содержание CD3+ или CD4+ клеток в периферической крови с коэффициентом отношения CD4/CD8 ≥ 10; повышенное содержание CD4+ клеток в периферической крови без экспрессии CD7 (≥ 40 % CD4+СD7-клеток) или CD26 (≥ 30 % CD4+CD26-клеток) .
Дифференциальная диагностика
Синдром Сезари нужно отличать:
- от других заболеваний из группы Т-клеточных лимфом кожи (особенно от эритродермической формы грибовидного микоза);
- дерматозов, которые тоже проявляются покраснением значительной части кожи;
- токсикодермии, развивающейся при приёме лекарств .
Эритродермическая форма грибовидного микоза. Проявления этого заболевания схожи с синдромом Сезари, но при нём отсутствуют циркулирующие клетки Сезари. Также при эритродермической форме обычно сначала появляются единичные высыпания на разных участках тела, а только потом возникает покраснение почти всей кожи. Грибовидный микоз имеет более благоприятный прогноз и лучше поддаётся лечению, чем синдром Сезари .
Хронические дерматозы в период обострения. Покраснение всей кожи может наблюдаться при обострении хронических кожных заболеваний: псориаза, экземы и атопического дерматита. В отличие от синдрома Сезари, при этих болезнях сыпь значительно уменьшается при применении инфузионной десенсибилизирующей терапии. Кроме того, на островках непоражённой кожи часто остаются первичные элементы, характерные для изначального дерматоза, т. е. кожного заболевания, на фоне которого развилась эритродермия. Также по документам или анамнезу врач обычно знает, что у пациента есть хроническое заболевание кожи и оно могло так обостриться.
Эпизодическое покраснение всей кожи также может встречаться при дерматозах, таких как подострая кожная волчанка, приобретённый ихтиоз, листовидная пузырчатка, красный плоский лишай, дерматомиозит, красный волосяной лишай, чесотка (в том числе норвежская). Поиск причины покраснения при таких заболеваниях может представлять серьёзную проблему, особенно если нет сведений о предшествующем течении болезни.
Влияние лекарств на формирование стойкого покраснения кожи. Врачу нужно рассказать о приёме как лекарственных препаратов, так и гомеопатических, травяных и аюрведических средств. Токсикодермия может проявляться почти любым первичным элементом кожной сыпи, включая распространённые пятнистые высыпания — эритродермию.
Препараты, при приёме которых зарегистрировано развитие эритродермии: Парацетамол, Дактиномицин, Аллопуринол, Каптоприл, Хлорохин, Хлорпромазин, Циметидин, Дапсон, Интерферон, Изониазид, Изотретиноин,Миноциклин, Нитрофурантоин, Омепразол, Парааминосалициловая кислота, Пенициллин, Фенотиазин, Фенитоин, Хинидин, Рифампицин, Стрептомицин, Сульфадиазин, Тетрациклин, Талидомид, Толбутамид, Ванкомицин, барбитураты и ртуть-содержащие препараты.
Лечение синдрома Сезари
Тактика лечения зависит от степени тяжести заболевания, возраста пациента, ответа на предыдущую терапию и сопутствующих болезней. Лечением таких пациентов занимаются врачи-онкологи или врачи-гематологи в стационарах. Большинство из назначаемых препаратов может негативно влиять на организм, поэтому важен как определённый уровень подготовки, так и регулярная сдача анализов во время лечения, что позволяет врачу контролировать состояние пациента.
Выделяют консервативное и хирургическое лечение синдрома Сезари.
Консервативная терапия
В консервативное лечение входит две линии терапии. Если средства первой линии не помогают, то переходят ко второй линии.
Первая линия терапии:
- Интерферон-α (2а и 2b) .
- Метотрексат.
- Экстракорпоральный фотоферез. Представляет собой метод ПУВА-терапии (узковолновая фототерапия спектра А с фотосенсибилизатором). При этой процедуре сначала проводится забор крови у пациента через венозный катетер. Затем из неё выделяют лейкоциты, на которые в дальнейшем воздействуют фотосенсибилизатором и ультрафиолетовым облучением. В результате запускается апоптоз (разрушение) лейкоцитов и уменьшается их количество в крови, что подавляет активность заболевания .
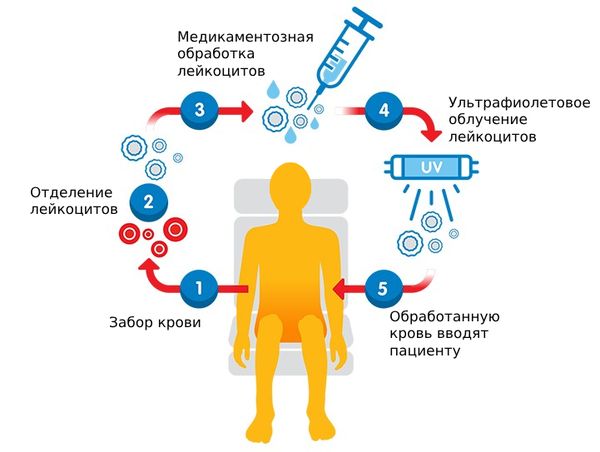
Экстракорпоральный фотоферез
Также может проводиться тотальное облучение кожи.
При недостаточной эффективности монотерапии рекомендуется комбинированный приём препаратов:
- сочетание Интерферон-α (2а и 2b) с фотохимиотерапией;
- Метотрексат с глюкокортикоидами;
- Интерферон-α (2а и 2b) с Метотрексатом .
Вторая линия терапии:
- Хлорамбуцил с Преднизолоном;
- Вориностат;
- Доксорубицин;
- Гемцитабин;
- Брентуксимаб ведотин.
Также ряд исследователей рекомендуют:
- Алемтузумаб;
- Деоксикоформицин ;
- сочетание Флударабина и Циклофосфамида.
Особенности приёма препаратов:
- При применении Интерферона могут меняться гематологические показатели, повышаться уровень ферментов печени и ухудшаться работа почек. Также таким пациентам необходимо тщательное офтальмологическое наблюдение, проверка работы щитовидной железы и сердечно-сосудистой системы.
- При терапии Метотрексатом важно контролировать показатели общего анализа крови (лейкоцитарную формулу и количество тромбоцитов), уровень печёночных ферментов в биохимическом анализе и внимательно следить за работой почек. В период лечения не следует вакцинироваться живыми вакцинами.
- При лечении Хлорамбуцилом могут развиться нежелательные явления со стороны системы кроветворения, желудочно-кишечного тракта и мочевыделительной системы. Поэтому врач назначит анализ мочи, общий и биохимический анализы крови.
- Гормональная терапия может сопровождаться снижением толерантности к глюкозе, угнетением работы надпочечников, задержкой жидкости и ионов натрия (что проявляется повышением артериального давления), гипокалиемическим синдромом (снижением концентрации калия в крови, аритмией, болью или спазмом в мышцах, необычной слабостью и утомляемостью), иногда — повышением активности печёночных ферментов (трансаминаз и щелочной фосфатазы) .
Трансплантация костного мозга
Если нет эффекта от консервативной терапии, то показана трансплантация костного мозга. Но такое лечение не проводится пожилым пациентам .
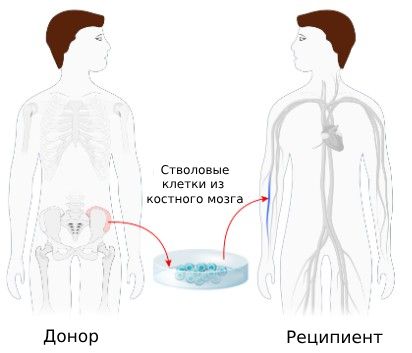
Трансплантация костного мозга
Сопутствующая терапия
При синдроме Сезари может применяться симптоматическая терапия. Если беспокоит выраженный зуд, то назначают антигистаминные препараты, но вводить их внутримышечно нежелательно, так как это повышает риск инфекции . Также для уменьшения зуда используют увлажняющие кремы. При выраженном зуде врач может назначить Габапентин.
При возникновении боли применяют обезболивающие и нестероидные противовоспалительные препараты.
В ряде случаев показаны наружные и системные кортикостероидные препараты.
Возможные осложнения терапии
- тяжёлые инфузионные реакции — например, развитие опасного для жизни анафилактического шока;
- синдром лизиса опухоли — возникает из-за гибели и попадания в кровь большого количества опухолевых клеток, что проявляется тошнотой, рвотой и может привести к острой почечной недостаточности и даже смерти пациента;
- миелотоксический агранулоцитоз с лихорадкой и другие осложнения, угрожающие жизни, — при агранулоцитозе в результате токсической реакции в красном костном мозге перестают образовываться клетки крови, из-за чего снижается уровень эритроцитов и тромбоцитов (возникает анемия и тромбоцитопения) .
Прогноз. Профилактика
Прогноз заболевания и ответ на назначаемую терапию будет зависеть от многих факторов. Наиболее значимые из них — возраст пациента, повышение уровня лактатдегидрогеназы (ЛДГ) в крови, поражение лимфатических узлов и степень вовлечения крови. Кроме того, большое значение имеет сопутствующая патология и индивидуальная переносимость назначаемых препаратов. В настоящее время 5-летняя выживаемость при синдроме Сезари составляет 24–26 %, 10-летняя — 12 %, 20-летняя — 8 % .
Методы профилактики не разработаны, так как неизвестна точная причина этого заболевания.
Пациенты с синдромом Сезари находятся под диспансерным наблюдением врача-гематолога или врача-онколога. Наблюдение проводят как в период лечения, так и во время ремиссии. При достижении ремиссии рекомендуется каждые шесть месяцев проходить обследование, которое включает осмотр у врача с картированием кожи, ультразвуковое исследование периферических лимфоузлов, компьютерную томографию органов грудной клетки, брюшной полости и малого таза .
Список литературы
- Agar N. S., Wedgeworth E., Crichton S. et al. Survival outcomes and prognostic factors in mycosis fungoides / Sézary syndrome: validation of the revised International Society for Cutaneous Lymphomas / European Organisation for Research and Treatment of Cancer staging proposal // J Clin Oncol. — 2010. — № 31. — Р. 4730–4739.ссылка
- Berger C. L., Tigelaar R., Cohen J. et al. Cutaneous T-cell lymphoma: malignant proliferation of T-regulatory cells // Blood. — 2005. — № 4. — Р. 1640–1647. ссылка
- Jawed S. I., Myskowski P. L., Horwitz S. et al. Primary cutaneous T-cell lymphoma (mycosis fungoides and Sézary syndrome): part I. Diagnosis: clinical and histopathologic features and new molecular and biologic markers // J Am Acad Dermatol. — 2014. — № 2. — P. e1–e16.ссылка
- Kempf W., Mitteldorf C. Cutaneous T-cell lymphomas — An update 2021 // Hematol Oncol. — 2021. — Vol. 39. — P. 46–51. ссылка
- Larocca С., Kupper Т. Mycosis Fungoides and Sézary Syndrome: An Update // Hematol Oncol Clin North Am. — 2019. — № 1. — Р. 103–120. ссылка
- Olsen E., Vonderheid E., Pimpinelli N. et al. Revisions to the staging and classification of mycosis fungoides and Sézary syndrome: A proposal of the International Society for Cutaneous Lymphomas (ISCL) and the cutaneous lymphoma task force of the European Organization of Research and Treatment of Cancer (EORTC) // Blood. — 2007. — № 6. — Р. 1713–1722. ссылка
- Olsen E. A., Rook A. H., Zic J. et al. Sezary syndrome: immunopathogenesis, literature review oftherapeutic options, and recommendations for therapy by the United States Cutaneous LymphomaConsortium (USCLC) // J Am Acad Dermatol. — 2011. — № 2. — Р. 352–404. ссылка
- Park J., Yang J., Wenzel A. T. et al. Genomic analysis of 220 CTCLs iden-tifies a novel recurrent gain-of-function alteration in RLTPR (p.Q575E) // Blood. — 2017. — № 12. — Р. 1430–1440.ссылка
- Vakiti А., Padala S. A., Singh D. Sezary Syndrome // StatPearls Publishing. — 2023. ссылка
- Spicknall K. E. Sezary syndrome — clinical and histopathologic features, differential diagnosis, and treatment // Semin Cutan Med Surg. — 2018. — № 1. — Р. 18–23.ссылка
- Ungewickell A., Bhaduri A., Rios E. et al. Genomic analysis of mycosis fungoides and Sezarysyndrome identifies recurrent alterations in TNFR2 // Nat Genet. — 2015. — № 9. — Р. 1056–1060. ссылка
- Wang L., Ni X., Covington K. R. et al. Genomic profiling of Sezary syndrome identifies alterationsof key T cell signaling and differentiation genes // Nat Genet. — 2015. — № 12. — Р. 1426–1434. ссылка
- Willemze R., Jaffe E. S., Burg G et al. Cerroni WHO-EORTC classification for cutaneous lymphomas // Blood. — 2005. — № 10. — P. 3768–3785.ссылка
- Willemze R., Cerroni L., Kempf W. et al. The 2018 update of the WHO‐EORTC classification for primary cutaneous lymphomas // Blood. — 2019. — № 16. — Р. 1703–1714.ссылка
- Виноградова Ю. Е. Применение интерферона-α при Т-клеточных лимфомах кожи // Гематология и трансфузиология. — 2012. — № 3. — С. 99–100.
- Виноградова Ю. Е., Цыба Н. Н., Гилязитдинова Е. А. и др. Опыт лечения грибовидного микоза и синдрома Сезари в зависимости от стадий заболевания. Результаты собственных исследований и обзор литературы // Клиническая онкогематология. — 2009. — № 4. — С. 326–333.
- Карамова А. Э., Чикин В. В., Знаменская Л. Ф., Воронцова А. А. Т-клеточные лимфомы кожи: дифференциальная диагностика эритродермических состояний // Вестник дерматологии и венерологии. — 2019. — № 5. — С. 24–32.
- Российское профессиональное общество онкогематологов. Синдром Сезари: клинические рекомендации. — М., 2020. — 138 с.
- Лезвинская Е. М., Вавилов А. М. Лимфопролиферативные опухоли кожи: руководство для врачей. — М.: Практическая медицина, 2010. — 366 с.
- Seleq S. Sézary syndrome // DermNet. — 2021.
- Sézary syndrome // Atlas of Haematological Cytology. — 2016.
- Whittaker S., Hoppe R., Prince H. M. How I treat mycosis fungoides and Sézary syndrome // Blood. — 2016. — № 25. — Р. 3142–3153.ссылка
- Foss F. M., Ihde D. C., Linnoila I. R. et al. Phase II trial of fludarabine phosphate and interferon alfa-2a in advanced mycosis fungoides/Sézary syndrome // J Clin Oncol. — 1994. — № 10. — Р. 2051–2059. ссылка
- Росcийские клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний / под руководством И. В. Поддубной, В. Г. Савченко. — М.: ММА МедиаМедика, 2014. — 128 с.
- Zaslavsky D., Yunovidova A. A., Sydikov A. et al. Combined therapy Sezary syndrome // International journal of immunopathology, allergology, infectology. — 2016. — № 1. — Р. 6–13.